Università di Verona apripista in Italia con il corso di laurea in osteopatia

Insieme a quello di Firenze, l’ateneo scaligero è il primo ad attivare questo corso di studi. Il rettore Nocini: «Forniremo alla rete dei servizi della salute professioniste e professionisti competenti negli interventi di prevenzione».
In Italia sono già 12mila gli operatori che, sulla base di una formazione molto disomogenea, svolgono l’attività di osteopata lavorando in autonomia o in collaborazione con altri professionisti della salute in studi privati. L’attrattività di questa professione è ancora più chiara se si considerano la richiesta crescente di prestazioni professionali e i fabbisogni di prevenzione previsti negli obiettivi di salute inseriti nei piani sanitari nazionali e regionali. Per valorizzare una risorsa professionale già presente e garantire, allo stesso tempo, un percorso formativo omogeneo e pertinente agli obiettivi di salute definiti dal Ministero della sanità, il Ministero dell’università e della ricerca ha istituito il corso di laurea triennale di osteopatia. E l’università di Verona, assieme a Firenze, è la prima in Italia ad attivare il nuovo corso, offrendo una qualificazione universitaria in questo settore importante per la salute e confermando il suo ruolo nel sistema universitario nazionale.
La nuova figura professionale sarà in grado di prevenire i sintomi o disturbi dell’apparato locomotore in tutte le fasce di età, individuando e trattando le disfunzioni somatiche, non riconducibili a patologie, con tecniche di valutazione e trattamento manuale. Potrà operare in autonomia o collaborare in team multiprofessionali contribuendo al benessere del paziente nell’ambito degli interventi previsti dalle linee guida e dalle buone pratiche. Sarà in grado di educare in autonomia o in collaborazione con altri professionisti, il singolo soggetto, i caregiver e la collettività alle buone prassi per la prevenzione e mantenimento della salute. Verificherà, inoltre, i risultati del proprio intervento rispetto agli obiettivi concordati con l’utente o con il gruppo multiprofessionale. Collaborerà con gli altri professionisti sanitari nei casi di disfunzioni somatiche secondarie a patologie. Potrà svolgere attività di ricerca nelle banche dati per definire linee guida e buone pratiche e svolgere attività di consulenza e formazione nelle strutture sanitarie e sociosanitarie, pubbliche e private, dove siano richieste le sue competenze professionali. Parola chiave, dunque, prevenzione, a partire dai disturbi del sistema muscoloscheletrico, alla prevenzione dei disturbi del sistema nervoso, alla prevenzione dei disturbi del sistema circolatorio, alla promozione dell’igiene posturale e del corretto movimento, al mantenimento della salute nei soggetti sani e in persone con disturbi cronici del movimento o viscerali. Il corso di laurea è ad accesso programmato regionale, i posti assegnati per il prossimo anno accademico sono 40. È previsto un test d’ammissione sulla base dei cui risultati avviene l’assegnazione dei posti disponibili, il cui numero è stato definito, come per tutte le professioni sanitarie dal Ministero, su proposta della facoltà di medicina e chirurgia, di concerto con la Regione Veneto, in base alle richieste del mercato del lavoro.
Le lezioni saranno svolte da docenti della facoltà di medicina e chirurgia dell’ateneo e da esperti dei vari settori professionali, soprattutto per le scienze caratterizzanti osteopatiche. Per le discipline osteopatiche saranno, inoltre, individuati docenti che rispondano ai profili definiti dal Ministero dell’università di concerto con il Ministero della salute che abbiano comprovata esperienza clinica e didattica in ambito osteopatico. Centrale saranno le attività pratiche e di tirocinio che saranno svolte sotto la supervisione di personale specializzato dell’ateneo.
«Questo percorso di alta formazione – precisa Smania – come il master in osteopatia nelle disfunzioni neuro-muscolo-scheletriche è organizzato in collaborazione con Eom Italia, Scuola di osteopatia, fisioterapisti e medici, riferimento nazionale nel settore in collegamento con l’Escuela de Osteopatia di Madrid, che ci fornirà un importante supporto sia in ambito formativo che per la parte pratica nella preparazione di studentesse e studenti».
«L’università di Verona – ha concluso Schena – con l’attivazione del corso di laurea in osteopatia ha una ulteriore possibilità di attrarre giovani fortemente motivati da questa professione, emergente in Italia e in Europa, con un tasso di occupazione potenzialmente elevato. I possibili interessati sono ragazze e ragazzi residenti nella nostra regione, provenienti dal territorio italiano, ma anche giovani originari da Paesi Ue ed extra-Ue che stanno sempre più trovando nel nostro ateneo un’opportunità per completare il la propria formazione. Questo corso di laurea, quindi, implementa ulteriormente il nostro percorso di ampliamento dell’offerta formativa e si inserisce nel filone della sempre maggior attenzione al benessere delle persone perché le cure colgano tutte le diverse aree di interesse per la persona».
Mal di schiena. Camminate e fisioterapia riducono il dolore

Camminare regolarmente contrasta il mal di schiena e dimezza il tempo di ricomparsa del dolore. A evidenziarlo è uno studio clinico, pubblicato da The Lancet e condotto da un team della Macquarie University (Australia), guidato da Mark Hancock.
Nel mondo sono circa 800 milioni le persone che soffrono di lombalgia, il comune “mal di schiena”, che è una delle principali cause di disabilità e di riduzione della qualità della vita.
Lo studio
Il lavoro della Macquarie University ha seguito 701 adulti reduci da un episodio di mal di schiena, assegnando in modo casuale i partecipanti a un programma di camminata personalizzato e a sei sessioni guidate da fisioterapisti, da effettuare nell’arco di sei mesi. I risultati sono stati successivamente confrontati con quelli di un gruppo di controllo. I ricercatori hanno seguito i partecipanti per un periodo compreso tra uno e tre anni.
È emerso che il gruppo che effettuava camminate e si sottoponeva a sedute fisioterapiche registrava un numero minore di episodi di dolore limitante l’attività rispetto al gruppo di controllo e un periodo più lungo prima che si verificasse una recidiva, con una media di 208 giorni rispetto a 112. “Non sappiamo esattamente perché camminare sia così efficace per prevenire il mal di schiena- conclude Mark Hancock – ma è probabile che un ruolo importante lo giochi la combinazione di delicati movimenti oscillatori, carico e rafforzamento delle strutture spinali e dei muscoli, rilassamento e sollievo dallo stress e rilascio delle endorfine”.
Finto fisioterapista a Latina: sequestrato un centro e mezzo milione di euro di apparecchiature

Una denuncia per esercizio abusivo delle professioni sanitarie, sequestro del centro e di mezzo milione di euro di apparecchiature. È il bilancio del controllo dei carabinieri del Nucleo Antisofisticazione e Sanità (Nas) in un centro di riabilitazione e posturologia, che si trova nel Comune di Fondi, in provincia di Latina.
Non era abilitato a svolgere la professione di fisioterapista.
Secondo le informazioni apprese i militari hanno svolto degli accertamenti all’interno dello studio, gestito da un uomo. Dalle verifiche è emerso che accoglieva i pazienti e svolgeva illegalmente la professione di fisioterapista, facendo sui propri pazienti manipolazioni e trattamenti terapeutici riabilitativi, che solo un fisioterapista può fare. Inoltre utilizzava delle apparecchiature elettromedicali. L’uomo non era abilitato a svolgere la professione di fisioterapista, perché ha solo una laurea in Scienze Motorie ed è iscritto all’Unione Nazionale dei Chinesiologi. Il fisioterapista a differenza dal chinesiologo può fare terapie sui pazienti per curare una determinata patologia. Il chinesiologo invece è definito “un esperto del movimento” e il suo lavoro è prettamente orientato all’aspetto educativo e rieducativo alla mobilità muscolare.
Sequestrato il centro con mezzo milione di euro di apparecchiature
I controlli dei carabinieri del Nas fanno parte di una serie di verifiche mirate a contrastare l’esercizio abusivo delle professioni sanitarie, con ispezioni sulla regolarità dei titoli delle figure professionali, che mettono a disposizione della clientela servizi di carattere medico e sanitario. I militari, dopo aver scoperto che l’uomo esercitava la professione di fisioterapista senza di fatto esserlo, lo hanno denunciato all’Autorità Giudiziaria. Svolto un sopralluogo all’interno dei locali, hanno sequestrato preventivamente il centro, con all’interno le apparecchiature elettro-medicali dal valore complessivo di circa 500mila euro.
Il fisioterapista può usare l’ecografo, la sentenza del Tribunale

Con una sentenza di grande rilievo per la nostra professione, si è finalmente conclusa una vicenda giudiziaria che ha coinvolto per più di due anni un fisioterapista iscritto all’Ofi Fvg». Melania Salina, presidente dell’Ordine dei Fisioterapisti del Friuli Venezia Giulia, commenta con particolare soddisfazione l’esito di un procedimento che l’ha vista pure consulente della difesa del libero professionista udinese Giacomo Passoni.
Con sentenza depositata il 7 marzo scorso, il giudice monocratico del Tribunale di Udine Paolo Milocco, accogliendo la richiesta di assoluzione del Pm Alessandra D’Aversa, ha pronunciato la sentenza di assoluzione “perché il fatto non sussiste”. «Nell’esprimere ancora la nostra solidarietà al collega coinvolto, riteniamo utile far conoscere la sentenza a tutti i professionisti – sottolinea Salina che così prosegue :
“Passoni, difeso dagli avvocati Luigi Francesco Rossi e Federica Tosel, imputato di esercizio abusivo della professione medica, ha dovuto rispondere di avere utilizzato l’ecografo nell’ambito della sua attività valutativa e di avere formulato diagnosi riservate al laureato in medicina e chirurgia.
La sentenza, pur su uno specifico caso, è di notevole importanza perché conferma, nell’ambito delle competenze e responsabilità del profilo professionale del fisioterapista, la possibilità di utilizzo dell’ecografo. Ancor più rilevante è la sottolineatura del fisioterapista come professionista sanitario che collabora nella tutela della salute del paziente, ma non è sottoposto al medico nell’esercizio delle competenze professionali”.
Massofisioterapisti. Ministero ribadisce: “Appartengono sempre alla categoria di operatore di interesse sanitario”

Così il sottosegretario Gemmato rispondendo ad un’interrogazione di FdI in Affari sociali alla Camera. La replica di Ciocchetti: “Si continua a ritenere vincolante l’interpretazione che nega l’equipollenza tra l’attività svolta dai massofisioterapisti iscritti negli elenchi speciali ad esaurimento e l’esercizio di una professione sanitaria”.
“È evidente che pur distinguendo i massofisioterapisti iscritti agli elenchi speciali di cui trattasi, dai massofisioterapisti che non sono iscritti, in ogni caso non ha mai inteso ricomprendere i primi nell’ambito dei professionisti sanitari, bensì ha confermato ancora una volta la qualificazione giuridica di tutti i massofisioterapisti quali operatori di interesse sanitario”. Lo ha detto il sottosegretario alla Salute, Marcello Gemmato rispondendo in Commissione Affari sociali alla Camera ad un’interrogazione di FdI.
La risposta integrale del Ministero della Salute.
Ringrazio l’Onorevole interrogante per consentirmi di rappresentare il quadro complessivo relativo alla figura dei massofisioterapisti. Devo premettere, al riguardo che, dalla normativa e giurisprudenza attualmente vigente, si evince in maniera chiara che la qualificazione giuridica della figura professionale del massofisioterapista è quella di operatore di interesse sanitario, anche a seguito dell’istituzione degli Elenchi speciali per massofisioterapisti di cui al decreto ministeriale 9 agosto 2019. Da ultimo, con la sentenza della Sezione Terza del Consiglio di Stato, del 1° giugno 2022, n. 4513 il Supremo Consesso, collocandosi nel solco della precedente giurisprudenza, ha nuovamente chiarito che la figura del massofisioterapista, anche successivamente all’entrata in vigore della legge n. 145 del 2018 e del decreto ministeriale 9 agosto 2019, appartiene sempre alla categoria di operatore di interesse sanitario.
È evidente, pertanto, che il Consiglio di Stato, pur distinguendo i massofisioterapisti iscritti agli elenchi speciali di cui trattasi, dai massofisioterapisti che non sono iscritti, in ogni caso non ha mai inteso ricomprendere i primi nell’ambito dei professionisti sanitari, bensì ha confermato ancora una volta la qualificazione giuridica di tutti i massofisioterapisti quali operatori di interesse sanitario. Ai fini dell’applicazione della esenzione IVA l’Agenzia delle entrate ha riconosciuto che le prestazioni erogate dal massofisioterapista che si è iscritto, entro il 30 giugno 2020, nell’elenco speciale a esaurimento previsto dal decreto del Ministero della salute del 9 agosto 2019, devono considerarsi di carattere sanitario e, dunque, rientranti tra le spese detraibili dall’imposta sul reddito delle persone fisiche, a partire dalla data di iscrizione al predetto elenco.
Ai fini IVA, tuttavia, è stato affermato che tali prestazioni non rientrano tra le prestazioni sanitarie esenti atteso che l’articolo 10, n. 18), del decreto del Presidente della Repubblica n. 633 del 1972 prevede che beneficiano del trattamento di esenzione le prestazioni sanitarie di diagnosi, cura e riabilitazione della persona rese nell’esercizio delle professioni e arti sanitarie soggette a vigilanza, ai sensi dell’articolo 99 del testo unico delle leggi sanitarie, approvato con regio decreto 27 luglio 1934, n. 1265, ovvero individuate dal decreto del Ministro della salute, di concerto con il Ministro dell’economia e delle finanze del 17 maggio 2002.
In base all’esposto quadro normativo e di prassi, il Ministero dell’economia e delle finanze ha intrapreso le necessarie interlocuzioni con il Ministero della salute per verificare il possibile aggiornamento del decreto ministeriale 17 maggio 2002, al fine di inserire la categoria dei massofisioterapisti iscritti nell’elenco speciale a esaurimento di cui all’articolo 5 del decreto del Ministro della salute 9 agosto 2019 tra quelle che beneficiano dell’esenzione IVA.
Al riguardo, il Ministero della salute si è espresso favorevolmente in ordine allo schema di decreto di modifica del decreto ministeriale 17 maggio 2002, proposto dal Ministero dell’economia e finanze a condizione che nel decreto fosse aggiunta all’articolo 1, comma 1, la lettera c-bis) contenente il riferimento ai massofisioterapisti, quali « operatori di interesse sanitario », iscritti nell’elenco speciale ad esaurimento in ragione della corretta qualificazione giuridica ad essi riconosciuta dalla normativa e dalla giurisprudenza.
La replica di Luciano Ciocchetti (FDI). Il deputato si dichiara parzialmente soddisfatto, con specifico riferimento all’attività di concertazione in corso tra il Ministero dell’economia e delle finanze e quello della salute per quanto riguarda l’esenzione dal pagamento dell’IVA per le prestazioni erogate dai massofisioterapisti. Non si ritiene, invece, soddisfatto dell’altra parte della risposta del Governo, in cui si continua a ritenere vincolante l’interpretazione che nega l’equipollenza tra l’attività svolta dai massofisioterapisti iscritti negli elenchi speciali ad esaurimento e l’esercizio di una professione sanitaria.
L’università fantasma siculo-bosniaca che sforna laureati non riconosciuti

C’è una sedicente università che rilascia lauree in Medicina e professioni sanitarie con lezioni tenute esclusivamente online. Università non accreditata in Italia e con titoli non riconosciuti nel Paese, tra gli studenti ci sono anche giovani siciliani. Adesso alcune mamme si sono rivolte a Repubblica chiedendo di aiutarle a capire cosa ci fosse dietro. Nell’anno 2022-2023 gli iscritti erano 250, è il momento del rinnovo e le email in cui si chiede il pagamento della retta di 6.500 euro sono già arrivate. L’università di Gorazde, che ha sede in Bosnia Erzegovina, in convenzione con il dipartimento degli studi europei “Jean Monnet”, ha già conferito lauree in Fisioterapia, Infermieristica e Osteopatia a cento studenti italiani. I “laureati” finora non possono iscriversi agli Ordini professionali. Repubblica ha scoperto che l’università non è stata mai accreditata come istituzione estera operante in Italia dal ministero dell’Università e della ricerca. «E soprattutto è a oggi priva di accreditamento anche in Bosnia», riferisce Luca Lantero, direttore del Centro di informazione sulla mobilità e le equivalenze accademiche (Cimea), che opera in convenzione con il ministero. Le prime lauree sono del febbraio 2022.
Lantero è chiarissimo: «Quelle non sono lauree perché tale nome è solo destinato a titoli aventi valore legale in Italia, e non è questo il caso, e non sono nemmeno abilitanti». Le famiglie sono disperate. «Abbiamo pagato 6.500 euro l’anno», dicono. «Durante una riunione online durata tre ore — dice una mamma — i laureati hanno chiesto al rettore delucidazioni sulla mancata iscrizione all’Ordine e lui li ha rabboniti dicendo che la vicenda si stava risolvendo».
Fino a oggi non è risolta. Il “rettore per le attività internazionali” dell’ateneo di Gorazde, il professore siciliano Salvatore Messina, 70 anni, conferma che l’accreditamento con il Mur non c’è mai stato: «L’università bosniaca non lo ha mai richiesto». Eppure il dipartimento vanta collaborazioni con aziende sanitarie convenzionate con il sistema sanitario nazionale dove gli studenti vanno a fare tirocini ed esami pratici. Nell’elenco ci sono le Asp di Palermo, Caltanissetta, Agrigento e Trapani, gli ospedali Buccheri La Ferla, Civico, Giglio di Cefalù, Cannizzaro di Catania, le cliniche La Maddalena, Noto, Triolo Zancla. E diverse altre: basta andare sul sito del dipartimento per leggere il corposo elenco.
«Nel mese di settembre 2022 è stata firmata una convenzione tra Asp Palermo e International University of Gorazde per l’attivazione di tirocini di formazione e orientamento — confermano dall’azienda — A seguito di quanto dichiarato nella vostra richiesta, ragioni di opportunità hanno indotto la direzione aziendale a una ulteriore verifica, considerato che in atto è stata concessa un’unica autorizzazione a un tirocinio in Scienze infermieristiche».
Repubblica aveva chiesto se l’Asp fosse a conoscenza di un suo accordo in itinere con un ateneo non accreditato. «I nostri figli hanno fatto tirocini al Buccheri, al Civico e alla Maddalena — raccontano le mamme — come spiegano questo impiego?». Verifiche in corso anche al Buccheri. Tra i docenti figurano anche professionisti palermitani, fra i quali il presidente dell’Ordine dei medici di Palermo, Toti Amato, con il ruolo di prorettore alle scuole di specializzazione. «Sono stato chiamato — dice — per insegnare e ho tenuto le mie lezioni, videoregistrate così come quelle dei colleghi».
Sul mancato accreditamento ribatte: «Io faccio il docente». Però è anche il presidente di uno degli Ordini ai quali finora i “laureati” non possono iscriversi. Amato prosegue: «Che non sia accreditata è possibile». Dunque lo sapeva? «Me lo sta dicendo lei».
Tra i docenti figurano l’ex direttore generale dell’azienda Villa Sofia-Cervello, Salvatore Di Rosa, che ricopre il ruolo di “preside della facoltà di Medicina” e che, contattato da Repubblica, non risponde, e il direttore amministrativo del Policlinico di Palermo, Sergio Consagra, «non rintracciabile perché è in viaggio», dicono dall’azienda.
A maggio si tenne un convegno allo Steri, con i vertici dell’università di Palermo, in cui si annunciava l’iniziativa comune di un ateneo del Mediterraneo. Fonti interne all’università raccontano che il rettore Massimo Midiri sia stato allertato dei dubbi sul partner: infatti quell’accordo «non è mai stato formalizzato», confermano dal rettorato.
A oggi ci sono cento studenti che non sanno cosa fare con la laurea conseguita. Il presidente dell’Ordine interprovinciale di fisioterapia Palermo-Trapani, Rosario Fiolo, chiarisce che «ci si può iscrivere all’Ordine o tramite un titolo di studio italiano o tramite decreto ministeriale di riconoscimento del titolo ad personam».
“Tennis elbow” e “padel elbow” a confronto: strategie di prevenzione e trattamento

Così come il tennis, anche il padel presenta un elevato tasso di incidenza di lesioni a livello del gomito, prima tra le articolazioni ad essere interessata dagli infortuni. Nello specifico le patologie che maggiormente si presentano nei giocatori, soprattutto amatoriali di padel, si differenziano per sesso
Il padel-tennis, attualmente molto conosciuto e praticato, ha avuto origine negli anni ’70 in Messico ed introdotto in Spagna successivamente negli anni ‘90. Questo sport ha sperimentato una grande crescita iniziale nel paese Iberico fino ad essere riconosciuto dal Consiglio sportivo spagnolo nel 1997. La diffusione del padel è stata, poi, significativa anche in Italia negli ultimi 5 anni, sebbene compromessa della pandemia di SARS-CoV-2.
Così come il tennis, anche il padel presenta un elevato tasso di incidenza di lesioni a livello del gomito, prima tra le articolazioni ad essere interessata dagli infortuni. Nello specifico le patologie che maggiormente si presentano nei giocatori, soprattutto amatoriali di padel, si differenziano per sesso: nelle donne sono più frequenti le lesioni legamentose del gomito mentre gli uomini sono interessati soprattutto dalle tendinopatie laterali di gomito. Le motivazioni che determinano tali differenze possono essere suddivise in fattori estrinseci (tipologia di racchetta, numero di ore di sport praticato a settimana) che in fattori intriseci (differenti caratteristiche antropometriche). Come detto, un elemento da analizzare quale fattore determinante l’infortunio è la tipologia di racchetta a partire dalla forma, dalle dimensioni e dal materiale della stessa. Gli uomini tendono ad utilizzare racchette più pesanti, in fibra di carbonio a forma di diamante, con un core duro e due o più over grip; mentre le donne usano racchette più leggere, di forma più rotonda, con un core morbido e con una o nessuna over grip. Proprio l’utilizzo di una racchetta di peso maggiore o uguale a 350 g associato al fatto di giocare per più di 6 ore a settimana a padel rappresenta un fattore di rischio rilevante. Tale rischio si riduce nei giocatori professionisti che prestano maggiore attenzione alla prevenzione degli infortuni. Per questa ragione, adattarsi al peso ideale della racchetta, non abusare della pratica ed avere esperienza è vantaggioso nella prevenzione degli infortuni nel padel. L’altro aspetto fondamentale da analizzare è, come detto, rappresentato dalle differenze antropometriche dei due sessi. Gli uomini tendono ad essere maggiormente affetti da tendinopatie del gomito poiché giocano per più tempo e sviluppano un gioco più aggressivo in un campo da gioco di dimensioni più piccole rispetto a quello da tennis. Per questo eseguono un numero più elevato di colpi con importanti sollecitazioni meccaniche determinate da contrazioni eccentriche soprattutto dei muscoli epicondiloidei del gomito. Inoltre, sempre il tipo di racchetta, privo di incordatura, a differenza di quella da tennis, determina una distribuzione delle forze maggiore a carico dei tendini. Le donne, d’altro canto, prediligono un gioco meno aggressivo, eseguendo principalmente colpi da fondo campo in cui il sovraccarico risulta essere maggiormente a carico del compartimento legamentoso laterale che potrebbe tradursi a lungo termine in una micro-instabilità articolare.
In conclusione, possiamo certamente affermare che padel e tennis si assomigliano per il comune utilizzo della racchetta e di conseguenza della tipologia di movimento del gomito sviluppato e, dunque, di potenziale infortunio. È altrettanto vero, però, che il numero di infortuni nel padel è certamente superiore rispetto al tennis: sia a causa del quantitativo di sollecitazioni per unità di tempo, sia a causa della alta percentuale di soggetti che lo praticano in modo saltuario e spesso senza adeguata preparazione atletica. Per questo motivo è necessaria maggiore attenzione alla scelta della racchetta, più leggera e di una forma congrua; è opportuno scegliere di non giocare per più di 6 ore a settimana e soprattutto cercare di evitare sollecitazioni legamentose e tendinee eccessive al fine di ridurre al minimo rischio di lesioni croniche al gomito nei giocatori amatoriali.
Bibliografia:
– Incidence of Upper Body Injuries in Amateur Padel Players. Diego Muñoz, Manuel Coronado, María C Robles-Gil, Manuel Martín , Adrián Escudero-Tena.
Int J Environ Res Public Health. 2022 Dec 15;19(24):16858. doi: 10.3390/ijerph192416858
– Incidence, prevalence and nature of injuries in padel: a systematic review. Dahmen J, Emanuel KS, Fontanellas-Fes A, Verhagen E, Kerkhoffs GMMJ, Pluim BM.
BMJ Open Sport Exerc Med. 2023 Jun 14;9(2):e001607. doi: 10.1136/bmjsem-2023-001607
– Incidence of injuries and associated risk factors in a sample of Italian recreational padel players.
Thomas E, Giustino V, Ferrisi E, Patti A, Cassarino M, Drid P, Bianco A. J Sports Med Phys Fitness. 2023 Dec;63(12):1324-1330. doi: 10.23736/S0022-4707.23.15221-2
Ora è ufficiale: il governo ha introdotto il corso di laurea in Osteopatia

Ora ci si potrà laureare anche in osteopatia: il governo ha infatti introdotto un nuovo corso di laurea, inserendolo tra le professioni sanitarie della prevenzione, e ne ha definito l’ordinamento didattico.
Il governo ha introdotto un corso di laurea in osteopatia. Il decreto interministeriale era stato pubblicato dai ministeri dell’Università e della Salute lo scorso 1°dicembre e ieri è stato definito l’ordinamento didattico del nuovo corso, inserito nella classe delle lauree in professioni sanitarie della prevenzione. L’osteopatia non è però una pratica medica convenzionale, ma una terapia alternativa di carattere pseudoscientifico.
Le nuove direttive del governo precisano che “il laureato è è quel professionista sanitario che svolge interventi di prevenzione e mantenimento della salute attraverso il trattamento osteopatico di disfunzioni somatiche non riconducibili a patologie nell’ambito dell’apparto muscolo scheletrico”. E ancora: “In riferimento alla diagnosi di competenza medica e all’indicazione al trattamento osteopatico, dopo aver interpretato i dati clinici, il laureato in osteopatia riconosce l’indicazione o la controindicazione al trattamento osteopatico ed effettua la valutazione osteopatica attraverso l’osservazione, la palpazione percettiva e i test osteopatici per individuare la presenza di segni clinici delle disfunzioni somatiche del sistema muscolo scheletrico”.
Chi conseguirà il titolo accademico in osteopatia – prosegue la nota del governo -“potrà pianificare il trattamento selezionando approcci e tecniche esclusivamente manuali, non invasive, ed esterne, adeguate al paziente, eseguendole in sicurezza e nel rispetto della dignità e della sensibilità del paziente”. Non solo, il laureato in osteopatia “al fine di prevenire alterazioni dell’apparato muscolo scheletrico, promuove azioni educative verso il soggetto in trattamento, verso la famiglia e la collettività; educa il paziente nelle abilità di autogestione dell’organismo e ne pianifica il percorso educativo anche in collaborazione con altri professionisti; a fine trattamento verifica le rispondenze tra metodologia attuata e gli obiettivi di recupero funzionale riabilitativo e psicosociale; reindirizza il paziente al medico inviante quando i sintomi persistono oltre i tempi previsti o peggiorano”.
Violenza sessuale su pazienti anche minorenni: arrestato un osteopata 44enne della provincia di Brescia. Almeno 4 le presunte vittime

Un osteopata di 44 anni è stato arrestato dai carabinieri di Rovato (Brescia) e portato in carcere con l’accusa di violenza sessuale anche nei confronti di minori. L’indagine, coordinata dalla Procura di Brescia, è iniziata nel luglio scorso quando la madre di un giovane paziente dell’uomo – di origini albanesi e con studi in diverse regioni – è venuta a conoscenza dalle confidenze fatte dal figlio sui presunti abusi sessuali subìti durante i trattamenti manipolatori osteopatici nello studio in provincia di Brescia. Secondo quanto ricostruito dai carabinieri, abusando della professione svolta e della minorata difesa dei pazienti, l’osteopata in almeno quattro circostanze avrebbe commesso abusi sessuali. Il Gip del Tribunale di Brescia, dopo aver considerato sussistenti i gravi indizi di colpevolezza messi in luce durante le indagini, ha disposto la custodia cautelare in carcere dell’indagato che è stato rintracciato ed arrestato dai carabinieri a Bologna.
Giornata mondiale/ Fisioterapisti “in tutti i luoghi di vita” a disposizione di 27 milioni di italiani

La fisioterapia in tutti i luoghi di vita: è questo il tema che la Federazione nazionale degli Ordini della professione sanitaria di Fisioterapista-Fnofi lancia in tutta Italia in occasione della Giornata mondiale della Fisioterapia che ricorre l’8 settembre. «È per noi un’occasione importante – precisa il presidente Fnofi, Piero Ferrante – perché da un lato ci permette di ricordare la nascita della casa comune dei fisioterapisti, visto che proprio un anno fa ci veniva comunicata la nascita del nostro Ordine professionale. E dall’altro ci consente, insieme alle istituzioni, ai cittadini e agli specialisti di vari ambiti clinici, di riflettere sul futuro della nostra professione». Proprio in occasione della Giornata la Fnofi ha realizzato un evento istituzionale presso il ministero della Salute a cui hanno partecipato rappresentanti istituzionali, pazienti e referenti di ambiti clinico-scientifici – Gianni Amunni, oncologo e direttore scientifico Ispro e Daniela Marotto, reumatologa e presidente Crei – tutte voci concordi nel sottolineare l’importanza oggi dell’intervento riabilitativo fisioterapeutico.
Nati un anno fa, gli Ordini dei Fisioterapisti-Ofi sono oggi 38 (l’Ofi Lazio e l’Ofi interprovinciale di Milano sono i più numerosi) e registrano l’iscrizione complessiva di 70388 fisioterapisti, con la componente professionale femminile maggioritaria (41187 – 58.5% del totale) e un’età media di 43 anni. Negli ultimi anni la fisioterapia sta richiamando anche gli uomini, si pensi che nel range 60-69 anni, il 63% dei fisioterapisti sono di genere femminile, mentre tra i 20 e i 29 anni la percentuale è ribaltata (53%maschi, 47%femmine). Questo mondo professionale rappresenta un nucleo importante della risposta sanitaria del nostro Paese. Nello specifico c’è 1,2 fisioterapista ogni 1000 abitanti, percentuale che sale a 5,24 professionisti quando ci si riferisce a over 65 e a 36,81 fisioterapisti in riferimento a 1000 abitanti over85.
Il 54,8 dei rappresentanti della professione è impegnato in ambito muscoloscheletrico e reumatologico, il 17,1 in ambito neurologico, il 13,2 nelle geriatrie e nei luoghi “di comunità”, il 2,9% nell’età pediatrica. Il restante è soprattutto impegnato in ambito cardio-respiratorio e di area critica, mentre l’1,7% lavora nell’area sportiva.
«Con i profondi mutamenti demografici ed epidemiologici in atto – spiega poi Piero Ferrante – i bisogni di salute sono completamente mutati e la necessità di accompagnare i cittadini nell’arco di tutta la vita, obbliga le professioni sanitarie a interrogarsi e modificarsi in ragione delle nuove richieste. La fisioterapia non scappa da questa rivisitazione dei propri paradigmi, e l’occasione dell’8 settembre è utile proprio per fare il punto sul qui e ora, con uno sguardo attento alla professione del futuro».
Il Rapporto di Oms Europa del 2022 ha stimato che il 42% della popolazione europea, circa 400 milioni di persone, vive con una condizione di salute che richiede cure riabilitative, strategia sanitaria in grado di evitare costosi ricoveri, giorni di ospedalizzazione e rischi di complicanze. L’Italia non fa eccezione con il 44,9% della sua popolazione (oltre 27 milioni di italiani) che necessiterebbe di interventi riabilitativi: per il 61,2% si tratta di disfunzioni del sistema muscolo-scheletrico e per un altro 18,9% di disturbi sensoriali. Il Rapporto Oms mostra che la maggior parte delle persone che necessitano di cure riabilitative non riceve le prestazioni di cui ha bisogno, portando a un totale stimato di 3,6 milioni di anni di vita sana persi a causa di una condizione di salute che richiede riabilitazione.
Questo dato interroga pesantemente la Fnofi che ha già chiaro come il tema della diffusione della fisioterapia “in tutti i luoghi di vita” si collochi quale elemento strategico fondamentale nella definizione delle proprie strategie. «Ormai non c’è alcun dubbio sul ruolo chiave della fisioterapia nel garantire il diritto alla salute – conclude Melania Salina, vicepresidente Fnofi -. Nella giornata in cui si celebra la Fisioterapia nel mondo, Fnofi dichiara il proprio impegno: nei prossimi mesi lanceremo una campagna per raggiungere i cittadini e censire meglio la totalità del bisogno riabilitativo. Se c’è un sommerso di cure perse, abbiamo la necessità e il dovere di proporre al sistema quelle soluzioni che consentano davvero di offrire risposte ai 27 milioni di italiani che necessitano di riabilitazione, anche attraverso l’utilizzo e la gestione delle nuove tecnologie».
AGGIORNAMENTI PEC E GUIDA AL BACKUP VECCHI INDIRIZZI @TSRM-PSTRP.ORG per i soli professionisti sanitari fisioterapista iscritti all’ordine

COME ATTIVARE LA PEC @pec.fnofi.it?
Il singolo professionista, entrando nell’area riservata di AlboWeb (https://amministrazione.alboweb-fnofi.net/login) troverà un pop-up per la conferma all’uso. Cliccando su CONTINUA si attiverà la pec fnofi che verrà sostituita automaticamente nell’anagrafica al posto della vecchia @tsrm-pstrp.org.
COSA SUCCEDERA’ ALLE PEC @TSRM-PSTRP.ORG?
Tutte le pec @tsrm-pstrp.org in scadenza o scadute sono state rinnovate fino al 31/03, quindi una pec che scadeva il 06 febbraio 2023 non scadrà il 06 febbraio 2024 ma il 31/03/2023, dopo quella data le mail tsrm-pstrp.org verranno bloccate quindi gli utenti hanno fino al 31/03 per attivare inoltri o per fare backup (vedi appendice in coda a questa guida) dopodiché la mail sarà inaccessibile.
COSA SUCCEDE ALLE PEC @tsrm-pstrp.org che scadono prima del 31/03?
In questo caso vale la data di scadenza reale: una pec tsrm-pstrp.org che scadrà il 10/03 ad esempio non verrà prolungata, quindi le operazioni di inoltro/ backup descritte sopra vanno fatte entro quella data. Per i possessori delle pec con scadenza prima del 31/03 è anticipata per tutti una SCADENZA UNICA per il 28/02 per consentire le operazioni di backup (vedi appendice guida) ed attivazione inoltro – vedi appendice guida
COME ATTIVARE LA PEC @pec.fnofi.it PER I NUOVI ISCRITTI?
Nella maschera di iscrizioni gli utenti possono inserire la loro pec, qualora il campo pec non sia compilato, il sistema genererà la pec @pec.fnofi.it che potrà essere attivata seguendo la procedura di cui al primo punto (Accedere all’area riservata, cliccare su conferma sul pop-up). Non appena fatta questa operazione automaticamente la pec @pec.fnofi.it sarà inserita in anagrafica.
COME FARE IL PRIMO ACCESSO?
1 – Dalla pagina https://webmail.pec.it selezionare PASSWORD DIMENTICATA
2 – Inserire l’indirizzo pec @pec.fnofi.it ed il proprio codice fiscale
3 – Riceverete una mail alla vostra mail ordinaria, comunicata in fase di iscrizione, con un link per generare una nuova password ed accedere al alla vostra pec dalla webmail ( https://webmail.pec.it )
ECM. Proroga di un anno obbligo formativo per Medici, Infermieri, Professioni Sanitarie e Ostetriche.

Il decreto Milleproroghe pubblicato oggi in Gazzetta Ufficiale ha esteso l’esenzione di 1/3 dei crediti formativi acquisiti all’anno 2023 ed ha spostato il termine al 31 dicembre 2023 per completare il quadriennio ECM; ecco il nuovo articolo della legge 29 maggio 2020, n. 34,
convertito, con modificazioni, dalla legge 17 luglio 2020, Art. 5-bis (Disposizioni in materia di formazione continua in medicina) . I crediti formativi del quadriennio 2020-2023, da acquisire, ai sensi dell’articolo 16-bis del decreto legislativo 30 dicembre 1992, n. 502, e dell’articolo 2, commi da 357 a 360, della legge 24 dicembre 2007, n. 244, attraverso l’attività di formazione continua in medicina, si intendono già maturati in ragione di un terzo per tutti i professionisti sanitari di cui alla legge 11 gennaio 2018, n. 3, che hanno continuato a svolgere la propria attività professionale nel periodo dell’emergenza derivante dal COVID-19.
Obbligo ECM, partite le lettere del Cogeaps. Monaco: «Ora tocca agli Ordini prendere provvedimenti»

Partite le lettere del Cogeaps indirizzate alle Federazioni di tutta Italia con le posizioni di ogni singolo professionista sanitario rispetto all’obbligo formativo ECM, in scadenza il prossimo dicembre. Un passaggio formale annunciato mesi fa da Roberto Monaco, presidente del Consorzio Gestione Anagrafica Professioni Sanitarie (Cogeaps). «Al di là del discorso sanzionatorio, che è previsto per legge, la cosa importante è che il professionista sanitario abbia una buona formazione», ha ribadito Monaco ai microfoni di Sanità Informazione.
Presidente Monaco, come aveva annunciato ai nostri microfoni, il Cogeaps che lei presiede ha fornito alle Federazioni l’esatta situazione di ogni singolo professionista riguardo i crediti formativi ECM. Qual è il contenuto della lettera?
«Il contenuto della lettera è proprio questo: quantificare a tutte le Federazioni quali sono i professionisti certificabili e non certificabili di ogni singolo Ordine che rappresentano. È quindi un servizio che il Cogeaps, in accordo con le Federazioni, ha voluto trasmettere per dare lo stato dell’arte al momento attuale, perché ricordiamo che ci sono ancora dei mesi per chiudere il triennio in corso, a tutte le Federazioni e di conseguenza a tutti i professionisti».
Alla luce di questa comunicazione, come sono invitate a procedere le Federazioni?
«Penso che manderanno i singoli file agli Ordini e il presidente di ogni Ordine dovrà decidere autonomamente cosa fare, avendo la contezza di quali sono i suoi iscritti certificabili, per poter dare loro anche un attestato, ma anche quanti sono gli iscritti che non sono riusciti a raggiungere i crediti previsti».
La comunicazione chiarisce che le situazioni non sanate relative ai trienni precedenti non sono in alcun modo recuperabili. Che sanzioni si rischia di subire?
«Le sanzioni sono quelle previste dalla legge, che va applicata. È chiaro che le Federazioni dovranno fare un ragionamento unico e univoco, che ritengo sia necessario. Ci sarà sicuramente una discussione su questo. Ricordiamo però che in questo momento non abbiamo ancora una commissione nazionale ECM, quindi dovremmo aspettare che venga formato. Le sanzioni vanno dall’avvertimento alla censura fino alla sospensione.
Sempre la lettera inviata dal Cogeaps rappresenta un’opportunità per mettersi in regola nel triennio in corso che scade il 31/12/2022.
«Al di là del discorso sanzionatorio, che è previsto per legge ma che, ripeto, va deciso insieme da tutte le Federazioni, la cosa importante è che il professionista sanitario abbia una buona formazione. Non ci interessa punire le persone, ma che queste possano dare prestazioni adeguate e di alto valore ai nostri cittadini. L’importanza della formazione non è accumulare crediti ma erogare prestazioni di alta qualità. In Italia ci sono tante scuole di formazione ed eventi formativi che sono di alto spessore culturale. L’invito è a far sì che tutti i professionisti, quelli in regola, continuino a formarsi per renderci competitivi in Europa. Chi non è in regola, motivo per cui arriva la lettera, deve invece avere tempo di formarsi da qui al 31 dicembre prossimo».
C’è anche un rischio di copertura assicurativa: secondo la norma 151/22 approvata lo scorso dicembre, chi non ha completato almeno il 70% dei crediti formativi ECM perde anche i diritti assicurativi come professionista e quindi può trovarsi sprovvisto nel caso si fosse coinvolti in un procedimento legale.
«C’è anche questo problema. Un problema che riguarderà il prossimo triennio ma che è reale. È bene cominciare a fare quella battaglia, anche mediatica e culturale, che permetta ai medici di non trovarsi a rincorrere i crediti all’ultimo momento per un problema assicurativo. Io vorrei invece che la cultura della formazione fosse integrata nella curiosità dei professionisti di aggiornarsi ai tempi che cambiano. Oggi un paziente non si cura come si curava 20 anni fa. La scienza è andata avanti. Noi siamo depositari della scienza come professionisti sanitari e quindi dobbiamo avere proprio quella curiosità di voler comprendere ancora di più l’aggiornamento che ci viene concesso».
La formazione rapida in pandemia è stata fondamentale per affrontare l’emergenza.
«Questo è il vero valore della formazione: immaginate quante migliaia e migliaia di professionisti hanno fatto la formazione sulla vaccinazione. Perché tutti si sono messi a disposizione di un Paese per poter vaccinare: non solo i giovani medici ma anche i pensionati. Hanno sentito la necessità di doversi formare per poter essere in grado di portare il proprio contributo al nostro Paese e il senso di un Paese civile che deve essere in salute ma anche formato e culturalmente pronto alle sfide del futuro».
L’ordine dei fisioterapisti è on-line

E’ online il nuovo ordine della professione sanitaria del Dott. in fisioterapia, consultalo per evitare di imbatterti in un abusivo.
Il DECRETO 8 settembre 2022, n. 183 che istituisce l’ordine dei fisioterapisti è in G.U.

IL MINISTRO DELLA SALUTE Visto il decreto legislativo del Capo provvisorio dello Stato 13 settembre 1946, n. 233, concernente «Ricostituzione degli ordini delle professioni sanitarie per la disciplina dell’esercizio delle professioni stesse» ed in particolare gli articoli 1, 2, 3, 4, 5, 6, 7 e 8, come sostituiti dall’articolo 4, comma 1, della legge 11 gennaio 2018, n. 3 recante «Delega al Governo in materia di sperimentazione clinica di medicinali nonche’ disposizioni per il riordino delle professioni sanitarie e per la dirigenza sanitaria del Ministero della salute»; Visto l’articolo 17, comma 3, della legge 23 agosto 1988, n. 400; Vista la legge 11 gennaio 2018, n. 3, ed in particolare l’articolo 4, comma 9, lettera d); Visto il decreto del Ministro della salute 13 marzo 2018, pubblicato nella Gazzetta Ufficiale n. 77 del 3 aprile 2018, concernente «Costituzione degli albi delle professioni sanitarie tecniche, della riabilitazione e della prevenzione»; Visto il decreto del Ministro della salute 15 marzo 2018, della cui pubblicazione sul sito istituzionale del Ministero della salute e’ stato dato avviso nella Gazzetta Ufficiale n. 77 del 3 aprile 2018, concernente «Procedure elettorali per il rinnovo degli organi delle professioni sanitarie»; Visto il decreto del Ministro della salute 11 giugno 2019, della cui pubblicazione sul sito istituzionale del Ministero della salute e’ stato dato avviso nella Gazzetta Ufficiale n. 177 del 30 luglio 2019, concernente «Composizione del consiglio direttivo dell’Ordine dei tecnici sanitari di radiologia medica e delle professioni sanitarie tecniche, della riabilitazione e della prevenzione»; Visto il decreto del Ministro della salute 11 giugno 2019, della cui pubblicazione sul sito istituzionale del Ministero della salute e’ stato dato avviso nella Gazzetta Ufficiale n. 177 del 30 luglio 2019, concernente «Composizione delle commissioni di albo all’interno dell’Ordine dei tecnici sanitari di radiologia medica e delle professioni sanitarie tecniche, della riabilitazione e della prevenzione»; Visto il decreto del Ministro della salute 9 agosto 2019, pubblicato nella Gazzetta Ufficiale n. 212 del 10 settembre 2019, concernente «Istituzione degli elenchi speciali ad esaurimento istituiti presso gli ordini dei tecnici sanitari di radiologia medica e delle professioni sanitarie tecniche, della riabilitazione e della prevenzione»; Visto il decreto del Ministro della salute 4 giugno 2020, pubblicato nella Gazzetta Ufficiale n. 175 del 14 luglio 2020, concernente «Composizione delle commissioni di Albo all’interno della Federazione nazionale degli ordini dei tecnici sanitari di radiologia medica e delle professioni sanitarie tecniche, della riabilitazione e della prevenzione»; Vista la nota della Commissione di albo nazionale fisioterapisti in data 10 dicembre 2020, con la quale e’ stato richiesto l’avvio della procedura per la costituzione del nuovo Ordine dei fisioterapisti; Acquisito il parere del Consiglio di Stato, espresso nell’adunanza di sezione del 19 luglio 2022; Vista la nota, in data 9 agosto 2022, prot. n. 4640, con la quale lo schema di decreto e’ stato trasmesso, ai sensi dell’articolo 17, comma 3, della legge 23 agosto 1988, n. 400, al Presidente del Consiglio dei ministri; A d o t t a il seguente regolamento:
Art. 1 Istituzione degli Ordini della professione sanitaria di fisioterapista 1. Sono istituiti gli ordini territoriali della professione sanitaria di fisioterapista, ai quali si applicano le disposizioni di cui agli articoli 1, 2, 3, 4, 5 e 6 del decreto legislativo del Capo provvisorio dello Stato 13 settembre 1946, n. 233, come sostituiti dall’articolo 4, comma 1, della legge n. 3 del 2018.
Da massaggiatori capo bagnini a oncologi

«Esercitavano abusivamente l’attività sanitaria, in assenza di qualsivoglia titolo abilitante, non limitandosi a prescrivere medicinali e/o rimedi asseritamente naturali ma praticando sulle loro persone anche trattamenti pseudosanitari e pseudoterapeutici»
Benevento – Nella mattinata odierna, a seguito di indagini coordinate dalla Procura della Repubblica di Benevento, i Carabinieri del Comando Stazione di San Giorgio del Sannio hanno dato esecuzione ad un provvedimento cautelare emesso dal G.I.P. del Tribunale di Benevento, avente ad oggetto il sequestro preventivo di un immobile sito nel comune di San Giorgio del Sannio e utilizzato da due fratelli per l’esercizio abusivo della professione sanitaria. Il provvedimento cautelare scaturisce da un’attività di indagine dei Carabinieri di San Giorgio del Sannio, che aveva avuto inizio dalla segnalazione della presenza di due cittadini americani in una struttura ricettiva del luogo, presso la quale uno dei due – malato oncologico – riceveva le cure dagli indagati, i quali praticavano trattamenti sanitari anche presso il citato immobile, adibito a studio privato. La P.G. operante, insieme al Comando Carabinieri per la Tutela della Salute – N.A.S. di Salerno, procedeva a perquisizione delegata dal P.M. presso l’abitazione e l’immobile adibito a studio dei due indagati e sottoponeva a sequestro medicinali, oggetti, soluzioni, confezioni di materiale sanitario, una centrifuga da laboratorio, provette, aghi ed altri materiali (taluni di essi con etichette provenienti dalla Germania), timbri, fatture ed esami diagnostici dei pazienti. Gli accertamenti sui farmaci in sequestro permettevano di chiarire che i medicinali di origine tedesca in sequestro erano cortisonici, antitrombotici e anestetici e che gli equivalenti sul territorio nazionale possono essere dispensati solo su prescrizione medica, essendo di fascia A, dispensati dal SSN e possono essere somministrati solo da personale medico o infermieristico. Veniva accertato, al contrario, che gli indagati non erano in possesso delle abilitazioni per l’esercizio della professione sanitaria, necessarie per la somministrazione di alcuni farmaci rinvenuti nella diretta disponibilità degli stessi, essendo in possesso soltanto di un attestato di abilitazione all’esercizio dell’arte ausiliaria delle professioni sanitarie di massaggiatore e capo bagnino degli stabilimenti idroterapici. Venivano assunte sommarie informazioni da alcuni pazienti e dalla escussione degli stessi emergeva che i due indagati si erano presentati come professionisti sanitari e della riabilitazione o come fisioterapisti, che praticavano cure con infiltrazioni, iniezioni e flebo; uno dei pazienti dichiarava di essere stato sottoposto presso lo studio predetto ad un prelievo di sangue venoso da parte di uno dei due indagati. Pertanto, in accoglimento della richiesta formulata dalla Procura di Benevento, il G.I.P. riteneva sussistenti il fumus del delitto di esercizio abusivo della professione sanitaria e il pericolo di reiterazione del reato con prevedibili rischi anche per i pazienti sottoposti alle predette pratiche senza abilitazione e disponeva così il sequestro preventivo dell’immobile, utilizzato dagli indagati come studio privato.
Fisioterapisti. Nasce il nuovo Ordine per 70mila professionisti: il ministro Speranza ha firmato oggi il decreto istitutivo. Ecco il testo

Ho firmato il decreto che istituisce l’Ordine dei Fisioterapisti. È un riconoscimento del ruolo importante di questa professione sanitaria. Nella Giornata Mondiale della Fisioterapia dobbiamo valorizzare sempre più ogni donna e ogni uomo del SSN, il nostro bene più prezioso”. Lo ha annunciato oggi il Ministro della Salute, Roberto Speranza.
Fino ad oggi i circa 70mila fisioterapisti istaliani erano rappresentati in un Albo nazionale all’interno del maxi Ordine dei Tsrm-Pstrp insieme a tutte le atre professioni sanitarie.
Con il decreto firmato oggi nascono così gli “Ordini della professione sanitaria di fisioterapista” su base territoriale e a livello nazionale la “Federazione nazionale degli Ordini della professione sanitaria di fisioterapista”. Ambedue saranno regolati in base alla nuova disciplina odrinistica stabilita con la riforma “Lorenzin” del 2018. “Questo è un risultato importante, frutto di un lavoro che inizia da lontano e che ora possiamo ufficializzare dopo il parere del Consiglio di Stato”, ha affermato il ministro Speranza che ha aggiunto: “Voi eravate già prima un pezzo importante del Sistema sanitario nazionale e oggi lo siete ancora di più. Siamo in un tempo eccezionale, serve investire di più nelle donne e negli uomini del nostro SSN. Siamo riusciti ad aumentare le risorse ma è solo un punto di partenza. Dobbiamo mantenere il livello di spesa per la sanità al 7% sul PIL. La partita del personale è quella decisiva: bisogna superare silos chiusi e tetti di spesa”. Il commento del presidente dell’Albo nazionale. “È una cosa forte, che generazioni di fisioterapisti hanno voluto. Ne sono passati di colleghi che hanno sperato in questo momento. Non possono non pensare ad uno in particolare, di cui non farò il nome ma tutti noi sappiamo di chi parlo. Se lui fosse qua, farebbe la ola molto più di tutti noi. Ma noi siamo qui anche per lui e questo percorso ha visto il suo esito anche per quello che è stato fatto”, il primo commento all’annuncio del ministro da parte del presidente della Commissione Nazionale d’Albo dei Fisioterapisti, Piero Ferrante.
“Non posso non pensare agli uomini e alle donne, ai colleghi e alle colleghe fisioterapiste – ha aggiunto- che ogni giorno si relazionano e in questo modo vedono più chiara la loro identità, la loro casa, la loro famiglia”.
“Questo non è l’anno zero – ha sottolineato Ferrante – perché noi fisioterapisti entriamo nelle famiglie e nelle loro sofferenze, cerchiamo di farci portatori sani di istanze delle sofferenze delle famiglie. In questo modo sarà sicuramente più facile perfezionare, quindi non l’anno zero, ma l’anno uno”.
“Mi riallaccio con piacere alle parole del signor ministro – ha tenuto a precisare – è un inizio, non è un traguardo e su questo sono perfettamente d’accordo con lui”.
“È un nuovo inizio che noi accettiamo con piacere – ha continuato – perché l’Ordine è un luogo di riconoscimento, di confronto ma anche di condivisione e collaborazione fra tutte le professioni sanitarie e solo quando saremo pronti a mettere a punto al cento per cento la nostra macchina organizzativa, noi, mettendoci in relazione con tutte le professioni sanitarie, in primis quelle di cui abbiamo fatto parte e che ringraziamo, saremo capaci di essere più attenti, più accorti, più efficaci e più efficienti”.
“Perché l’Ordine dei fisioterapisti? Innanzitutto – ha proseguito Ferrante – per poter dire ‘presente’ in prima persona alle mutate condizioni del cittadino, poi per poter affrontare a piene mani le sfide che il Pnrr ci sta ponendo davanti, per poter essere ancor più fattivi, ove possibile, nel mettere a punto la nostra vita professionale che spesso si interseca con la nostra vita professionale”.
“L’Ordine dei fisioterapisti è un traguardo ma è un meraviglioso inizio, è quel qualcosa che ci accompagnerà e che sarà di supporto non solo a livello centrale ma, ove possibile, ancor più a livello periferico, dove sarà possibile intercettare i bisogni dei cittadini e delle diverse realtà sanitarie regionale a livello locale ed essere efficienti ed efficaci. Mi piace chiudere – ha poi detto – citando la frase del ministro: tutta la nostra attività, prima umana e poi professionale, è plasmata attorno a quel meraviglioso articolo 32 della Costituzione italiana”.
“Grazie alle istituzioni che ci sono state accanto, ai politici che ho ‘stalkerizzato’, grazie ai miei colleghi della Commissione nazionale, ai territori, a tutti i 68.000 professionisti che oggi vedono raggiunto un nuovo inizio della loro vita professionale. E grazie al ministro e al ministero della Salute, che non ci hanno mai fatto sentire soli”, ha concluso. Il commento della Presidente della FNO Tsrm-Pstrp. “Oggi è un momento importante per i Fisioterapisti, che oltre a celebrare la loro Giornata mondiale, in Italia festeggiano la firma del decreto di istituzione degli Ordini e della relativa Federazione della professione sanitaria di Fisioterapista”, ha detto la presidente Teresa Calandra.
“Il decreto – ha aggiunto – non cambia la sostanza della rappresentatività istituzionale dei Fisioterapisti: infatti, dal 2018, al pari delle altre 18 professioni, di cui due già precedentemente ordinate, hanno trovato nei Consigli direttivi e nelle Commissioni di albo degli Ordini, nel Comitato centrale e nella Commissioni di albo nazionale della relativa Federazione nazionale dei TSRM e PSTRP la loro rappresentanza istituzionale e professionale”.
“Ciò che cambia è che ora potranno esprimerla in modo non mediato, senza dover mai prima fare i conti con le istanze di altre professioni, e questa potrebbe non essere la modalità di maggior utilità, anche se legittima; stare insieme è difficile, ma se ci si confronta in modo costruttivo – ha sottolineato ancora – si ottengono i risultati migliori, perché questi sono la sintesi impegnativa, a volte forzata, di più storie, di più visioni, di più sensibilità, di più competenze, di più esperienze”.
“In questi pochi anni, confidiamo di aver trasferito, anche ai Fisioterapisti il valore della rinuncia alla rivendicazione corporativa a favore di interessi plurali e di sistema, base sulla quale i Tecnici di radiologia, quale frutto della loro pluridecennale esperienza istituzionale, hanno costruito la loro filosofia, quella che ha consentito di dare gambe alla legge 3/2018 e realizzare ciò che poi è diventato il Maxi Ordine, che nella pratica si è concretizzato in quelli che erano gli ex Collegi dei TSRM”, ha detto ancora Calandra. I commenti delle forze politiche. “Un nuovo Ordine assume un rilievo anche nei confronti della pubblica amministrazione e dello Stato: è un elemento di sorveglianza attiva rispetto alla qualità e professionalità degli iscritti. Non dobbiamo dimenticare l’abusivismo professionale: così diamo più garanzie ai pazienti. Dall’altro lato si possono immaginare percorsi di ricerca e una maggiora professionalizzazione” spiega l’ex ministro della Salute Beatrice Lorenzin.
“Bisogna mettere al centro il paziente con le sue esigenze e le sue problematiche. Una, per esempio, è quella di essere troppo distanti dalle strutture. Proprio per questo ho presentato anche un progetto di legge sul fisioterapista di comunità” ha affermato la senatrice Paola Boldrini, Pd, capogruppo dem in commissione Sanità al Senato.
“La figura del fisioterapista va inserita a pieno titolo nella riforma del sistema sanitario territoriale. Dobbiamo dare il giusto riconoscimento a tutti quei professionisti che durante la pandemia sono stati vicini ai cittadini, dimostrando quanto sia fondamentale il loro lavoro” ha invece spiegato la presidente della commissione Sanità Annamaria Parente.
Scadenza triennio ECM: «Nessuna scusa per chi non ha completato aggiornamento per pigrizia o indolenza»

Affinché tutti i professionisti della sanità comprendano davvero quant’è importante l’aggiornamento continuo in Medicina occorre, prima di ogni altra cosa, «una rivoluzione delle coscienze». Ne è convinto Vincenzo D’Anna, presidente dell’Ordine nazionale dei Biologi, che parla a pochi mesi dalla chiusura del triennio formativo corrente, prevista per il prossimo 31 dicembre. L’ex senatore spiega inoltre che, al di là delle sanzioni per chi non risulta in regola con l’obbligo ECM, il professionista deve aggiornarsi «perché solo così può svolgere al meglio la propria professione». Meglio puntare su incentivi o sulle sanzioni? «I giuristi tedeschi – spiega D’Anna – dicevano che “una norma senza il precetto è una spada senza lama”. Lei la brandisce ma non serve a niente. Gli italiani avrebbero bisogno del precetto oltre che della norma perché la norma hanno la vocazione ad evaderla. Però a un professionista non basta intimare il precetto. Il professionista non si forma perché qualcuno lo può multare ma perché deve svolgere al meglio la propria attività. Il vero problema non è né la sanzione né il convincimento: sommando i vari corsi sono 25-30 mila colleghi su 55mila che seguono i programmi di Formazione ECM dell’Ordine. Il vero problema è che bisogna superare l’idea che l’Ordine sia un costo. Io mi lamento – continua il presidente dell’Onb – ma credo che negli altri Ordini sia la stessa cosa. Dopo aver fatto tutte le capriole di questo mondo, io le posso dire che il 40% delle nostre mail e delle nostre newsletter viene vanificato dal fatto che ci sia gente che non le apre.
Mazzacane (Goal): «Lettera Cogeaps è un atto di buona volontà. Gli ordini si adopereranno per informare gli iscritti»
Il Cogeaps a breve invierà delle lettere ai vari Ordini con le posizioni dei professionisti che ancora non hanno completato il fabbisogno minimo di crediti per il triennio. Danilo Renato Mazzacane, Segretario di Goal (Gruppo Oculisti Ambulatoriali Liberi), considera questo provvedimento un «atto di buona volontà» da parte del Consorzio. «A loro volta gli ordini, essendo organi sussidiari dello Stato, si adopereranno per informare i propri iscritti, anche quelli un po’ più distratti e ritardatari, per mettersi in regola – spiega Mazzacane –. Pertanto, io penso che al 31 dicembre del 2022 la maggior parte dei medici, spero tutti, sarà in condizione di soddisfare le richieste dei crediti formativi. Oltretutto, l’Ordine dei medici ha delle questioni non meno importanti da portare avanti e quindi sicuramente si adopererà in questo senso». Il presidente di Goal conclude con un’osservazione: «L’aggiornamento professionale deve essere anche utilizzato in maniera positiva per fornire un segnale ai pazienti e tranquillizzarli. Coloro che sono in cura dai medici devono sapere che i medici sono aggiornati. Questo è il messaggio importante che deve giungere loro per ricostruire un rapporto fiduciario medico-paziente che vada ad arginare il fenomeno dell’infodemia e delle false informazioni che vengono spesso diffuse nel web».
Sanità: Zampa (PD), grazie a Pd si può istituire Ordine dei fisioterapisti, ora decreto

Trattamenti fisioterapici senza abilitazione, sequestrato un centro

Nell’ambito della campagna di controlli disposti dal Comando Tutela Salute di Roma denominati ‘Medicina estetica abusiva’, oggi i Carabinieri del Nas di Udine hanno dato esecuzione a un sequestro preventivo disposto dal Tribunale di Udine nei confronti di un centro estetico nel Cividalese. Nel corso di un controllo ispettivo, è emerso come il personale – con qualifica di estetista – effettuava, in realtà, massaggi curativi e terapeutici, assolutamente vietati dalla normativa. E’ stata segnalata alla Procura della Repubblica di Udine la titolare del centro, ritenuta responsabile di aver posto in essere un’attività fisioterapica senza averne i titoli abilitativi. L’Autorità giudiziaria ha ritenuto d’interrompere l’eventuale continuazione dell’illecito, emettendo un provvedimento cautelare di sequestro preventivo del centro. I militari del Nas ricordano come il personale munito della qualifica di estetista può effettuare solamente massaggi finalizzati al benessere personale o al miglioramento estetico (come i trattamenti anti-età, anti-cellulite o anti-stress), mentre l’attività di fisioterapista è riservata solamente a chi ha conseguito un titolo di laurea abilitante all’esercizio della professione. Il valore della struttura e dei macchinari posti sotto sequestro ammontano a circa 200.000 euro.
Paralizzata dopo visita del chiropratico per dolore al collo: “Mi ha lesionato le arterie”

Si era presentata nello studio del chiropratico per una semplice visita per un dolore al collo ma ne è uscita poco dopo in barella a causa di un arresto cardiaco e un ictus che l’ha lasciata completamente paralizzata. È la terribile storia di Caitlin Jensen, una giovane statunitense della Georgia salvata in extremis dai medici ma ora completamente paralizzata e in grado di muovere solo gli occhi.
Era il 16 giugno scorso quando la ragazza si è presentata dal chiropratico per alcuni dolori. Mentre l’uomo le praticava una manovra al collo, però, la situazione è precipitata. La ragazza è andato in arresto cardiaco e ha avuto un ictus e solo le manovre rianimatorie dei soccorsi medici sono riuscite a salvarle la vita.
Una volta che i paramedici sono stati in grado di stabilizzare Caitlin, è stata portata d’urgenza in ospedale dove gli esami clinici hanno rivelato che aveva quattro arterie lesionate all’interno del collo.
Con un intervento chirurgico, i medici sono stati in grado di riparare il danno e hanno posizionato uno stent in un’arteria ma Caitlin da allora rimane ricoverata nel reparto di terapia intensiva neurologica del Memorial Hospital di Savannah.
La ragazza è cosciente ma è in grado di rispondere solo sbattendo le palpebre e muovendo le dita del piede sinistro, mentre il resto del suo corpo è in uno stato di paralisi.
Secondo la famiglia, a causare quei danni sarebbero state proprio le manovre del chiropratico. “Il chirurgo che le ha salvato la vita, e tutti gli altri medici che l’hanno visitata, sono stati tutti d’accordo sul fatto che ciò sia accaduto come risultato diretto della manovre al collo” ha dichiarato la madre della ragazza all’emittente WSB-TV.
La famiglia ha organizzato ora una raccolta fondi sia per le spese mediche e di riabilitazione sia per quelle legali. I medici credono che possa recuperare almeno parte della mobilità ma sarà un lunghissimo percorso così come lungo sarà l’iter per accertare cosa abbia scatenato le gravi conseguenze fisiche
Massofisioterapisti. Consiglio di Stato conferma legittimità elenco speciale chiarendo che solo chi vi è compreso esercita con autonomia professionale. Tutti gli altri sono “operatori ausiliari di interesse sanitario”

L’elenco speciale ad esaurimento dei massofisioterapisti istituito presso gli Ordini dei tecnici sanitari di radiologia medica e delle professioni sanitarie tecniche, della riabilitazione e della prevenzione previsto dal D.M. del Ministero della Salute del 9 agosto 2019 è legittimo. Lo ha stabilito il Consiglio di Stato con sentenza numero 4513/2022 respingendo gli appelli presentati da diversi massofisioterapisti contro analoga presa di posizione del Tar Lazio.
Il Consiglio di Stato ha anche ribadito la correttezza del DM laddove conferma i requisiti per l’iscrizione all’elenco stabiliti dalla legge di Bilancio 2019 ovvero “solo a chi abbia esercitato l’attività professionale per almeno trentasei mesi negli ultimi dieci anni, di fatto consente l’iscrizione solo a chi vanti un titolo conseguito non più tardi del 2015, avendo iniziato il corso di formazione triennale non più tardi dell’anno formativo 2012/2013, quando il massofisioterapista era qualificato come “professione sanitaria non riordinata” anche nella classificazione pubblicata dal Ministero della Salute”.
Altro elemento normativo confermato dal Consiglio quello secondo cui l’iscrizione all’elenco speciale non comporta di per sé l’equipollenza o l’equivalenza ai titoli necessari per l’esercizio delle altre professioni sanitarie previste dallo stesso DM ministeriale.
Il Consiglio di Stato interviene anche in merito alla questione della definizione del massofisioterapista quale “professionista sanitario” che le era attribuita fino al 2006 e su quella di “operatore di interesse sanitario” nella quale è trasmigato successivamente con la legge 43/2006.
Fermo restando che il massofisioterapista rientra nella seconda categoria, come del resto già affermato in precedenti sentenze, il Consiglio sottolinea che l’istituzione degli elenchi speciali ad esaurimento delle professioni sanitarie “per coloro che non avessero il nuovo titolo abilitante ma una qualificata esperienza maturata in conformità all’originario titolo” garantisce la “continuità operativa anche a quei massofisioterapisti parimenti non più legittimati in base al solo diploma ad esercire un’attività avente in passato la dignità di professione sanitaria ma al contempo qualificati sul campo da una vasta esperienza acquisita in coerenza con le possibilità professionali garantite dal pregresso ordinamento”.
Nello stesso tempo, sottolinea il Consiglio, “in mancanza delle speciali condizioni previste dall’articolo 5 del D.M. del 9.8.2019, si riespande la regola generale che vuole i massofisioterapisti abilitati solo come operatori di interesse sanitari, rivelandosi in definitiva incompatibile con tale approdo sia l’opzione esegetica incline a svincolare l’esercizio della “professione sanitaria” di massofisioterapisti dal regime vincolistico previsto per le “altre” professioni sanitarie, e incentrato sulla previsione di percorsi formativi di livello universitario seguiti dall’iscrizione ad un albo, sia quella alternativa incentrata sulla necessità di consentire incondizionatamente a tutti – eventualmente previa concessione di un ulteriore lasso di tempo necessario per la maturazione del requisito esperenziale – l’iscrizione nell’apposito elenco”.
In sostanza per il Consiglio di Stato è stata fatta giustizia perché “non può però negarsi – si legge nella sentenza – che nell’originario impianto regolatorio tale figura (il massofioterapista, ndr) fosse allineata alla categoria delle professioni sanitarie di guisa che il mantenimento di una disciplina volta a superare un arco temporale segnato da normative non sempre chiare e intellegibili, ha un fondamento logico e di giustizia sostanziale”.
(Professioni sanitarie) Carabinieri NAS Latina: scoperta una fisioterapista abusiva

I Carabinieri del N.A.S. di Latina, a conclusione di un’articolata attività investigativa, hanno deferito in stato di libertà un’estetista che, eccedendo dalle proprie funzioni e competenze, effettuava illecitamente prestazioni sanitarie di fisioterapia riabilitativa all’interno di un’abitazione nella sua disponibilità, in assenza di qualsivoglia titolo abilitativo. A seguito di specifico decreto di perquisizione emesso dalla Procura della Repubblica di Latina, che ha coordinato le indagini, veniva sottoposto a sequestro copiosa documentazione comprovante l’illecita attività (medicinali, false lauree di medicina e fisioterapia e agende riportanti nominativi dei pazienti, tipo di prestazione effettuata ed onorari percepiti). Pertanto, i militari interrompevano la prosecuzione dell’illecito e contestavano alla donna il reato di esercizio abusivo della professione di fisioterapista.
Massofisioterapisti e obbligo ECM, l’Agenas fa chiarezza

I massofisioterapisti non sono professionisti sanitari e, dunque, non sono soggetti all’obbligo di formazione continua. Lo chiarisce in un documento ufficiale l’Agenzia Nazionale per i Servizi Sanitari Regionali, indirizzato alla Federazione Italiana Massofisioterapisti. L’Agenas spiega infatti che «sono destinatari dell’obbligo ECM i soli professionisti sanitari, qualificati come tali dalla normativa di riferimento» e che «la Commissione nazionale per la formazione continua non ha il potere di estendere l’obbligo formativo ECM alla categoria professionale dei massofisioterapisti, in quanto non riconducibile ad una professione sanitaria di riferimento a sua volta soggetta all’obbligo ECM, come previsto dalla normativa vigente».
Tuttavia, la Commissione ricorda poi che la stessa, il 27 marzo del 2015, si era già espressa proprio sulla questione, sostenendo che solo i massofisioterapisti in possesso di un titolo considerato come equivalente o equipollente al titolo di fisioterapista sono sottoposti alla normativa ECM. «Tuttavia – si può ancora leggere –, al fine di garantire uno standard qualitativo elevato delle prestazioni che a qualsiasi titolo sono esercitate nell’ambito della salute, appare ragionevole prevedere che tutto il personale che a qualsiasi titolo vi opera sia tenuto all’aggiornamento professionale continuo».
Non solo: «Appare altresì ragionevole ritenere che l’anzidetto aggiornamento professionale possa essere riconducibile all’ECM per gli iscritti negli elenchi speciali di cui all’art. 1 del D.M. 9 agosto 2019 poiché in possesso, prima della legge n. 145 del 2018, di un titolo che ha consentito l’esercizio delle attività professionali previste dal profilo della professione sanitaria di riferimento già soggetta all’obbligo ECM, e un obbligo formativo non riconducibile all’ECM per gli iscritti all’elenco speciale dei massofisioterapisti, le cui attività professionali, a differenza degli altri iscritti agli elenchi speciali, non sono riconducibili ad una professione sanitaria di riferimento a sua volta soggetta all’obbligo ECM».
Finto fisioterapista lavorava in un ambulatorio abusivo, 2 denunce dei Nas

I carabinieri del Nas di Ragusa hanno scoperto, nel corso di una ispezione, che un finto fisioterapista eseguiva trattamenti in un ambulatorio, gestito da una donna, sprovvisto di autorizzazioni. Per questo motivo, sono scattate due denunce: la prima, nei confronti dell’uomo, con l’accusa di esercizio abusivo della professione sanitaria, l’altra per la titolare della struttura, in quanto avrebbe “consentito l’attività di fisioterapista ad una persona priva di titolo abilitativo presso il proprio ambulatorio non autorizzato”. Il controllo è scattato a Ragusa, “nell’ambito dei controlli straordinari delle strutture sanitarie, disposti in ambito nazionale dal Comando dei carabinieri” e per quanto concerne le ispezioni nella provincia iblea sono state 5 le attività finite sotto la lente di ingrandimento. In merito al blitz nel capoluogo è “è stato individuato un ambulatorio fisioterapico aperto e mantenuto in esercizio in assenza della prescritta autorizzazione al cui interno un massiofisioterapista esercitava abusivamente la professione di fisioterapista, sottoponendo a trattamenti specifici diversi pazienti, senza essere in possesso del prescritto titolo abilitativo” fanno sapere dal comando provinciale di Ragusa.
Formazione ECM, Sileri: «Tre mesi per recuperare trienni passati, poi controlli e sanzioni a irregolari»

«Non sono in discussione ulteriori proroghe o eventuali deroghe. I colleghi, quindi, avranno circa 3 mesi per assolvere al loro obbligo formativo». A parlare, in un’intervista a Quotidiano Sanità, è il sottosegretario alla Salute Pierpaolo Sileri. La scadenza di cui parla è dei trienni formativi 2014-2016 e 2017-2019 che, come si ricorderà, per una serie di motivi sono stati prorogati alla fine dell’anno in corso, ovvero al 31 dicembre 2021.
Formazione ECM, le sanzioni per chi non è in regola
Tra tre mesi esatti, quindi, i medici e i professionisti sanitari che non avranno raggiunto il numero di crediti ECM previsto dalla legge (150 per triennio, al netto di eventuali esenzioni) dovranno render conto del mancato rispetto dell’obbligo formativo agli Ordini di appartenenza. Infatti, «dal 2022 partiranno controlli e sanzioni, che spettano agli Ordini», spiega Sileri, che elenca quindi le conseguenze previste dalla legge in caso di carenza di crediti: «La norma prevede un illecito disciplinare che può andare dall’avvertimento alla sospensione, oltre ad una serie di ulteriori conseguenze che possono arrivare anche alla radiazione. È inoltre in corso di valutazione il coinvolgimento nell’ambito sanzionatorio anche delle assicurazioni professionali».
La lettera della FNOMCeO
Sono gli stessi Ordini, infatti, ad aver iniziato a ricordare ai propri iscritti l’imminente scadenza. La FNOMCeO la scorsa settimana ha inviato una lettera ai 106 presidenti degli Ordini provinciali dei Medici «con la raccomandazione di dare la massima visibilità a tali indicazioni presso gli iscritti»: si ricorda che il 31 dicembre 2021 è il termine ultimo per procedere al conseguimento dell’obbligo formativo ECM per i trienni 2014-2016 e 2017-2019: in particolare, potranno essere spostati al triennio 2014-2016 i crediti conseguiti entro il 31 dicembre 2019, e al triennio 2017-2019 i crediti acquisiti entro il 31 dicembre 2021.
La Federazione infine ricorda che «successivamente all’avvenuta certificazione dell’assolvimento dell’obbligo di formazione ECM da parte di Co.Ge.A.P.S., i crediti imputati al recupero dell’obbligo formativo potranno essere solo quelli acquisiti in eccedenza rispetto al quantum necessario per l’assolvimento dell’obbligo formativo individuale».
Sileri: «La formazione è un dovere deontologico»
Chi all’inizio del 2022 non risulterà in regola con l’obbligo formativo subirà le sanzioni previste dalla norma ed elencate da Sileri, che aggiunge: «Confido, tuttavia, che non vi sarà la necessità di arrivare fino alle sanzioni. Pur comprendendo perfettamente l’incredibile sforzo di medici e operatori sanitari, sono convinto che ognuno di loro consideri l’aggiornamento professionale come un’opportunità per stare al passo con i progressi della medicina e non come un’imposizione. L’obiettivo infatti è sempre uno solo: garantire a tutti i pazienti le migliori cure e la migliore assistenza».
Quello della formazione continua, infatti, non è e non deve essere sentito da medici e professionisti sanitari come un obbligo, ma come un «dovere deontologico», sottolinea Sileri a più riprese: «Senza formazione e aggiornamento professionale un medico non potrebbe fare bene il suo lavoro. Se c’è una cosa che ci ha insegnato questa pandemia, infatti, è che la formazione e l’aggiornamento rappresentano i primi e più importanti pilastri per l’attività di ogni professionista sanitario».
Il futuro della formazione ECM, sempre più rapida e tempestiva
Quindi, rivolge uno sguardo al futuro, auspicando una formazione continua «sempre più rapida e tempestiva, al passo con la contingente situazione sanitaria e con i progressi della scienza. Ma allo stesso tempo deve essere fruibile più facilmente. Nella mia esperienza professionale posso affermare che spesso il nostro lavoro con i pazienti tende a essere totalizzante. D’altra parte, è vero che l’aggiornamento professionale viene fatto proprio a beneficio dei pazienti per cui merita un tempo dedicato e la possibilità di potervici dedicare con la massima attenzione. Per noi professionisti sanitari potrebbe essere di grande aiuto poter disporre di momenti protetti dedicati alla formazione in cui poterci dedicare a essa».
E’ il laureato in fisioterapia l’unico professionista sanitario che può erogare trattamenti riabilitativi

Adunanza CdS
L’OSS non è professione sanitaria. Respinto ricorso al TAR del MIGEP
L’OSS non può essere annoverata tra le professioni sanitarie. A stabilirlo il TAR del Lazio con la sentenza n.13270 del 10/12/2020. Il TAR boccia dunque la richiesta del Migep – Coordinamento collegiato inf generici- inf psichiatrici- Ota-Oss-Osss- di annoverare gli Oss tra le professioni sanitarie. Secondo il TAR, ricostruito il quadro ordinamentale di riferimento, si deve rilevare che l’operatore socio- sanitario non è ascrivibile al novero delle professioni sanitarie. Il fatto che l’art.5, comma 5, della legge 11 gennaio 2018, n.3, abbia previsto che “ sono compresi nell’area professionale i profili di operatore socio sanitario, assistente sociale, sociologo ed educatore professionale, questo non cambia lo status giuridico, che rimane un “operatore di interesse sanitario”. Non possono dolersi di un difetto di rappresentatività nell’ambito della Consulta permanente delle professioni sanitarie o di una disparità di trattamento rispetto alle figure professionali di assistente sociale o sociologo, qualificate come professioni sociali, che per l’esercizio dell’attività professionale necessitano dell’iscrizione all’Ordine professionale, cosa che non è prevista per gli operatori socio sanitari.
Infermieristicamente
Una sentenza condanna alla disoccupazione tanti giovani massofisioterapisti perugini e non
Una sentenza condanna alla disoccupazione tanti giovani massofisioterapisti, perugini e non. Scade la sospensiva, superata dalla sentenza del Tar del Lazio. “Non ci resta che piangere”, diceva un film con Benigni e Massimo Troisi. Piangere sul latte versato… da altri. Da oggi, quanti esercitavano la professione in ambito parasanitario non hanno più diritto di lavorare in quel campo. Lo decreta inappellabilmente la sentenza del Tar del Lazio, N. 14821/2019 REG.RIC.
5.6. Dunque, in estrema sintesi:
a) il massofisioterapista non è più “professione sanitaria” almeno dal 2006;
b) la sua figura non è stata tuttavia mai riordinata né soppressa: dunque le scuole hanno continuato legittimamente ad operare, in questo lasso di tempo;
c) per residualità, il massofisioterapista è comunque da considerare alla stregua di “operatore di interesse sanitario”;
d) la disciplina di tale figura è rimessa alle regioni che tuttavia non vi hanno mai provveduto.
5.7. In questo quadro normativo di sicura non immediata comprensione, con l’intervento da ultimo adottato (legge n. 145 del 2018) il legislatore statale ha comunque inteso sostanzialmente “regolarizzare” la posizione di tutti quei massofisioterapisti che ormai da lungo tempo si trovavano ad operare, in qualche misura, nello specifico settore della riabilitazione (cfr., in tal senso, proprio il Dossier Senato del 27 dicembre 2018, pag. 327). Onde consentire ai medesimi di proseguire legittimamente la propria attività, e dunque anche allo scopo di evitare particolari negative ricadute in termini sociali ed occupazionali, si è così stabilito di istituire il predetto elenco speciale “ad esaurimento”. Elenco come ampiamente detto riservato a coloro che, oltre al titolo di massofisioterpista rilasciato dalla regioni, avessero altresì maturato una anzianità lavorativa di almeno 36 mesi nell’ultimo decennio.
PerugiaToday
Sentenza TaR
Tutto quello che devi sapere sulle manipolazioni vertebrali: scrocchiare la schiena fa bene?
Probabilmente molti di voi conoscono quegli scrocchi articolari che sono soliti fare fisioterapisti e osteopati, con vari obiettivi, come il miglioramento della mobilità articolare o la riduzione del dolore. È un trattamento particolare, ci sono alcune persone che non vedono l’ora di esserne sottoposte, adagiate comode sul lettino del fisioterapista, mentre altre ne hanno terribilmente paura. L’articolo di oggi – parla Niccolò Ramponi di Fisioscience Medical – vuole soffermarsi sui reali effetti delle manipolazioni e capire se effettivamente possano avere una reale utilità. Verrà analizzato questo argomento riferendoci ai numerosi studi scientifici pubblicati sull’argomento.
LE MANIPOLAZIONI VERTEBRALI
Le manipolazioni vertebrali (in inglese HVLA “thrust”) sono una tecnica millenaria, già utilizzata da Galeno, uno dei padri della medicina, che le descriveva come “tecniche per mettere le vertebre in posizione corretta”. L’essere una tecnica millenaria, però, non assicura certamente che sia efficace! Ricordiamoci che i “medici” dell’epoca usavano spesso degli intrugli strani formati da erbe e sostanze derivate da animali, per non parlare degli incantesimi e degli esorcismi medievali, dove nel migliore dei casi il paziente guariva da solo mentre nel peggiore aveva esiti infausti. Questo per dire che, al giorno d’oggi, con il progresso scientifico raggiunto, è importante conoscere ciò che è realmente stato provato dai ricercatori dei vari ambiti, per non alimentare credenze errate che vengono tramandate da anni senza un fondo di verità.
La manipolazione spinale è caratterizzata da un rumore molto simile ad un “POP”, chiamato appunto popping sound. È legato all’effetto cavitazione, un fenomeno ben spiegato dal punto di vista fisico. Nel liquido articolare si formano continuamente delle bolle di gas o vapore che il rapido movimento delle superfici articolari fa collassare a causa del cambiamento di pressione interna.
La prima considerazione che dobbiamo fare è chele manipolazioni non riallineano o riposizionano alcuna vertebra. Diffidate quindi da chi vi dice di aver riscontrato la rotazione di una vertebra e vi propone di correggerla, si tratta di ciarlatani.
In primo luogo perchéesistono studi che ci mostrano come non siamo in grado di percepire in alcun modo la posizione vertebrale, anzi, molto spesso sbagliamo tra un livello e l’altro anche di qualche centimetro. In secondo luogo perché non c’è fisicamente alcun grosso movimento tra i capi ossei quando ci facciamo scrocchiare il collo… e sarebbe un problema il contrario. Pensate alle sollecitazioni che il nostro collo subisce quando siamo sulle montagne russe. Una persona di 100 kg che sperimenta un’accelerazione di 3,5 G subisce forze fino a 3500 N! Se il nostro collo fosse effettivamente così debole allora, quante vertebre andrebbero fuori asse e quanti tetraplegici vedremmo? In realtà non vedo così tante persone uscire in carrozzina da Gardaland, e penso neanche voi. Oppure, pensate a quante volte scrocchiate le dita delle mani, quante volte vi sono andate fuori posto le falangi? A me mai, non so a voi ma posso intuirlo. Quindi, superiamo questa convinzione che le vertebre vadano fuori posto e che ci serva qualcuno per aggiustarle.
MA QUINDI, FUNZIONANO LE MANIPOLAZIONI?
Sicuramente nella vostra testa adesso più che mai sta balenando questo pensiero: “Ma, ancora non mi hai risposto alla domanda. Ma scrocchiare la schiena funziona, o no?” Dopo tutti questi preamboli che forse vi hanno messo più in confusione che altro, cerchiamo di tirare le somme, sempre considerando quello che ci dicono gli studi scientifici. Sottolineo che questa rubrica si pone l’obiettivo di fare divulgazione scientifica, quindi ciò che trovate scritto è stato dimostrato da degli studi scientifici di qualità, legato alle fonti che troverete in fondo all’articolo. Tornando a noi ed alla fatidica domanda la risposta è che sì, le manipolazioni vertebrali funzionano, ma nel breve termine. Cosa voglio dire? Voglio dire che le manipolazioni possono avere un effetto positivo sul dolore, sulla mobilità, sul rilassamento muscolare e sulla rigidità ma che dura per poco tempo ed è dovuto a degli effetti neurofisiologici che non vi sto a raccontare poichè molto complessi. Quello che dovete sapere è che questo tipo di trattamento, di conseguenza, non può essere l’unico trattamento di un percorso riabilitativo indirizzato ad un dolore al collo o alla schiena. Deve essere associato ad altro, in particolar modo un programma di esercizio ed un cambiamento dello stile di vita, ed in questo un bravo fisioterapista specializzato in disordini muscoloscheletrici può esserti d’aiuto. Ma deve essere iscritto all’ordine professionale, altrimenti non può esercitare.
GLI EFFETTI NOCEBO DELLO SCROCCHIARE IL COLLO
Molte volte avrai sentito delle frasi come: “Una volta al mese vado dall’osteopata a farmi sbloccare e poi sto bene per tutto il mese”. Ebbene, non possiamo nascondere che parte dell’effetto positivo delle manipolazioni sia dovuto all’effetto placebo.
Cos’è l’effetto placebo? Deriva dal latino e significa letteralmente “io piacerò”. L’effetto placebo è un fenomeno neurofisiologico legato ai processi di aspettativa. Una persona si aspetta un miglioramento dal trattamento manipolativo ed è l’aspettativa stessa del miglioramento che induce il cambiamento positivo. Allo stesso modo se mi aspetto di ricevere un’aspirina ma ricevo una pillola di zucchero del tutto uguale, somministrata nelle stesse modalità, probabilmente avrò una parte dello stesso effetto positivo. In tutti i tipi di trattamenti, che siano medici o fisioterapici, dobbiamo tenere in considerazione questo tipo di effetti, volenti o nolenti. L’esatto opposto è l’effetto nocebo, ossia mi convincono che ho una vertebra mal posizionata per dare un significato al mio dolore al collo e mi vendono in maniera poco etica un trattamento per riposizionarla oppure mi convincono che l’ernia sia la causa del mio dolore cronico alla schiena e mi propongono un trattamento per farla rientrare (cosa impossibile!). Il giorno dopo sto meglio, ma sarei stato meglio lo stesso perchè nel frattempo sono dovuto andare al lavoro ed ho mosso il collo. Il movimento ha aiutato la mia muscolatura a rilassarsi, ha ridotto lo spasmo muscolare e di conseguenza il dolore ma ho collegato il miglioramento del dolore al riposizionamento della vertebra o all’ernia rientrata. In questo caso l’osteopata ha veicolato un effetto nocebo! E l’ha fatto usando delle parole improprie per convincermi della bontà del suo trattamento. Infatti, ogni volta che avrò male al collo penserò di avere una vertebra da riposizionare o all’ernia ed andrò da lui per farmela riallineare.
CHI PUÒ FARE LE MANIPOLAZIONI?
Le manipolazioni vertebrali, come parte di un trattamento sanitario, sono di competenza solamente di professionisti sanitari. Ecco che quindi diventa importante farsi seguire da persone che hanno realmente seguito un percorso universitario abilitante con circa 2000 ore di tirocinio pratico. Fortunatamente, oggi, non è più così difficile scoprire chi può trattarti se hai mal di schiena o dolore al collo, visto che è stato introdotto l’albo professionale. Puoi infatti cercare su questo sito il professionista a cui ti volevi rivolgere per verificare se ha i requisiti per poterlo fare. Ricordati che anche gli osteopati ed i chiropratici devono avere una laurea sanitaria per poter esercitare, devono quindi essere presenti nell’albo dei fisioterapisti.
Il fisiatra figura solo “eventuale” del percorso riabilitativo (di Gianni Melotti, Fisioterapista e Giornalista Pubblicista)
La recentissima Sentenza del Consiglio di Stato CdSche mette finalmente la parola fine alla “querelle”, innescata ben 8 anni fa, dalla SIMFER e dal SIMMFIR, riguardo la possibilità, da parte del Fisioterapista, di operare, secondo proprie competenze, in farmacia, senza la presenza o il controllo del medico fisiatra, rischia di avere un effetto “deflagrante” nel nostro Settore.
La “chiave di lettura” del definitivo pronunciamento dei Giudici di Palazzo Spada sulla questione, la ratio, il “boccone amaro” da ingoiare (con relative inevitabili conseguenze), da parte di chi ha presentato prima ricorso al TAR Lazio e poi al Consiglio di Stato contro il D.lgs 3 ottobre 2009 n. 153, vedendoseli ambedue respinti, è infatti rappresentata dalla seguente massima, contenuta a suo tempo nella sentenza del TAR e confermata ora dal Consiglio di Stato: “…Contestano all’impugnato decreto la violazione di asseriti diritti dello specialista (in medicina fisica e riabilitativa, il fisiatra – NdR), ma non indicano le norme che detto diritto avrebbero consacrato, per la semplice ragione che non esistono. Non esiste infatti una norma che imponga al fisioterapista, allorché eroga prestazioni rientranti nella propria competenza, di agire alla presenza o quantomeno sotto il controllo dello specialista” (Sentenza TAR Lazio pag. 8)
E come se non bastasse, i Giudici hanno anche bacchettato l’ostentata tracotanza dei ricorrenti, che, nel loro ricorso al TAR Lazio, pare abbiano addirittura lamentato il fatto che nel D.lgs in questione, approfittando dell’occasione, non fossero stati introdotti, codificandoli, questi loro presunti diritti, “…richiedendo ad un atto amministrativo di sostituirsi in un compito che l’ordinamento vigente riserva alla legge”. Una pretesa senza fondamento, “ad professionem”.
E’ una sentenza storica per la nostra professione. Solo qualora ci fosse la necessità di un consulto specialistico il fisiatra può venire consultato, altrimenti basta il medico di medicina generale o altro specialista. La sentenza non fa altro che ribadire quanto scritto nel nostro Profilo Professionale: “…in riferimento alla diagnosi e alla prescrizione del medico..” “…in riferimento..” e non “su” e si parla di “medico”, non di “medico fisiatra”.
Questa Sentenza può aprire enormi possibilità per l’attività del Fisioterapista sul Territorio, sia negli ospedali che in altre strutture sanitarie; rende giustizia al nostro Profilo e permette di applicare nel concreto l’art. 2 della Legge 51 del 2000: “Gli operatori delle professioni sanitarie dell’area della riabilitazione svolgono con titolarità e autonomia professionale, nei confronti dei singoli individui e della collettività, attività dirette alla prevenzione, alla cura, alla riabilitazione e a procedure di valutazione funzionale, al fine di espletare le competenze proprie previste dai relativi profili professionali”.
Per un ulteriore approfondimento e comprensione della sopracitata “chiave di lettura” di questa sentenza, si ripropone qui un articolo del Collega Gianni Melotti, già pubblicato “a caldo”, sul numero 2 – marzo/aprile 2012 di “Riabilitazione Oggi”, subito dopo la pronuncia del TAR del Lazio sulla questione.
Le considerazioni in esso contenute, pur risalendo a 9 anni fa, risultano essere più che mai attuali e propositive. Da tenere presenti sia per la Categoria che per chi ora, istituzionalmente, la rappresenta, la nostra Commissione Nazionale d’Albo.
Ft. Romualdo Carini
Fisioterapista e Giornalista Pubblicista
SAN GIORGIO DEL SANNIO – Massaggiatore e capo bagnino si fingono medici e fisioterapisti: nei guai due fratelli
Nella mattinata odierna, a seguito di indagini coordinate dalla Procura della Repubblica di Benevento, i carabinieri del Comando Stazione di San Giorgio del Sannio hanno dato esecuzione ad un provvedimento cautelare emesso dal G.I.P. del Tribunale di Benevento, avente ad oggetto il sequestro preventivo di un immobile sito nel comune di San Giorgio del Sannio e utilizzato da due fratelli per l’esercizio abusivo della professione sanitaria.
Il provvedimento cautelare è scaturito da un’attività di indagine dei carabinieri di San Giorgio del Sannio, che aveva avuto inizio dalla segnalazione della presenza di due cittadini americani in una struttura ricettiva del luogo, presso la quale uno dei due – malato oncologico – riceveva le cure dagli indagati, i quali praticavano trattamenti sanitari anche presso il citato immobile, adibito a studio privato.
La P.G. operante, insieme al Comando Carabinieri per la Tutela della Salute – N.A.S. di Salerno, ha proceduto a perquisizione delegata dal P.M. presso l’abitazione e l’immobile adibito a studio dei due indagati ed ha sottoposto a sequestro medicinali, oggetti, soluzioni, confezioni di materiale sanitario, una centrifuga da laboratorio, provette, aghi ed altri materiali (taluni di essi con etichette provenienti dalla Germania), timbri, fatture ed esami diagnostici dei pazienti.
Gli accertamenti sui farmaci in sequestro hanno permesso di chiarire che i medicinali di origine tedesca in sequestro erano cortisonici, antitrombotici e anestetici e che gli equivalenti sul territorio nazionale possono essere dispensati solo su prescrizione medica, essendo di fascia A, dispensati dal SSN e possono essere somministrati solo da personale medico o infermieristico.
E’ stato accertato, al contrario, che gli indagati non erano in possesso delle abilitazioni per l’esercizio della professione sanitaria, necessarie per la somministrazione di alcuni farmaci rinvenuti nella diretta disponibilità degli stessi, essendo in possesso soltanto di un attestato di abilitazione all’esercizio dell’arte ausiliaria delle professioni sanitarie di massaggiatore e capo bagnino degli stabilimenti idroterapici.
Sono state assunte, inoltre, sommarie informazioni da alcuni pazienti e dalla escussione degli stessi è emerso che i due indagati si erano presentati come professionisti sanitari e della riabilitazione o come fisioterapisti, che praticavano cure con infiltrazioni, iniezioni e flebo; uno dei pazienti ha dichiarato di essere stato sottoposto presso lo studio succitato ad un prelievo di sangue venoso da parte di uno dei due indagati.
Pertanto, in accoglimento della richiesta formulata dalla Procura di Benevento, il G.I.P. ha ritenuto sussistenti il fumus del delitto di esercizio abusivo della professione sanitaria e il pericolo di reiterazione del reato con prevedibili rischi anche per i pazienti sottoposti alle predette pratiche senza abilitazione ed ha disposto così il sequestro preventivo dell’immobile, utilizzato dagli indagati come studio privato.
Rammentiamo che il conseguimento di un attestato di massaggiatore capo bagnino degli stabilimenti idroterapici abilita unicamente al massaggio e all’idroterapia previa prescrizione medica.
Realtà Sannita
Massofisioterapisti. Tar Umbria: “Figura abrogata”. Illegittimi i corsi iniziati dal 2019
La figura del massofisioterapista è abrogata e le persone che hanno iniziato i corsi formativi per diventarlo dopo il 1° gennaio 2019 non vedranno riconosciuto il loro percorso formativo. È questa la conseguenza della sentenza 00048 dell’8 Febbraio 2021 con cui il Tar dell’Umbria ha respinto il ricorso presentato dall’istituto Enrico Fermi Perugia S.r.l. contro le deliberazioni regionali che, prendendo atto dell’abrogazione della figura del massaggiatore massofisioterapista a seguito dell’approvazione della legge n. 145/2018, e ne interrompono i corso formativi successivi al 31 dicembre 2018.La materia del contendere riguardava la permanenza nell’ordinamento della figura del massaggiatore massiofisoterapista, di cui l’Istituto contesta l’intervenuta abrogazione sostenendo che la figura del massofisioterapista, quale operatore d’interesse sanitario, o quanto meno quale arte ausiliaria delle professioni sanitarie, sia da considerare tuttora prevista dall’ordinamento per il fatto che sono rimaste in vigore numerose disposizioni di legge relative alla figura in esame, alcune delle quali antecedenti alla L. 403/1971 (quella abrogata dalla legge 145/2018), prima fra tutte la legge 5.7.1961 n. 570 che ha istituito la figura del massofisioterapista ed i relativi corsi di formazione.Per il giudici amministrativi, tuttavia, “appare indubitabile che il legislatore”, con la legge del 2018, “abbia inteso rimuovere definitivamente dall’ordinamento la figura del massiofisioterapista”. Peraltro, si osserva nella sentenza, la legge 403 del 1971 riguardava originariamente i massaggiatori e massofisioterapisti ciechi, al fine di favorire l’inserimento lavorativo delle persone non vedenti. Successivamente, a seguito di una pronuncia giurisprudenziale nel 2001, i relativi corsi di formazione sono stati estesi anche a persone vedenti. Eventuali richiami a testi precedenti sarebbero da considerare, quindi, applicabili ai massaggiatori massofisioterapisti ciechi, formati prima dell’entrata in vigore della norma abrogativa dell’intera figura.È quindi chiaro, secondo i giudici, che “non possono più essere iniziati corsi di formazione riconosciuti dalla Regione, fatta comunque salva la possibilità di continuare anche nei due anni successivi i corsi triennali iniziati prima del 2019”.La Regione, insomma, “non ha potuto far altro che prendere atto della intervenuta abrogazione della figura in esame, invitando l’Istituto di formazione ‘ad informare coloro che stanno partecipando ai corsi per massaggiatore massofisioterapista della problematica in atto’” .
QS
Sentenza
ESERCIZIO ABUSIVO DI UNA PROFESSIONE: i binomi odontoiatra-odontotecnico e fisioterapista-massofisioterapista

Esercizio abusivo di una professione (art. 348 c.p.)
Ai sensi dell’ art. 348, comma 1 c.p., è penalmente responsabile chiunque eserciti abusivamente una professione per la quale sia richiesta una speciale abilitazione dello Stato.
La disposizione in esame, prevedendo e punendo il delitto di esercizio abusivo di una professione, mira a tutelare l’ interesse pubblico a che determinate attività, particolarmente delicate, vengano svolte unicamente da chi possegga le accertate competenze deontologico-professionali.
Ai fini dell’ integrazione del delitto de quo, si richiede anzitutto l’ elemento dell’ abusività, per tale intendendosi l’ esercizio della professione in mancanza dei requisiti richiesti dalla legge come, ad esempio, l’ inesistenza del titolo di studio, l’ omesso superamento dell’ esame di Stato, la mancata iscrizione al corrispondente albo professionale.
Quanto all’ esercizio della professione, in riferimento al numero di atti da porre in essere per la configurabilità del reato, si distinguono due orientamenti interpretativi:
– secondo l’ interpretazione tradizionale, il delitto avrebbe natura istantanea, non esigendo un’ attività continuata ed organizzata, ma perfezionandosi con il compimento anche di un solo atto proprio della professione abusivamente esercitata;
– secondo un più recente filone interpretativo, invece, la fattispecie criminosa in esame presupporrebbe una condotta connotata da continuità ed organizzazione (ex multis Cass., Sent. n. 6664/2017).
In ogni caso, è bene evidenziare che nessun rilievo scriminante è riconosciuto al consenso prestato dal destinatario all’ esercizio abusivo della professione; poiché l’ interesse tutelato ha carattere pubblico, resta indisponibile.
Ai sensi dell’ art. 348, comma 2 c.p., la condanna comporta:
– la pubblicazione della sentenza;
– la confisca delle cose che servirono o furono destinate a commettere il reato;
– qualora il reo eserciti regolarmente un’ altra professione, l’ interdizione da uno a tre anni dalla professione regolarmente esercitata (esempio: l’ odontotecnico che eserciti abusivamente la professione di odontoiatra, non potrà così fare neppure l’odontotecnico per il periodo comminato).
L’ art. 348, comma 3 c.p. contempla un’ aggravante ad effetto speciale che va a colpire il professionista il quale ha determinato altri a commettere il reato ovvero il professionista che ha diretto l’ attività delle persone che sono concorse nel reato medesimo.
In termini sanzionatori: la pena base è la reclusione da sei mesi a tre anni e la multa da euro 10.000 ad euro 50.000; nell’ ipotesi aggravata, la reclusione da uno a cinque anni e la multa da euro 15.000 ad euro.
Il binomio odontoiatra-odontotecnico
Cosa distingue l’ odontoiatra dall’ odontotecnico? Quando vi è esercizio abusivo?
Ai sensi del D.P.R. n. 135/1980, al fine di esercitare la professione di odontoiatra occorre conseguire una laurea magistrale a ciclo unico in odontoiatria e protesi dentaria.
È appena il caso di evidenziare che, per effetto del recentissimo Ddl Manfredi, la stessa è divenuta abilitante sicché, per iscriversi all’ apposito albo professionale, non è più necessario superare l’ esame di Stato.
Nondimeno, possono esercitare la professione di odontoiatra altresì:
– i laureati in medicina e chirurgia prima dell’ emanazione del D.P.R. n. 135/1980;
– i laureati in medicina e chirurgia dopo l’ emanazione del D.P.R. n. 135/1980, purché specializzati in odontostomatologia.
L’ odontotecnico, invece, ha un diploma di istruzione secondaria di secondo grado che, superato l’ esame di abilitazione, gli consente di esercitare la professione.
Il primo è un medico che cura le patologie del cavo orale attraverso la prevenzione, la diagnosi e la terapia medico-chirurgica.
Il secondo è un tecnico che progetta e realizza protesi dentarie ed apparecchi ortodontici, sulla base delle impronte dentali e delle radiografie fornite dall’ odontoiatra; non può in alcun modo intervenire nella bocca del paziente, pena l’ integrazione del delitto di esercizio abusivo della professione di odontoiatra.
Il binomio fisioterapista-massofisioterapista
In base all’ art. 1, comma 1 del D.M. n. 741/1994, il fisioterapista è il professionista sanitario, in possesso della laurea triennale abilitante, che svolge in via autonoma o in collaborazione con altre figure sanitarie gli interventi di prevenzione, cura e riabilitazione nelle aree della motricità, delle funzioni corticali superiori e di quelle viscerali conseguenti a eventi patologici, a varia eziologia, congenita od acquisita.
Il massofisioterapista è un operatore ausiliario di area sanitaria che esegue, nel rispetto di una diagnosi medicae della correlata prescrizione, trattamenti massoterapici e cioè fondati sul massaggio; fatto salvo quanto si preciserà di seguito, in tema di equiparazione dei titoli.
Rispetto a queste due ben distinte figure, sussiste una rilevante eccezione collegata al 1999: anno in cui è stata introdotta la laurea triennale in fisioterapia abilitante alla professione sanitaria di fisioterapista. In particolare, il massofisioterapista con diploma triennale, formatosi entro il 17.3.1999, gode dell’ equipollenza con la laurea triennale in fisioterapia. Non solo, poiché prima del 1999 era possibile diventare massofisioterapista anche con un diverso “corso biennale”, a dimostrazione di come era vaga la legislazione del tempo, il massofisioterapista con diploma biennale poteva chiedere alla Regione ovvero alla Provincia Autonoma il riconoscimento dell’ equivalenza.
Conclusione: in un caso equiparazione automatica, nell’ altro tramite domanda.
Si è detto che, ex art. 1, comma 1 del D.M. n. 741/1994, il fisioterapista opera tanto in via autonoma quanto in collaborazione con altre figure sanitarie.
Il comma 2 stabilisce, poi, che lo stesso agisce in riferimento alla diagnosi ed alla prescrizione del medico. Tale ultima disposizione non significa, come taluni vorrebbero affermare, che il fisioterapista esercita esclusivamente sulla base di una diagnosi medica e della correlata prescrizione; se così fosse, infatti, si porrebbe in netto contrasto con il precedente comma 1.
È bene richiamare, in proposito, tre norme cardine del Codice Deontologico dei Fisioterapisti:
– Art. 12, comma 1 “Il Fisioterapista ha la responsabilità diretta delle procedure diagnostiche e terapeuticheadottate. Egli si impegna a ricercare la migliore efficacia, appropriatezza e qualità dei percorsi di cura e riabilitazione, promuovendo l’ uso appropriato delle risorse e la sostenibilità delle cure”.
– Art. 13 “Il Fisioterapista svolge la sua attività professionale in via autonoma o in collaborazione con altri professionisti della salute.
Nel caso di attività svolta in collaborazione con il medico, qualora risultino valutazioni discordanti, variazioni del quadro clinico e/o risposte non coerenti durante il trattamento, il Fisioterapista, in accordo con la persona assistita, informa il medico curante e si attiva per fornire allo stesso elementi utili sia per un eventuale approfondimento diagnostico, che per la definizione di un più appropriato programma terapeutico”.
– Art. 14 “Il Fisioterapista effettua la valutazione fisioterapica attraverso l’ anamnesi, la valutazione clinico-funzionale e l’ analisi della documentazione clinica prodotta dalla persona assistita.
La diagnosi fisioterapica, o una sua coerente ipotesi, costituisce il risultato del processo di ragionamento clinico ed è preliminare all’ intervento fisioterapico.
Nel caso in cui il processo diagnostico sia insufficiente o nel caso in cui si evidenzino dati che vanno al di là delle proprie conoscenze o competenze, il Fisioterapista inviterà la persona assistita ad effettuare ulteriori approfondimenti”.
Attuate tali premesse, inevitabilmente articolate, sottolineato che esisterebbero ulteriori considerazioni tra “pubblico e privato”, è chiara l’ enorme differenza sussistente tra fisioterapista e massofisioterapista.
Quest’ ultimo, a differenza del primo, è privo di qualsivoglia autonomia, potendo agire unicamente entro i precisi limiti stabiliti da una diagnosi medica e dalla correlata prescrizione; in caso contrario, la prevalente giurisprudenza ritiene integrato il delitto di esercizio abusivo della professione di fisioterapista (ex multisCass., Sent. n. 16399/2018).
Studio legale Minuti
Consiglio di Stato dice sì al fisioterapista in farmacia
Con questa sentenza il Consiglio di Stato respinge l’appello proposto dai fisiatri contro la sentenza 1704/12 del Tar Lazio sulla legittimità dei servizi in farmacia di fisioterapisti ed infermieri. Il 2021 INIZIA BENE. Forse è ora che i fisiatri capiscano che il mondo è cambiato e i loro “desiderata” non combaciano con il mondo reale e con le necessità dei cittadini. (i fisiatri)“Contestano all’impugnato decreto la violazione di asseriti diritti dello specialista, ma non indicano le norme che detto diritto avrebbero consacrato, per la semplice ragione che non esistono. Non esiste infatti una norma che imponga al fisioterapista, allorché eroga prestazioni rientranti nella propria competenza, di agire alla presenza o quanto meno sotto il controllo dello specialista. Gianni Melotti
Sentenza CdS
Il Prof. Corbellini asserisce essere l’osteopatia una ciarlataneria a differenza della fisioterapia che è scientificamente validata, min. 7:20
RaiNews
Osteopatia portami via.
Ho deciso, qualche settimana fa, di “aggiornare” i miei canali di divulgazione medica. Spinto un po’ da mio figlio che mi dava del “vecchio” perché mi limitavo al blog e ai social più classici (Facebook, Twitter) mentre secondo lui oggi i “gggiovani” usano e seguono YouTube e Instagram, ho provato, con grande indecisione e grandi dubbi a realizzare alcuni video. Parlo e parlerò degli argomenti classici ma farò anche video di medicina, di storia della medicina, di commento ai post di questo blog e su qualsiasi argomento (anche attuale o di cronaca medica) che mi piaccia. Il riscontro c’è. Aumentano gli iscritti sul canale YouTube, qualche messaggio di ringraziamento e incoraggiamento e lo stimolo di fare qualcosa di nuovo, perché no, ci provo. Ho già pubblicato alcuni video tra i quali uno che spiegava e commentava l’osteopatia, la medicina alternativa che pretende di curare malattie manipolando il corpo, no, non ci riesce, posso anticiparvi il finale ma nel video spiego un po’ di cose.
Ovviamente sono arrivate anche le critiche al video, praticamente tutte da parte di osteopati e simpatizzanti e sono anche queste da leggere perché offrono degli spunti importanti. Una delle caratteristiche che sottolineo dell’osteopatia è che la formazione (in Italia) degli osteopati praticamente non esiste. Queste persone “curano” gli altri senza avere nessuna base sanitaria, nessun percorso accademico e, molto probabilmente, nemmeno basi culturali personali sufficienti.
Fare il “medico” quando non lo sei è pericoloso. Non hai idea di ciò che stai facendo. Finché lo fai in privato, tra quattro mura, con chi si fida di te, tutto si può fare, non ci sarà nessuno a controllarti o ascoltarti ma quando ti affacci al mondo o ti confronti, ecco che tutto può crollare.
Un po’ come dire di fare il meccanico e non sapere come funziona un motore di macchina.
Il problema è anche questo. Gli osteopati non studiano all’università, non c’è una facoltà di osteopatia o una scuola di specializzazione universitaria. Si tratta di scuole private. Persone anche senza formazione scientifica (ovviamente anche un medico o un operatore sanitario può fare l’osteopata ma non è obbligatorio esserlo), senza alcuna base culturale, che un giorno si iscrivono in una scuola privata che insegna una teoria che non ha alcuna base e fornisce una tecnica che non ha nessun riscontro medico e tutto senza alcun controllo accademico. Ci può essere la scuola più severa e attenta ma ci sono quelle che “imbarcano” e “sfornano” chiunque, tanto per accaparrarsi i soldi delle iscrizioni. Ed ecco il risultato.
“Avremo prima l’energia centrale, che è l’energia ancestrale e poi l’energia interna che è la continuità della precedente e che assicura la sua rotazione lungo le arterie anteriori e posteriori e infine la sua distribuzione nel resto del corpo tramite i meridiani e le fasce come energia esterna” [La ronda delle emozioni e l’osteopatia].
Stiamo parlando, con un linguaggio totalmente campato in aria e non scientifico, di aria fritta.
Mi sembra ovvio. Però ho apprezzato il tentativo (raro, vago) di qualche osteopata di cercare uno spiraglio, di discutere civilmente e di tentare un approccio vagamente scientifico al mestiere che pratica. Un po’ quello che è successo con gli agopuntori: vogliono dignità scientifica, discutono di efficacia, medicina e cura delle persone ma poi parlano di meridiani, energia vitale e flussi energetici. E guai a chi li contraddice, come in tutte le religioni.
Non entro nel merito dell’osteopatia, ne ho parlato, non entro in approfondimenti, ho voluto solo raccontare un aspetto per me nuovo e imprevisto.
E preoccupante.
Non so se occorra aggiungere altro o approfondire ulteriormente l’argomento. Quando qualcuno vi propone osteopatia per i vostri problemi, rileggete queste cose e pensateci molto bene. Alla prossima.
(Professioni Sanitarie) Carabinieri Nas di Campobasso: Titolare di un centro di riabilitazione abusivo con all’interno fisioterapisti non iscritti all’albo. Cinque denunciati.
I Carabinieri del NAS di Campobasso, nel corso di una serie di controlli ad alcuni centri di riabilitazione motoria, siti nella provincia di Isernia, hanno denunciato in stato di libertà cinque persone con l’accusa di esercizio abusivo della professione sanitaria. I militari hanno accertato che le indagate, esercitavano all’interno di due centri riabilitativi neurologici ed ortopedici, senza alcuna iscrizione al relativo albo professionale e anche gli stessi centri sanitari erano sprovvisti delle necessarie autorizzazioni. A seguito della segnalazione dei NAS la Regione Molise ha disposto l’immediata chiusura dei due centri, il cui valore ammonta a 300.000 euro circa.
Ministero della Salute
Il Tar boccia i furbetti di Fisioterapia
Milano, 26 agosto 2020 – Il test d’ingresso resta la porta d’accesso principale per entrare nei corsi di laurea a numero chiuso. A ribadirlo, in linea con il recente orientamento giurisprudenziale, è la sentenza con la quale ieri il Tar della Lombardia ha bocciato il ricorso presentato da un diplomato in Massofisioterapia (e laureato in Scienze motorie) che chiedeva alla Statale di Milano di essere iscritto al terzo anno di Fisioterapia senza sostenere la prova selettiva prevista per tutte le aspiranti matricole. Il verdetto è il secondo tempo di una partita iniziata il 20 novembre 2017, giorno in cui lo studente ha presentato la domanda all’Università degli Studi. Il polo accademico ha bocciato l’istanza, sostenendo che la valutazione della “carriera precedentemente svolta” sarebbe avvenuta solo dopo il superamento del test. A quel punto, R.P. si è rivolto al Tar, che nel 2018 ha disposto “l’annullamento del diniego, fatti salvi gli ulteriori provvedimenti dell’ateneo”. Un margine di manovra che la Statale ha utilizzato per introdurre a luglio 2018 “nuovi criteri di valutazione” per vagliare “l’elevato numero di istanze pervenute e di provvedimenti giudiziali che hanno condannato l’ateneo a procedere alla valutazione delle domande di riconversione creditizia dei suddetti diplomi”. Risultato: la candidatura di R.P. non ha passato il vaglio della commissione.
Da qui il nuovo ricorso al Tribunale amministrativo, che stavolta ha dato torto allo studente. I giudici hanno escluso che le nuove regole siano state varate dalla Statale “al solo scopo di non riconoscere alcun credito ai richiedenti”. Entrando nel merito della questione, il collegio presieduto da Ugo Di Benedetto ha ritenuto legittimi alcuni dei parametri introdotti: dall’utilizzo dei crediti formativi universitari (cfu) come unità di misura di riferimento alla richiesta di informazioni sulla “qualifica professionale” del docente con il quale “il candidato ha seguito il corso” del quale richiede il riconoscimento. Infine, i giudici si sono concentrati sul concetto di test d’ingresso, che non deve solo saggiare la “predisposizione per la disciplina”, come stabilito dal pronunciamento dell’Adunanza Plenaria del Consiglio di Stato del 2018. Sono tre le esigenze tutelate dalla prova selettiva, si legge nelle motivazioni. La prima: “Verificare la sussistenza dei requisiti di cultura per lo studente che aspira a essere accolto per la prima volta nel sistema universitario”. La seconda: “Garantire l’offerta di livelli di istruzione adeguati alle capacità formative degli atenei”. La terza: “Consentire la circolazione nell’ambito dell’Unione europea delle qualifiche conseguite”.
Sanità, ecco la nuova legge con pene più severe e multe per chi aggredisce i medici
Dieci articoli per una legge di civiltà che vuole garantire la sicurezza del personale medico e infermieristico e prevede per chi li aggredisca un aggravio delle pene, con la condanna fino a 16 anni e pesanti sanzioni pecuniarie. Lo prevede la nuova legge approvata all’unanimità da Senato. L’iter della legge arrivata al traguardo ha preso il via per iniziativa dell’ex ministra della Salute Giulia Grillo, nel corso del primo governo Conte, di concerto con gli allora ministri dell’interno Matteo Salvini e degli Affari regionali Erika Stefani, e del titolare della giustizia Alfonso Bonafede. La legge era stata approvata la prima volta a Palazzo Madama il 25 settembre 2019, poi modificata dalla Camera il 21 maggio 2020. Ora il 5 agosto2020, con il via libera del Senato, è legge.
Ecco chi tutela la legge
Le nuove tutele previste dalla legge riguardano operatori sanitari come medici, infermieri, odontoiatri, veterinari, farmacisti, biologi, fisici, chimici, infermieri, ostetriche, tecnici di radiologia, della riabilitazione, psicologi, operatori socio-sanitario, assistente sociali, sociologi ed educatori professionali.
Il Sole 24 ore
Autonomia delle professioni sanitarie: documento di posizionamento
Documento di posizionamento
Il massofisioterapista post99 (operatore d’interesse sanitario) non è esente da IVA, solo le prestazioni mediche poste in essere da operatori sanitari sottoposti alla vigilanza del ministero della Salute o elencate nel Dm del 17 maggio 2002 sono esenti da Iva.
Le prestazioni erogate dal massofisioterapista che si iscrive, entro il 30 giugno 2020 (termine originariamente fissato al 31 dicembre 2019 e poi prorogato dal Dl n. 2/2019), nell’elenco speciale a esaurimento contenuto nel decreto del ministero della Salute del 9 agosto 2019, relativo alla specifica categoria di professionisti, sono da considerarsi di carattere sanitario e, dunque, rientranti tra quelle detraibili. È quanto afferma l’Agenzia nella consulenza giuridica n. 8/2020, fornita a una federazione che ha chiesto lumi anche sul trattamento Iva delle stesse prestazioni.
In particolare, l’istante, in considerazione dell’evoluzione delle norme nel tempo, con la prima domanda, ha chiesto se siano detraibili le spese relative alle prestazioni di massofisioterapisti con diploma di formazione triennale, rese dietro prescrizione medica, indipendentemente dalla data di conseguimento del diploma. Questo perché, fino al 2018, erano ammesse alla detrazione solo le prestazioni erogate da professionisti diplomati entro il 17 marzo 1999.
Con la seconda, invece, ha ipotizzato che le stesse prestazioni possano rientrare tra quelle che l’articolo 10, del Dpr. n. 633/1972, annovera tra le operazioni esenti dall’Iva, individuate nelle “prestazioni sanitarie di diagnosi, cura e riabilitazione rese alla persona nell’esercizio delle professioni e arti sanitarie soggette a vigilanza, ai sensi dell’articolo 99 del testo unico delle leggi sanitarie, approvato con regio decreto 27 luglio 1934, n. 1265, e successive modificazioni, ovvero individuate con decreto del Ministro della sanità, di concerto con il Ministro delle finanze”.
L’Agenzia concorda sul primo punto, in quanto, a seguito del mutato quadro normativo determinato, da ultimo, dall’articolo 1, comma 537 della legge n. 145/2018, anche i massofisioterapisti, diplomati dopo il 17 marzo 1999, possono “continuare a svolgere le attività professionali previste dal profilo della professione sanitaria di riferimento, purché si iscrivano, entro il 30 giugno 2020 (termine così modificato dalla legge di conversione del Dl n. 2/2019), negli elenchi speciali ad esaurimento istituiti presso gli Ordini dei tecnici sanitari di radiologia medica e delle professioni sanitarie tecniche, della riabilitazione e della prevenzione”. In attuazione di tale norma, quindi, il ministero della Salute, con il decreto 9 agosto 2019, all’articolo 5, ha previsto l’istituzione dell’elenco speciale ad esaurimento dei massofisioterapisti il cui titolo è stato conseguito ai sensi della legge n. 403/1971, le cui prestazioni sono da considerarsi di carattere sanitario e, dunque, rientranti tra quelle per le quali sia possibile riconoscere la detrazione d’imposta. Pertanto, conclude l’Agenzia, la detrazione di cui all’articolo 15 del Tuir spetta per le prestazioni rese a partire dalla data di iscrizione al predetto elenco, senza prescrizione medica, e a condizione che nel documento fiscale di spesa, oltre alla descrizione della figura professionale e della prestazione resa, sia attestata l’iscrizione all’elenco speciale.
Riguardo, invece, alla domanda sull’esenzione Iva, l’Agenzia osserva che la norma di riferimento (articolo 10, comma 1, numero 18 del Dpr n. 633/1972), oltre alle vere e proprie professioni mediche, non individua in concreto quali siano le prestazioni effettivamente idonee a beneficiare dell’esenzione dall’imposta. In effetti, solo le prestazioni mediche poste in essere da operatori sanitari sottoposti alla vigilanza del ministero della Salute o elencate nel Dm del 17 maggio 2002 sono esenti da Iva.
In merito al trattamento Iva delle prestazioni rese dai massofisioterapisti, l’Agenzia rimanda alle indicazioni contenute nella risoluzione n. 96/2012 “che indicavano applicabile il regime di esenzione solo ai massofisioterapisti con formazione triennale, il cui titolo era equiparato a quello di fisioterapista in base al D.M. 27 luglio 2000, e, pertanto, conseguito anteriormente al 17 marzo 1999”.
Fisco Oggi
Osteopata condannato per violenza sessuale
La Corte di Appello di Firenze aveva confermato la pronuncia emessa dal giudice di primo grado, la quale aveva condannato un osteopata alla pena di giustizia per il delitto di cui all’art. 609-bis, comma 3, cod. pen., a lui ascritto perché, abusando dell’autorità derivante dal rapporto fiduciario medico-paziente, aveva costretto la persona offesa, che a lui si era rivolta per risolvere problemi alla cervicale, a subire atti sessuali consistiti in ripetuti palpeggiamenti del seno e del pube.
La vicenda è giunta in Cassazione. Ad avviso della difesa la Corte territoriale aveva errato nel valutare quale confessione le dichiarazioni dell’imputato, che aveva ammesso di aver manipolato la paziente in zone erogene, trattandosi di atto terapeutico, che, per definizione, non può avere finalità di carattere sessuale, a maggior ragione perché tali manovre erano state – a sua detta – correttamente praticate, come risultava dalla documentazione scientifica allegata in atti. Sotto altro profilo, il ricorrente aveva evidenziato di aver informato, come sua abitudine, la paziente circa il tipo di terapia da praticare, di talché la Corte territoriale aveva errato nel ritenere insussistente il consenso della donna.
Ma il ricorso è stato rigettato, in quanto inammissibile (Corte di Cassazione, Terza Sezione Penale, sentenza n. 15219/2020). Invero, la sentenza della Corte territoriale era fondata su una duplice ratio decidendi.
In primo luogo, le tecniche di massaggio richiamate dall’imputato (ossia quelle denominate “manico di secchio” e “braccio di pompa”) non implicherebbero né i contatti con i capezzoli della paziente e nemmeno il palpeggiamento della zona pubica.
Tanto era sufficiente a ravvisare la sussistenza del reato, trattandosi di manovre che esulano dalla pratica dell’osteopatia e che erano chiaramente invasive dell’altrui sfera sessuale.
In ogni caso, anche a voler ammettere, come ritenuto dal ricorrente, la correttezza di tali manovre, la Corte d’Appello aveva correttamente dato risalto a un elemento decisivo, ossia il fatto che la persona offesa non fosse stata preventivamente informata che i massaggi avrebbero interessato il seno e il pube e, conseguentemente, la stessa non aveva espresso il consenso a subire trattamenti invasivi della propria sfera sessuale.
Tanto era emerso sia dalle dichiarazioni della vittima, sia dal fatto che quest’ultima avendo dei dubbi in ordine all’appropriatezza del trattamento che le era stato praticato, si era successivamente rivolta ad un altro osteopata per verificare se le manipolazioni tattili subite fossero terapeuticamente corrette: condotta che sarebbe stata priva di senso nel caso in cui, appunto, la donna fosse stata previamente informata dal ricorrente.
La Corte territoriale aveva perciò fatto corretta applicazione del principio secondo cui il medico, nell’esercizio di attività diagnostica o terapeutica, può lecitamente compiere atti incidenti sulla sfera della libertà sessuale di un paziente solo se abbia acquisito il suo consenso, esplicito e informato, o se sussistono i presupposti dello stato di necessità e deve, inoltre, immediatamente fermarsi in caso di dissenso del predetto (Sez. 3, n. 18864 del 22/02/2019). Ciò vale, a maggior ragione, nell’ambito dell’attività di osteopata, trattandosi di terapia medica alternativa e dunque ordinariamente non conosciuta.
Per queste ragioni, il Supremo Collegio ha rigettato il ricorso, affermando il seguente principio di diritto: con riferimento all’attività di osteopata, trattandosi di terapia medica non convenzionale e dunque ordinariamente non conosciuta, il paziente deve essere previamente informato nel caso in cui il trattamento praticato sia invasivo della sfera sessuale al fine di prestarvi consenso, mancando il quale è ravvisabile il delitto di violenza sessuale.
Avv. Sabrina Caporale
Responsabile civile
Coronavirus Domande e Risposte – Guida per la prevenzione
EBOOK GRATUITO
Scarica l’ebook
I PERICOLI DELL’OSTEOPATIA
Una pseudoscienza che non cura e che non riguarda solo le malattie delle ossa, ma che può provocare seri danni (come dimostra la storia di Andrea Vianello)
Nell’esperienza clinica quotidiana capita di avere a che fare con persone che si sono rivolte a un osteopata. Qualche anno uno di noi accolse una ragazza in pronto soccorso. Aveva forti dolori all’addome. Sofferente di forti dolori mestruali, ma anche all’infuori del ciclo, questa ragazza si era rivolta su consiglio di un’amica a un osteopata, notissimo nella sua zona, con una lista d’attesa infinita. Questi le consigliò un ciclo di “manipolazioni” tipiche dell’osteopatia e una dieta (priva di caseina e alimenti quali pomodori, pane e biscotti). La ragazza si sottopose alle sedute, circa una decina; seguì pure la dieta. Dopo un iniziale, brevissimo miglioramento i dolori ritornarono e l’osteopata propose un nuovo ciclo. Non bastarono. Una notte d’estate la ragazza arrivò in pronto soccorso. Dolori lancinanti, piangeva, era pallida e quasi in stato di shock. Fu fatta una veloce anamnesi, una visita, l’ecografia e la diagnosi fu chiara: endometriosi. L’endometriosi è una malattia femminile diffusa, che consiste nella presenza di endometrio (il tessuto che ricopre l’interno dell’utero) all’esterno dell’utero. Questo endometrio si impianta in altri organi. Sulle tube, le ovaie, sull’intestino o la vescica e persino più lontano, determinando forti dolori (soprattutto durante il ciclo), aderenze, infiammazione cronica addominale ed altri disturbi. La malattia può essere molto invalidante, anche drammatica; fondamentale è l’intervento precoce, in ogni caso non troppo ritardato.Con quella ragazza successe proprio l’opposto. L’osteopata, proponendole quei continui cicli di trattamento e le diete, non la curò per niente, le fece anzi perdere tempo prezioso. La conseguenza fu terribile. La giovanissima perse parte dell’intestino (il fortissimo dolore era dovuto all’occlusione intestinale causata da un’aderenza del peritoneo), una tuba e parte di un ovaio. L’intervento chirurgico d’urgenza durò poco meno di 5 ore.
Tutto questo perché fu sottoposta a inutili e prolungati trattamenti osteopatici. Se molti credono che l’osteopatia sia una cura, si sbagliano; e se credono che riguardi solo le malattie delle ossa, si sbagliano ancora.
Non si tratta di un aneddoto isolato: si può leggere quanto si afferma sul manualetto dedicato all’endometriosi da parte del Collegio Italiano di Osteopatia, o quanto si afferma circa il valore dell’osteopatia nel trattamento del dolore da endometriosi nel sito di un noto istituto osteopatico, fino ad arrivare a progetti di ricerca, in cui addirittura si pratica la sola osteopatia, in studi non controllati, non randomizzati e non in cieco, che arruolano pazienti su semplice richiesta.
Ma cosa è, davvero, l’osteopatia?
Nel 1874, il medico del Kansas Andrew Taylor Still creò una teoria secondo la quale era possibile trattare qualunque malattia manipolando in maniera opportuna muscoli e ossa. Questo medico, che non aveva alcuna formazione di tipo tradizionale, arrivò a credere che con la sua tecnica si potesse rimediare alla calvizie, che le cellule del sangue avessero una propria intelligenza e di essere chiaroveggente. Taylor Still battezzò la sua invenzione con il nome di “osteopatia”. Nel 1960, rigettando tali follie, l’associazione americana dei medici osteopatici le “scomunicò” e cambiò il nome della propria attività in “medicina osteopatica”. La distanza tra medici osteopati e tradizionali, in America, si è da allora assottigliata sempre di più, anche per quanto riguarda il curriculum, che prevede farmacologia, anatomia patologica eccetera; tuttavia, sono rimasti intatti il retaggio e le pretese di una medicina cosiddetta “olistica”, termine comune a tutte le pseudomedicine. Nello specifico, ancora oggi valgono i quattro principi di base del fondatore, così descritti da una delle principali scuole di osteopatia italiane:
L’essere umano è un’unità dinamica di funzioni, il cui stato di salute è determinato da corpo, mente, e spirito. L’individuo è visto nella sua globalità come un sistema composto da muscoli, strutture scheletriche e organi interni che trovano il loro collegamento nei centri nervosi della colonna vertebrale.
Il corpo possiede dei meccanismi di autoregolazione e autoguarigione. Non è il terapeuta che guarisce, ma il suo ruolo è quello di eliminare gli “ostacoli” alle vie di comunicazione del corpo al fine di permettere all’organismo, sfruttando i propri fenomeni di autoregolazione, di raggiungere la guarigione. La struttura e la funzione sono reciprocamente inter-correlate. La perfezione di ogni funzione è legata alla perfezione della struttura portante; se tale equilibrio è alterato ci si trova di fronte ad una disfunzione osteopatica, caratterizzata da una zona corporea in cui è andata persa la corretta mobilità. L’organismo reagirà a tale disequilibrio creando delle zone di compenso e di adattamenti corporei non favorevoli al benessere generale dell’organismo.
Una “terapia razionale” si fonda sull’applicazione di tutti e tre i principi.
Sebbene i primi tre principi possano apparire validi, nei fatti sono formulati in una maniera così vaga da non essere falsificabili, con ciò caratterizzandosi come pseudoscienza. Inoltre, essi sono utilizzati per giustificare interventi terapeutici come l’“approccio craniale”, così descritto:
“Tecniche che agiscono sul movimento di congruenza fra le ossa del cranio, andando ad agire a livello osseo, nervoso, meningeo e del liquor cefalorachidiano. Con queste tecniche si agisce in particolare sulla vitalità dell’organismo, qualità fondamentale che permette agli esseri viventi di reagire con efficacia agli eventi di disturbo provenienti dall’ambiente esterno e da quello interno.”
Come è evidente, dietro l’uso di terminologia medica (mimesi della pseudomedicina), si nasconde l’idea ascientifica che si debbano in qualche modo “riassettare” le ossa craniche, per apportare benefici di vaghissima natura agli “esseri viventi”, agendo sulla “vitalità dell’organismo”.
Proprio nella parte in cui si differenzia dalla medicina convenzionale, l’osteopatia appare quindi una pseudoscienza fondata su concetti obsoleti e privi di significato fisiopatologico. Cosa sarebbe per esempio la “vitalità dell’organismo”, se non un retaggio del solito vitalismo ottocentesco, tanto in voga nel new age? E quale sarebbe il meccanismo razionale che giustifica affermazioni vaghe come quelle appena enunciate, circa l’effetto dell’intervento?
Il medico osteopata, pertanto, si trova ad avere un bagaglio formativo con parti profondamente confliggenti: per un verso, egli è esposto a tutte le nozioni della medicina moderna, ivi incluso il modo in cui con meccanismi su scala molecolare i farmaci agiscono per regolare salute e malattia, per altro verso egli deve riferirsi ad un obsoleto vitalismo e a fattoidi privi di evidenza circa i mezzi per correggere supposti disallineamenti muscolo-scheletrici alla base delle condizioni più disparate, tra cui: incontinenza, cistiti, turbe della menopausa (e abbiamo visto in apertura a cosa questo può portare), dolori al basso ventre dovuti all’acidità e dolore durante i rapporti, stress, stati ansiosi e depressivi, irritabilità, turbe del sonno e senso di oppressione, lombo sciatalgie, cruralgie, nevralgie cervico-facciali, nevralgie facciali, neuropatie periferiche, acidità gastrica, reflusso gastro-esofageo, turbe digestive, meteorismo, diarrea, colite, stipsi, cefalee, emicranie, disturbi occlusali, dolore agli occhi, sinusiti, riniti, otiti, ronzii. Proposizioni difficilmente falsificabili (perché molto vaghe), vitalismo, linguaggio mimetico della medicina e come ulteriore segno tipico delle pseudomedicine l’idea che tutto sia correggibile con l’osteopatia, senza avere una ben determinata e specifica indicazione o meccanismo di funzionamento. Se poi si guarda ad alcune delle condizioni elencate, si trova che nemmeno l’efficacia è provata. Certo non bisogna riferirsi a singoli articoli, ma a metanalisi che riassumono molti studi: se si cerca nel database Cochrane, si ottengono per l’osteopatia tre metanalisi, nelle coliche infantili, nella dismenorrea e nel dolore delle partorienti. In tutti i casi, l’evidenza dell’efficacia manca, per la pessima qualità degli studi disponibili. Quando gli studi clinici sono di qualità sufficiente, d’altra parte, il risultato indica solidamente l’inefficacia dell’osteopatia; proprio su una delle più importanti riviste di medicina osteopatica, si trova infatti un editoriale in cui ci si chiede se, dopotutto, “l’elefante nella stanza” dell’osteopatia non sia proprio la sua nulla efficacia. Non a caso, l’associazione italiana di fisioterapia AIFI ha parlato di “(non) evidenze scientifiche dell’osteopatia”. E cosa dire dei numerosissimi richiami, reperibili ovunque in rete, al fatto che l’osteopatia sia priva di effetti collaterali? In realtà, alcune delle manovre praticate dagli osteopati possono essere pericolose, come la manipolazione delle vertebre alla base del collo, quando il terapeuta ruota bruscamente la testa del paziente. Vi è consenso crescente circa il fatto che questa manovra accresca il rischio di ictus, sono stati riportati più casi, ed esistono documenti che condannano il metodo come pericoloso. Recentemente, il giornalista ex direttore di Rai 3 Andrea Vianello ha riferito che, a seguito di manipolazioni al collo eseguite da osteopati, ha riportato un ictus. Abbandonare la pseudoscienza e coltivare la medicina basata sulle evidenze; alla fine, se questo facessero gli osteopati, sarebbero dei bravi medici, esattamente come gli altri.
Osteopatia per i dolori mestruali? Non funziona (https://www.cochrane.org/CD002119/MENSTR_spinal-manipulation-for-painful-periods).
Per le coliche infantili? Non funziona (https://www.cochranelibrary.com/cdsr/doi/10.1002/14651858.CD004796.pub2/full).
Per il dolore lombare? Non funziona (https://www.cochranelibrary.com/cdsr/doi/10.1002/14651858.CD009852.pub2/full).
Enrico Bucci è Adjunct professor presso la Temple University di Philadelphia e membro del Patto trasversale per la scienza
Salvo Di Grazia è medico chirurgo, divulgatore scientifico noto come “Medbunker”
Andrea Vianello dopo l’ictus: «Attenzione alle manipolazioni al collo fatte da osteopati o chiropratici»

Andrea Vianello, giornalista, conduttore ed ex direttore di Rai3, in un Auditorium del Maxxi strapieno, ha parlato dell’ictusquasi mortale che lo ha colpito un anno fa e delle tappe del suo percorso di riabilitazione grazie al quale ha recuperato le capacità di parlare. «Ora non vedo l’ora di riprendere il lavoro, ma non voglio perdere quello che ho compreso in questi mesi. Non voglio più perdere tempo nelle stupidate. Siamo portati a ripetere gli stessi errori, ma cercherò di ricordarmi tutto».
Esperienze che ha raccontato con grande verità nel libro Ogni parola che sapevo (Mondadori), del quale Francesco Siciliano ha letto alcuni emozionanti passaggi. «Fare il libro era una necessità e una terapia perché volevo scrivere e non ci riuscivo. L’ho fatto da solo, senza usare nemmeno la correzione automatica. È stata dura ma è stato anche bello – ha spiegato il giornalista – . Mentre scrivevo purtroppo io e mio fratello abbiamo anche perso il nostro papà, è stato un anno duro. E ho finito di scrivere il libro anche per lui, perché era un progetto che lo aveva reso felice».
Vianello ha ringraziato tutte le persone che gli sono state vicino, a cominciare dalla moglie Francesca («una donna straordinaria e molto forte, chissà perché venti anni fa ha scelto proprio me») e tutti i medici e gli operatori sanitari che l’hanno salvato, assistito e aiutato nella malattia e nel percorso di guarigione (molti erano in sala) all’Umberto I e nellaclinica Santa Lucia di Roma(«ho trovato persone straordinarie nella sanità pubblica»). «Io – ha sottolineato – ero un cretino a dire che non volevo restare un uomo a metà. Chi ha avuto un ictus è un uomo intero, anzi è più forte di prima. Quando ti succede una cosa come questa si può usare quello strano periodo in cui l’abisso ti guarda per capire le priorità della vita». Ictus «è una parola che fa paura, ha sopra un tabù, come l’ha avuto per tanti anni la parola tumore.
E l’ictus fa paura prima di tutto a noi che l’abbiamo avuto. Sembra quasi ci sia arrivato per colpa nostra e non è assolutamente così. Io sono stato fortunato, ci ho messo un pò di tempo, ma ho ripreso a parlare, anche se non sono la voce più veloce del west. Il danno ancora c’è, ma è una malattia che oggi si può prevenire, poi si può curare e c’è la riabilitazione: la medicina ha fatto grandi passi avanti». Con il tempo «magari non riusciremo a tornare esattamente come eravamo, ma non è un problema, tutti cambiano, ogni giorno».
Ora «spero, parlandone, di aiutare qualcuno che ha vissuto quest’esperienza. Già dopo la mia partecipazione alla trasmissione di Gramellini, tante persone mi hanno ringraziato». Vianello vuole inoltre far conoscere di più i rischi di ischemia cerebrale che sarebbero legati anche al sottoporsi a manipolazioni al collo violente fatte da osteopati o chiropratici: «Io ne avevo fatta poco prima che avessi l’ictus, non avevo colesterolo e non c’era altro motivo perché mi colpisse, se non un problema meccanico, anche se non ci sono certezze.
Non ci sono numeri su questo, ma c’è l’esperienza dei neurologi, dicono che può succedere ed è una cosa che pochi sanno». All’incontro insieme a Vianello hanno parlato dell’esperienza che ha vissuto e del libro, amici come Giovanna Melandri, presidente della fondazione Maxxi; Stefano Coletta, nuovo direttore di Rai1 (ed ex direttore di Rai3); il direttore di Radio3 Marino Sinibaldi, la scrittrice e sceneggiatrice Simona Sparaco. In platea fra gli altri, Edoardo Vianello, zio del giornalista, Michele Mirabella, Enrica Bonaccorti, Carlo Massarini, gli ex direttori generali della Rai Luigi Gubitosi e Mario Orfeo; Arturo Diaconale, Nino Rizzo Nervo, Marianna Madia, Francesco Verducci, Luciano Nobili, Francesco Boccia.
Ortopedico, fisiatra e fisioterapista a Stradella. Ma non aveva nessun titolo per farlo

Pavia, 23 dicembre 2019 – È accusato di esercizio abusivo della professione medica. M.E., 40enne originario di Castel San Giovanni (Piacenza), ma residente a Santa Maria della Versa e con studio professionale in via Verdi a Stradella, risulterebbe infatti osteopata, posturologo e chinesiologo. Professioni per le quali sarebbe necessario aver acquisito titoli di studio. Ma un’attività ispettiva dei carabinieri del Nas di Cremona, effettuata lo scorso 16 ottobre, si è ora conclusa con la denuncia, in stato di libertà. Il libero professionista viene infatti accusato di aver esercitato di fatto abusivamente la professione medica, in particolare di ortopedico e fisiatra, e anche la professione sanitaria di fisioterapista.
L’autorità giudiziaria è stata informata dai carabinieri che hanno proceduto all’ispezione e formalizzato le accuse. Ed è con tutta probabilità solo l’inizio di una lunga battaglia legale, nella quale l’accusato potrà difendersi. Sul sito dove pubblicizza e spiega la propria attività professionale si definisce “membro del Registro degli Osteopati Italiani“. L’osteopatia è una “terapia alternativa“ che consiste nella manipolazione di alcune parti del corpo, in particolare della schiena, del collo e della testa. L’Organizzazione mondiale della Sanità contempla nelle sue linee guida l’osteopatia tra le medicine tradizionali e complementari. In Italia, in realtà, il Ministero della salute non rilascia nessuna abilitazione per l’esercizio della professione di osteopata. Solo lo scorso anno l’osteopatia è stata individuata come nuova professione sanitaria, anche se si è ancora in attesa dei decreti interministeriali.
Per ora c’è insomma ancora un vuoto legislativo, ma di prassi i corsi professionali vengono riconosciuti abilitanti se si è già in possesso di un precedente titolo sanitario, di medico o fisioterapista. E in base alle contestazioni dei Nas, il 40enne con studio a Stradella non sarebbe invece né medico né fisioterapista. Sul suo sito web, non si definisce in effetti medico ma osteopata. Anche se tra i contatti l’indirizzo e-mail con il suo nome inizia con “dott“.
Senza formazione a rischio l’assicurazione. Speranza: presto nuovi Ecm

Il mancato assolvimento degli obblighi di formazione professionale può avere come conseguenza la mancata copertura assicurativa per il professionista. Per alcuni tipologie di polizza il diritto di rivalsa può essere esercitato nei confronti dell’assicurato qualora l’esercente la professione sanitaria non abbia regolarmente assolto l’obbligo formativo e di aggiornamento. A spiegarlo è Massimo Tortorella, presidente di Consulcesi che commenta un servizio pubblicato da Panorama dal titolo “I medici ignoranti danneggiano anche te” dal quale prende le distanza: “va a soffiare su quel clima di odio che si respira tra le corsie degli Ospedali di tutta Italia (e non solo) come confermato dell’escalation di denunce e di aggressioni al centro anche degli ultimi casi di cronaca”.
Tortorella spiega che da tempo è stata sollevata “la bomba dei crediti ECM, l’avevamo anticipato una settimana fa in una lettera chiusa al Ministro della Salute Roberto Speranza e agli Ordini Professionali. Ora, mi auguro che arrivi un chiaro messaggio di rispettare l’obbligo formativo di tutti i Presidenti degli Ordini in vista della scadenza del triennio il 31 dicembre 2019″. I dati riportati “confermano quanto già emerso negli ultimi mesi: quasi un medico su due non si aggiorna e la percentuale scende attorno al 30% quando si prendono in considerazione tutti gli operatori sanitari, ovvero 1 milione e 200mila professionisti. E il 60% di chi si forma è donna, mentre il 40 % sono uomini. Su questo tema anche amato si è già espresso richiamando i colleghi degli altri Ordini a far rispettare l’obbligo”. Dall’articolo emergono altri due elementi: un conflitto di interesse dell’Ordine Professionale, ossia tra chi controlla e chi è controllato ed inoltre, un tentativo di sanatoria a favore dei medici che non rispettano l’obbligo. Nell’articolo viene prima messa in evidenza la stortura del sistema, raccontato così: “a decidere le sanzioni per i colleghi inadempienti sono paradossalmente gli stessi medici che dovrebbero essere sanzionati”.
La risposta del Ministro non si è fatta attendere: “Medici ignoranti? Un modo di dire da rinviare al mittente, senza se senza ma”. “Abbiamo professionisti di grande qualità – aggiunge Speranza – difendo i medici di questo Paese è penso che purtroppo sono i peggio Pagati in giro per l’Europa. Guai a ad avere un atteggiamento sbagliato sui medici che ogni giorno dedicano la vita per lo servire il Paese, per una missione e per prendersi cura dei nostri pazienti”. “Per la formazione continua – prosegue il ministro – abbiamo una commissione che si riunisce e su questo dobbiamo continuare ad investire: le sfide dell’informazione nel comparto salute richiedono una formazione sempre più di qualità’. Lavorero’ su questo. Punto molto sulla formazione di tutto il personale sanitario”.
(Professioni Sanitarie) Carabinieri NAS Torino: denunciata una persona

Continuano i controlli del Comando Carabinieri per la Tutela della Salute al fine di prevenire e reprimere pericolosi fenomeni di abusivismo sanitario. In tale ambito, il NAS di Torino ha deferito una persona in stato di libertà alla locale Procura della Repubblica. L’indagato, impiegato presso una Residenza Sanitaria Assistenziale, è accusato di aver svolto e coordinato l’attività di fisioterapista sebbene fosse privo del titolo di studio previsto dalla legge (laurea in fisioterapia).
Chiropratica fa una manovra sbagliata e rompe l’osso del collo al paziente: morto poco dopo

Sbaglia la manovra e rompe l’osso del collo a un suo paziente. Una chiropratica ha ucciso John Lawler, 80enne di York, in Inghilterra, dopo avergli lesionato gravemente la spina dorsale. L’uomo si era recato dalla professionista per alcuni dolori insorti dopo la rottura di una gamba, ma nelle manovre è stata troppo irruenta, forse, e ha rotto l’osso del collo al suo paziente.
L’80enne è stato ricoverato con urgenza, ma è morto poco dopo l’incidente, dopo essere rimasto quadriplegico. Arleen Scholten avrebbe fatto stendere il paziente sul lettino, poi con un bastone ha fatto una manovra al collo, chinandoglielo. Il movimento, chiamato “Bacio della vita” ha però rotto il collo al signor Lawler che poco dopo è morto.
La famiglia ha denunciato la donna, come riportano i tabloid inglesi, e ora i legali non solo si battono per il singolo caso, ma chiedono che la chiropratica, che non è considerata una disciplina medica, venga regolamentata in modo che si abbia una formazione adeguata e non si verifichino più simili drammatici incidenti.
Si opera di ernia al disco e resta paralizzato

«E’ un semplice intervento di routine» gli avevano detto i medici e lui era entrato in ospedale quel 6 marzo 2018 pensando di uscire il giorno dopo senza più quel persistente dolore alla schiena che lo tormentava. Invece un uomo di 39 anni di Verona, ha lasciato l’ospedale solo a distanza di mesi e lo ha lasciato pure su una sedia a rotelle.
I medici indagati al momento sono 5.
L’intervento è avvenuto all’ospedale Sacro Cuore Don Calabria di Negrar (Verona): ora il quarantenne non può più camminare da solo e non riprenderà più a fare il suo lavoro di giardiniere. Saranno le perizie e l’eventuale processo a stabilire se si è trattato di una tragica fatalità dovuta a fattori diversi oppure se ci sono responsabilità dei medici.
E’ stato nominato ieri dal tribunale di Verona un pool di esperti per chiarire la vicenda..
Accusa a due osteopati per esercizio abusivo dopo l’indagine dei Nas

(Abusivismo sanitario) Carabinieri Nas di Perugia e Brescia – Esercitavano abusivamente la professione di medico e fisioterapista: denunciati

I Carabinieri del N.A.S. di Perugia e di Brescia, nel corso di due distinte operazioni, hanno denunciato in stato di libertà due persone con l’accusa di esercizio abusivo di una professione sanitaria.
Nello specifico, i militari di Perugia hanno individuato un sedicente professionista sanitario umbro, legale rappresentante di un centro riabilitativo, che praticava attività terapeutica nei confronti dei pazienti nonostante fosse privo della specifica abilitazione.
I Carabinieri del Nas di Brescia, invece, hanno denunciato una persona che esercitava l’attività di medico chirurgo e fisioterapista presso un vero e proprio studio privato, anch’egli in difetto dei titoli previsti dalla normativa vigente. Nel corso dell’operazione i militari lombardi hanno sequestrato l’intera struttura, compresi mobili ed attrezzatura medica, per un valore complessivo di 400mila euro circa.
Affidati ad un fisioterapista laureato
(Professioni Sanitarie) Carabinieri NAS Roma: fisioterapista abusivo, deferite due persone all’A.G.

I Carabinieri dei NAS intensificano i controlli alla strutture sanitarie con l’obiettivo di far emergere gli abusivi. Il NAS di Roma, a seguito di segnalazione del Ministero della Salute, ha scoperto un 50enne cittadino filippino che esercitava la professione di fisioterapista presso uno studio sanitario della Capitale, senza avere conseguito alcun titolo né esperienza. I militari hanno deferito all’A.G. sia il filippino che la titolare dello studio, responsabile di averlo agevolato nell’esercizio della professione. Ambedue risponderanno, in concorso tra loro, della violazione penale dell’esercizio abusivo della professione sanitaria di fisioterapista.
Affidati ad un fisioterapista laureato
Elenchi Speciali Professioni Sanitarie: una-maxi sanatoria che non tutela il Cittadino.

È passato praticamente sotto silenzio il decreto ministeriale con cui un mese fa c’è stata l’ennesima sanatoria. Ieri in Gazzetta Ufficiale.
20mila operatori che non hanno i titoli per iscriversi al nuovo “super albo” che raggruppa dai fisioterapisti agli optometristi agli addetti alla radiologia all’igiene dentaria, dietisti e chi più ne ha ne metta, 20 mila che non hanno conseguito i titoli richiesti ma che negli ultimi dieci anni abbiano svolto una attività anche non continuativa di almeno 36 mesi sia nel pubblico sia nel privato sia come liberi professionisti possano accedere, entro fine anno, ad un elenco speciale del suddetto Ordine.
In Gazzetta Ufficiale: Decreto Elenchi Speciali ProfessioniSanitarie
Chi sono, queste persone? Sicuramente moltissimi di loro ottimi professionisti, che pur non avendo un titolo abilitante avranno imparato il mestiere, e soprattutto se hanno lavorato ( non si sa come, senza avere un titolo ma transeat) nel pubblico o in strutture private abbiano acquisito una certa capacità.
Ma quelli che hanno fatto per tre anni negli ultimi dieci anche in modo discontinuo libera attività, quale garanzia di capacità professionale potranno assicurare a malati che adesso li vedranno affiliati ad un albo professionale, ma loro ( i malati) ovviamente la differenza tra chi è iscritto per titoli e chi per sanatoria certo non saranno in grado di rintracciarla?
Certo non stiamo parlando di chirurghi o cardiologi.
Ma si sbaglia di grosso chi pensi che possa fare meno danni un tecnico che stabilisca come fare una protesi all’orecchio o al ginocchio, uno che prescriva quale regime dietetico sia meglio seguire, un logopedista o uno che si occupi dell’igiene dentale, un ortottista o un riabilitatore neuromotorio dell’età evolutiva e moltissime altre professioni incluse nell’elenco.
Possono fare danni enormi, sottovalutando comorbiditá, applicando protocolli non aggiornati, o semplicemente ignorando capisaldi della loro professione, non avendola studiata come e quanto un omonimo che invece abbia il titolo per iscriversi all’albo.
Ma sono 20 mila persone che avrebbero perso il lavoro, è l’obiezione.
Innanzitutto: è vero che prima della istituzione del super ordine tutti andavano in ordine sparso, ma il tempo per mettersi in regola riprendendo gli studi c’è stato: perché una sanatoria?
E poi, se proprio bisognava tutelare innanzitutto il lavoratore e poi il malato, si poteva pensare ad un percorso di aggiornamento professionale come condizione per iscriversi all’elenco speciale, come per altro richiesto dal presidente del maxi ordine.
Il fatto è che stiamo parlando della salute delle persone, l’iscrizione ad un Ordine (medico, infermieristico eccetera) non è solo un fatto burocratico: certifica che si hanno titoli e capacità per entrare a far parte di quella organizzazione. Di questo, si fida il malato.
Viceversa, viceversa
Gerardo D’Amico, giornalista sanitario RAI e scrittore.
La magnetoterapia è efficace?

La magnetoterapia sembra essere uno di quei casi in cui l’efficacia di un intervento terapeutico viene semplicemente data per scontata. Molto diffusa in diverse aree della medicina, il suo utilizzo si basa sull’idea che l’applicazione statica o intermittente di campi magnetici abbia una serie di effetti a livello cellulare, tra cui un’azione antinfiammatoria e antidolorifica. Tuttavia, la natura di questi effetti non è ancora stata chiarita scientificamente, così come non esistono dati solidi circa l’efficacia degli interventi clinici basati su questa tecnica. Ciò nonostante, sedute di magnetoterapia vengono frequentemente consigliate da fisioterapisti e prescritte da ortopedici e altri specialisti. Inoltre, questo approccio è molto diffuso nell’ambito dell’automedicazione: infatti, il mercato offre moltissimi dispositivi utilizzabili dai pazienti in completa autonomia, alcuni dei quali acquistabili per poche centinaia di euro.
Che cos’è la magnetoterapia?
“Dire che è un paziente è stato stimolato magneticamente è specifico tanto quanto dire che gli è stato somministrato un farmaco”, scrive Marko S. Markov, ricercatore del Research International di Wiliamsville (New York) e sostenitore dell’utilizzo della magnetoterapia [1]. Infatti, esistono diverse terapie magnetiche, a seconda delle caratteristiche del campo magnetico applicato: statico o permanente, pulsato, pulsato a radiofrequenza, a bassa frequenza. La più diffusa, tuttavia, è la magnetoterapia a campi pulsati, la cui somministrazione è stata associata negli anni a vari effetti clinici: vasodilatazione, modificazione di processi infiammatori, riduzione dell’edema e riparazione dei tessuti [2,3,4]. Per quanto riguarda i dispositivi sviluppati per la somministrazione, invece, ne esistono di diverse tipologie, inclusi braccialetti, solette, bande per polsi e ginocchia e persino cuscini e materassi [5].
Per quali disturbi viene utilizzata?
A giudicare da quanto si legge nei moltissimi siti web dedicati o che si sono occupati della magnetoterapia, questo tipo di trattamenti sembra essere utilizzato nell’ambito di un numero considerevole di condizioni. Tra queste, quelle che vengono indicate più di frequente sono: artrite, artrosi, lombalgia, osteoporosi, fratture e ritardi di consolidamento osseo, ernia del disco, dolori o reumatismi articolari, dolori muscolari, edema, e tunnel carpale. In alcuni casi, poi, si sostiene addirittura che la magnetoterapia possa essere utilizzata “in tutte le patologie in cui sia presente dolore, infiammazione, deficit funzionale e vascolare, con benefici su ossa, articolazioni, muscoli e sistema circolatorio” [6].
Ma funziona davvero?
Negli stessi siti si legge spesso che l’efficacia della magnetoterapia nel trattamento dei disturbi sopra elencati è stata dimostrata in studi scientifici. Tuttavia, come sottolineato già nel 2006 da Leonard Finegold della Drexel University di Philadelphia e Bruce Flamm del Kaiser Permanente Medical Center di Riverside, molti di questi studi hanno delle limitazioni a livello metodologico [5]. Nello specifico, secondo i due ricercatori la debolezza di molte di queste ricerche deriva dal fatto che è difficile somministrare una terapia magnetica senza che il paziente ne sia consapevole: di conseguenza, i risultati rilevati potrebbero dipendere da un effetto placebo. Un esempio è uno studio randomizzato in cui è stata testata l’efficacia di un braccialetto magnetico nel trattamento dell’osteoartrite dell’anca e del ginocchio, in cui solo a metà dei pazienti era stato dato un dispositivo contenente realmente un magnete [7]: “Questi se ne accorgevano perché spesso i magneti si attaccavano alle chiavi che tenevano in tasca” commentano Finegold e Flamm. “È quindi possibile che fossero inconsciamente distratti dal dolore ogni volta che i loro braccialetti sfioravano un elemento ferromagnetico (ubiquitari nella vita moderna)”. Casi simili sono stati poi riportati anche nell’ambito del trattamento della fibromialgia [8,9]. Al contrario, uno studio che ha valutato l’efficacia della magnetoterapia nel trattamento del dolore causato da sindrome del tunnel carpale, assicurandosi però che intervento clinico e placebo non fossero riconoscibili, non ha individuato alcuna differenza significativa tra le due condizioni, seppure in entrambi i gruppi si siano riscontrati dei miglioramenti [10]. “Anche a livello teorico, la magnetoterapia non è credibile” scrivono Finegold e Flamm. “Se i tessuti umani fossero affetti dai campi magnetici, quelli enormi generati dalle risonanze magnetiche dovrebbero avere effetti profondi. Tuttavia, anche il più intenso dei campi magnetici utilizzati nell’ambito delle risonanze non ha effetti, né negativi né positivi” [11,12].
La magnetoterapia può essere pericolosa?
A parte alcuni casi in cui può essere controindicata, come nei portatori di dispositivi, la magnetoterapia è considerata una pratica sicura. Tuttavia, dal momento che l’utilizzo di questi trattamenti non si basa su prove di efficacia solide, essi possono essere considerati negativi da un punto di vista economico. “I soldi spesi per terapie magnetiche costose e di non provata efficacia potrebbero essere spesi per pratiche mediche basate su evidenze” scrivono Finegold e Flamm. Inoltre, poiché la magnetoterapia è spesso utilizzata in modo autonomo dai pazienti è inoltre possibile che il suo utilizzo faccia sì che delle condizioni mediche finiscano per non essere esaminate e trattate da un medico. “Ai pazienti bisognerebbe dire che non esistono prove dei benefici delle terapie magnetiche” concludono Finegold e Flamm. “Se insistono a voler utilizzare questi dispositivi bisognerebbe consigliare loro di comprare quelli più economici. Questo quantomeno allevierà il dolore al loro portafoglio.”
Assicurazione legge Gelli: senza assolvimento obblighi ECM nessuna copertura per il professionista

Un tassello fondamentale – ad oggi mancante – della legge sulla responsabilità professionale del personale sanitario, la 24/17 c.d. Gelli, è il decreto sulla determinazione dei “ requisiti minimi delle polizze assicurative per le strutture sanitarie e sociosanitarie pubbliche e private e per gli esercenti le professioni sanitarie” che doveva essere emanato dal Ministero dello sviluppo economico, con il concerto del Ministero della salute, entro 120 giorni dalla data di entrata in vigore della legge (quindi entro il 31 agosto 2017).
Ricordiamo che la legge 24 prevede all’articolo 10 l’obbligo di assicurazione per tre distinte tipologie di copertura assicurativa obbligatoria:
a) obbligo per le strutture sanitarie e sociosanitarie di essere previsti di copertura assicurativa o di analoghe misure per la responsabilità civile verso terzi per danni cagionati dal personale sanitario a “qualunque titolo operante presso le strutture”, ivi compresa la libera professione intramuraria;
b) l’obbligo di assicurazione per gli esercenti le professioni sanitarie operanti in regime libero professionale e quindi con responsabilità contrattuale verso il paziente;
c) l’obbligo di assicurazione per gli esercenti le professioni sanitarie operanti a qualunque titolo presso strutture sanitarie e socio sanitarie pubbliche e private per la c.d. rivalsa o responsabilità amministrativa che scatta in caso di eventi commessi con colpa grave.
Lo schema di decreto del Ministero dello sviluppo economico di concerto con il Ministero della salute
E’ stato fatto circolare lo schema di decreto contenente le misure minime di garanzia delle polizze assicurative che è suddiviso in tre distinti titoli contenenti rispettivamente le “disposizioni generali”, i “requisiti minimi ed uniformi per l’idoneità dei contratti di assicurazione” e i “requisiti minimi di garanzia e condizioni di operatività delle misure analoghe” (es. autoritenzione).
Lo schema di decreto è corredato, all’articolo 1 di una serie di definizioni che opportunamente fanno immediata chiarezza e si pongono come una sorta di glossario guida.
Non sempre però le definizioni riescono a essere esaustive. Ci riferiamo a quella relativa all’esercente la professione sanitaria. Come è noto la legge Gelli ha sempre rappresentato le professioni sanitarie nella sua interezza senza distinzione alcuna: per capirsi non compare mai il termine medico. Per esercente la professione sanitaria si intendono tutte le professioni sanitarie che oggi, sostanzialmente, si formano all’interno di quella che un tempo veniva chiamata facoltà di medicina. Stiamo parlando di un insieme complessivo attuale di ventiquattro professioni. Secondo il glossario del decreto per esercente una professione sanitaria si intende “il professionista che, in forza di un titolo abilitante, svolge attività negli ambiti delle rispettive competenze di prevenzione, diagnosi, cura assistenza e riabilitazione”. La definizione è riduttiva e contrastante non solo con la legge 24 ma con lo stesso decreto che negli articoli successivi estende le coperture assicurative anche alle attività di “formazione, aggiornamento, sperimentazione e ricerca clinica”.
Per quanto riguarda l’oggetto della garanzia assicurativa non si ravvisano novità di sorta sull’oggetto dell’assicurazione: le polizze coprono di danni patrimoniali e non patrimoniali per eventi causati da morte, lesioni e distruzioni e deterioramento di beni cagionati a terzi con dolo o colpa grave. Inoltre si coprono i danni dovuti a responsabilità extracontrattuale – una delle novità della legge Gelli – per gli esercenti le professioni sanitarie operanti, a qualunque titolo nella struttura.
Per le stesse professioni, con polizze stipulate a spese proprie, viene coperta la c.d. rivalsa o responsabilità amministrativa.
Per i liberi professionisti che assumono invece una responsabilità contrattuale l’assicurazione la copertura è ovviamente riferita ai danni cagionati colposamente a terzi.
Si prevede la possibilità, del tutto già operante, per i professionisti, di aderire a “convenzioni o a polizze collettive per il tramite delle rappresentanze istituzionali delle professioni sanitarie”. A una lettura più attenta, in realtà, la formulazione – rappresentanze istituzionali – sembra riferirsi agli ordini professionali escludendo quindi le rappresentanze sindacali. Questa sarebbe una vera e impattante novità visto che pressoché tutte le organizzazioni sindacali offrono oggi copertura assicurativa ai propri iscritti e che, secondo una interpretazione letterale del decreto, non potrebbero più offrire.
I massimali di garanzia variano in relazione alla pericolosità dell’attività – “classi di rischio” – posta in essere e sono compresi in un range da uno a quattro milioni di euro di copertura minima sia per le strutture che per i liberi professionisti che assumono responsabilità contrattuale, mentre sono limitati alla rivalsa del triplo della retribuzione lorda per i professionisti dipendenti.
La polizza viene stipulata nella ormai classica formula “claims made” con un periodo di retroattività e ultrattività decennale e senza disdetta.
Del tutto positiva anche la previsione della copertura per l’intero importo di danno in caso di responsabilità solidale.
Il terzo titolo del decreto affronta i requisiti delle “misure analoghe” di assicurazione.
La mancata copertura in caso di inadempimento agli obblighi di Educazione continua in medicina (ECM)
Un novità rilevante è costituita invece dalle conseguenze, per i professionisti e anche per le aziende, dell’inadempimento degli obblighi ECM.
Per i professionisti soggetti a responsabilità extracontrattuale – sostanzialmente, ma non soltanto, i dipendenti del Servizio sanitario nazionale e delle strutture sanitarie e sociosanitarie pubbliche e private – la polizza principe è relativa alla rivalsa per colpa grave. Per questa tipologia di polizza il diritto di rivalsa “può essere esercitato nei confronti dell’assicurato qualora l’esercente la professione sanitaria non abbia regolarmente assolto l’obbligo formativo e di aggiornamento” previsto per l’ECM nel triennio precedente la data del fatto generatore di responsabilità.
Per le strutture e liberi professionisti invece il mancato raggiungimento dei crediti ECM viene in gioco alla scadenza contrattuale che dovrà prevedere la variazione in aumento o in diminuzione in relazione a tre criteri:
a) al verificarsi di sinistri durante la vigenza contrattuale;
b) alla valutazione della sinistrosità specifica tenuto dei dati soggetti a pubblicazione dalla stessa legge;
c) dall’assolvimento dell’obbligo formativo e di aggiornamento ECM.
Per i professionisti dipendenti e convenzionati, quindi, è in pericolo la copertura della rivalsa, mentre per le aziende e i liberi professionisti il rischio è l’aumento del premio assicurativo.
E’ la prima volta che un provvedimento normativo – fatta salva la normativa settoriale sui medici competenti – prevede un qualche provvedimento sanzionatorio sul mancato assolvimento dei crediti ECM. L’obbligo della formazione continua in medicina è vigente da circa venti anni e non ha mai previsto sanzioni legislative, contrattuali e deontologiche.
E’ curioso che questa sanzionabilità – nella forma della mancata copertura assicurativa – avvenga in un decreto sulle assicurazioni e non in atti normativi e deontologici più inerenti l’esercizio professionale.
Il professionista non in regola, comunque, potrà continuare a esercitare, ma si troverà “scoperto” in caso di un sinistro per colpa a lui addebitata. La mancata copertura è relativa alla rivalsa per colpa grave. In caso di attività libero professionale esercitata contrattualmente la copertura viene garantita salvo poi, alla scadenza annuale, vedere aumentato in aumento il premio, così come per le strutture.
Si inserisce quindi una maggiore conseguenza per i professionisti dipendenti e convenzionati e minore per i liberi professionisti al fine di garantire comunque il risarcimento dei danni alla persona danneggiata.
L’obbligo ECM rimane, quindi, un classico obbligo all’italiana privo di una vera sanzionabilità generale. Una via di uscita potrebbero essere i codici deontologici in quanto in seguito alla previsione del DL 138/2011 all’articolo 3, comma 4, si prevedeva che fosse dichiarato come illecito disciplinare il mancato raggiungimento dei crediti ECM. Si sono adeguati solo gli ordini non sanitari – architetti, avvocati, ecc. – non anche gli ordini sanitari, o quanto meno con formulazioni che non ne fanno prevedere un obbligo cogente. Lo testimonia la recente notizia della conferma della sanzione a un odontoiatra per il mancato assolvimento degli obblighi formativi presentato come “il primo caso in Italia”.
Fermo restando l’opportunità di un sistema sanzionatorio – legislativo, contrattuale o deontologico – la norma contenuta nello schema di decreto rischia di essere iniqua in quanto da un lato fissa i requisiti per l’assicurazione, dall’altro ne limita la copertura retrodatando l’assolvimento degli obblighi al triennio precedente, quando l’obbligo Come è noto l’assolvimento dei crediti ECM non è elevato e subordinare l’operatività della polizza – ancorché per la sola rivalsa per colpa grave – a un deficit formativo che non è più possibile colmare diventa un problema per decine di migliaia di professionisti (medici, infermieri, professioni sanitarie della riabilitazione, tecniche e della prevenzione).
Serve una norma intertemporale che permetta al sistema di partire senza penalizzare un passato non sanabile. Le norme transitorie contenute nell’articolo 16 rischiano comunque di non essere sufficienti in quanto, se è pur vero che ci sono dodici mesi di tempo per adeguare le attuali polizze – che non prevedono l’obbligo dei crediti ECM, è altresì vero che la formulazione prevista – il triennio precedente del fatto generatore di responsabilità – rischia di essere interpretato retrodatando l’assolvimento dei crediti ECM non al triennio ma ai trienni precedenti.
Luca Benci
Giurista
Elenchi Speciali Professioni Sanitarie: passa la mega-sanatoria. L’ultimo regalo del ministro Giulia Grillo.

Giulia Grillo parla di “salvataggio” di 20.000 operatori che non avevano le carte in regola per iscriversi agli Albi nazionali e alla neonata FNO TSRM PSTRP, la federazione che raccoglie le Professioni Sanitarie.
Il ministro della Salute, Giulia Grillo, ha firmato poco fa il decreto ministeriale che istituisce ufficialmente gli Elenchi speciali ad esaurimento per gli operatori sanitari che non possono iscriversi agli Albi professionali delle professioni sanitarie perché non in regola con i titoli di studi e gli obblighi formativi. Per molti è una buona decisione quella dell’ormai ministro uscente, per altri è una iattura che mette in pericolo il Cittadino, perché non tutelati da una formazione sufficiente.
Il decreto, a quanto si è capito, individua i requisiti e i titoli che si devono possedere per essere iscritti nei già citati Elenchi. Così si realizza un sistema completamente regolamentato in cui soltanto chi è iscritto agli Albi professionali (o dopo il DM agli Elenchi speciali ad esaurimento) potrà agire nel Sistema Sanitario Nazionale italiano, nel pubblico e nel privato.
Obbligo di iscrizione agli Elenchi speciali entro e non oltre il 31 dicembre 2019.
Come risaputo l’iscrizione agli Elenchi è prevista dai commi 537 e 538 dell’articolo 1 della legge di bilancio 2019 (si ci dovrà regolarizzare entro e non oltre 31 dicembre 2019). Chi non lo fa si può ritenere già escluso dal mondo lavorativo, anche se opera in regime di libera professione.
Si chiamano Elenchi speciali ad esaurimento (in totale 17, come già precisavamo in un precedente servizio) perché è riservato solo ad alcuni individui e non si potrà iscrivere nessun altro soggetto oltre il 31 dicembre prossimo venturo.
Agli elenchi speciali possono iscriversi coloro che pur non avendo tutti i titoli al loro posto hanno lavorato finora nel SSN pubblico o privato con la qualifica di (anche i Massiofisioterapisti):
-
- Tecnico sanitario di laboratorio biomedico;
- Tecnico audiometrista;
- Tecnico audioprotesista;
- Tecnico ortopedico;
- Dietista;
- Tecnico di neurofisiopatologia;
- Tecnico fisiopatologia cardiocircolatoria e perfusione cardiovascolare;
- Igienista dentale;
- Fisioterapista;
- Logopedista;
- Podologo;
- Ortottista e assistente di oftalmologia;
- Terapista della neuro e psicomotricità dell’età evolutiva;
- Tecnico della riabilitazione psichiatrica;
- Terapista occupazionale;
- Educatore professionale;
- Tecnico della prevenzione.
Il problema è però sempre lo stesso. Con un decreto si mette tutti in regola, anche coloro che in regola (con la formazione) non sono. E ciò a discapito dell’incolumità dell’Assistito, quel Paziente o Cittadino che dir si voglia di cui tutti parlano, ma che in realtà nessuno tutela fino in fondo. Nemmeno l’uscente Grillo.
DICHIARAZIONE DEI REDDITI: FISIOTERAPIA DEDUCIBILE SENZA PRESCRIZIONE (E ATTENZIONE ANCHE ALL’OSTEOPATIA…)

Come ogni anno in prossimità della scadenza di giugno si ripresentano puntualmente i dubbi di qualche CAF o consulente fiscale sulla detraibilità delle spese sostenute per le prestazioni fisioterapiche erogate alla Persona in libera professione.
E questo nonostante sia dal 2012 che le cose sono definitivamente CHIARE (https://aifi.net/detraibilit-prestazioni-fisioterapiche-finalmente-risolto-ogni-dubbio-interpretativo/).
In merito AIFI ha già dal 2012 informato adeguatamente anche le forze dell’ordine e i CAF, al fine di garantire il Cittadino (https://aifi.net/fisioterapia-detraibile-lettera-di-aifi-a-caaf-e-forze-dellordine/).
L’Agenzia delle Entrate con la circolare 19/E del 1 giugno 2012 (http://www.agenziaentrate.gov.it/wps/file/nsilib/nsi/documentazione/provvedimenti+circolari+e+risoluzioni/
circolari/archivio+circolari/circolari+2012/giugno+2012/circolare+19+del+010612/CIRCOLARE+19E.pdf –pag. 15)
ha corretto la posizione adottata con la circolare 39/E del 1 luglio 2010 che supponeva invece la necessità della prescrizione medica per la detrazione.
All’Utente è consentita la detraibilità della spesa fisioterapica allegando soltanto la parcella del professionista da cui risulti la prestazione effettuata, anche in assenza di prescrizione medica.
Succede ancora che qualche CAF richieda invece la prescrizione medica, si tratta di una richiesta non legittima.
Nella circolare 11/e del 21/05/2014
Circolari/Archivio+circolari/Circolari+2014/Maggio+2014/Circolare+n11E+del+21+maggio+2014/circ+11e+del+21+maggio+2014x.pdf – pag. 10),
l’Agenzia delle entrate risponde anche al quesito sulla detraibilità delle spese per osteopatia: “Il Ministero della Salute, interpellato al riguardo, ha precisato che a tutt’oggi la figura dell’osteopata non è annoverabile fra le figure sanitarie riconosciute, il cui elenco è disponibile sul sito istituzionale del Ministero stesso. Il predetto Dicastero ha precisato, altresì, che, in attesa di un eventuale riconoscimento normativo, le attività che in altri Paesi sono svolte dall’osteopata afferiscono in Italia alle professioni sanitarie.
In considerazione del parere fornito dal Ministero della Salute, si ritiene che le prestazioni rese dagli osteopati non consentano la fruizione della detrazione di cui all’art. 15, comma 1, lett. c), del TUIR, e che le spese per prestazioni di osteopatia, riconducibili alle competenze sanitarie previste per le professioni sanitarie riconosciute, sono detraibili se rese da iscritti a dette professioni sanitarie”.
Alcune riflessioni sulle leggi di riforma delle professioni sanitarie e sulla recente sanatoria: possibili profili di illegittimità costituzionale.

Il nostro ordinamento ha conosciuto con la Legge Gelli-Bianco (n° 24/2017) e con la Legge Lorenzin (n° 3/2018) una profonda riforma delle professioni sanitarie; in particolare vi è stata una radicale innovazione della disciplina delle professioni sanitarie tecniche e della riabilitazione, per lungo tempo considerate “ancillari” rispetto alla medicina.
I principi ispiratori fondamentali della riforma consistono nel binomio autonomia/responsabilità: si riconosce autonomia all’esercente la professione
(es. al tecnico di radiologia), si limita sensibilmente lo “spettro” della responsabilità penale (escludendo l’ipotesi di responsabilità per imperizia se il sanitario ha rispettato le linee guida professionali) e, al contempo, si sanciscono a suo carico precisi obblighi (ad es. sotto il profilo assicurativo).
Logico corollario di tale impostazione è stato, con la Legge 3/2018, il notevole inasprimento delle pene previste per il reato di esercizio abusivo di una professione.
Se, infatti, prima l’abusivo rischiava al più una pena pecuniaria di poche centinaia di euro, ora in caso di condanna va incontro alla pena della reclusione da sei mesi a tre anni cui si aggiunge la multa da diecimila a cinquantamila euro e, infine, la confisca delle cose che servirono a commettere il reato (strumenti, attrezzature). La stessa legge ha aggravato le pene previste per i reati di omicidio e di lesioni personali colpose commessi da parte di un esercente una professione sanitaria abusivo. In definitiva lo spirito delle Leggi Gelli-Bianco e Lorenzin è stato quello di costruire una nuova alleanza terapeutica fra professionista sanitario e persona assistita, garantendo che le prestazioni sanitarie siano svolte solo da personale qualificato ed abilitato e di superare il fenomeno della cd. “medicina difensiva” limitando le ipotesi di responsabilità penale e civile (risarcitoria) dei sanitari.
Come detto la riforma (e, in particolare, la Legge Lorenzin) ha ordinato molte professioni sanitarie prima considerate, a tutti gli effetti, “subalterne” alla medicina; ci si riferisce a professioni sanitarie assai variegate: alcune di esse erano già strutturate in collegi professionali di rilevanza pubblicistica (es. ostetriche), altre pur essendo riconosciute dallo Stato erano organizzate solo in associazioni privatistiche (es. igienisti dentali), altre ancora infine sono state
riconosciute dall’ordinamento italiano proprio con la Legge Lorenzin (es.osteopati).
Per l’esercizio di tali attività occorre ora l’iscrizione all’Ordine: “per l’esercizio di ciascuna delle professioni sanitarie, in qualunque forma giuridica svolto, è necessaria l’iscrizione al rispettivo albo” (art. 5, comma 2, L. 3/2018).
Non può esservi spazio, dunque, per esercitare tali professioni sanitarie (l’elenco è lungo: si va dal tecnico sanitario di laboratorio biomedico al podologo) al di fuori di una regolare e tempestiva iscrizione nel rispettivo albo.
In tale prospettiva non può che essere censurata la scelta del Legislatore che, all’art. 1, comma 537, della Legge di bilancio 2018 (L. 145/2018), ha consentito a coloro i quali abbiano svolto una delle professioni neo ordinate o neo riconosciute “in regime di lavoro dipendente o autonomo, per un periodo minimo di trentasei mesi, anche non continuativi, negli ultimi dieci anni” di continuare ad esercitare pur non avendo i titoli idonei per l’iscrizione all’albo professionale.
Si tratta, di fatto, di una “sanatoria” a favore di soggetti privi dei requisiti per l’esercizio della professione sanitaria svolta, che rischia di svuotare di significato la portata deterrente del riformato art. 348 C.p. trasformando tale fattispecie in una norma “manifesto”.
Non solo, tale previsione legislativa appare in contrasto con gli art. 3, 32 e 41 della Costituzione perché parifica situazione diseguali, compromette la tutela della salute del cittadino (consentendo l’esercizio di professioni sanitarie a soggetti non qualificati) e legittima una concorrenza illecita a discapito di professionisti abilitati alla professione dopo un regolare percorso di studio e relativo tirocinio.
Fabrizio Mastro
La Cassazione conferma: il tempo dei vestizione/svestizione degli infermieri va retribuito come prestazione di lavoro. E spiega il perché. Per i giudici della Cassazione (sezione lavoro, sentenza 17635/2019) si tratta di attività svolte nell’interesse dell’igiene pubblica che vanno retribuite essendo un obbligo imposto da esigenze superiori di sicurezza e igiene. LA SENTENZA.

Per un infermiere indossare e togliersi la divisa di lavoro (camice, mascherina, protezioni ecc.) fa parte dell’orario di lavoro e come tale va retribuito.
E’ questa una diatriba che ormai va avanti da tempo e che tutti i tribunali coinvolti hanno riconosciuto ai professionisti, fino a essere inserita come parte integrante dell’ultimo contratto.
Ma se questo non bastasse ora interviene l’ennesima sentenza della Cassazione (17635/2019) con cui la Corte riconosce – e spiega e chiarisce il perché – che il tempo che gli infermieri impiegano per indossare e dismettere la divisarientra nell’orario di lavoro va autonomamente retribuito, poiché si tratta di attività integrativa dell’obbligazione principale e funzionale al corretto espletamento dei doveri di diligenza preparatoria.
La Cassazione è intervenuta questa volta per mettere la parola fine al contenzioso sorto tra alcuni infermieri e una Asl abruzzese in relazione al riconoscimento del diritto alla retribuzione del tempo impiegato per indossare e dismettere la divisa.
Il fatto
La richiesta degli infermieri era stata accolta dai giudici del Tribunale secondo cui per i professionisti indossare e dismettere la divisa di lavoro (camice, mascherina protettiva e così via) rappresenta un’attività obbligatoria, accessoria e propedeutica alla prestazione di lavoro.
In questo senso, secondo il Tribunale, si tratta di attività dovuta “per ragioni di igiene”, da effettuarsi negli stessi ambienti dell’Azienda e non a casa, prima dell’entrata e dopo l’uscita dai relativi reparti, rispettivamente, prima e dopo i relativi turni di lavoro.
La sentenza
Sulla stessa lunghezza d’onda del tribunale, la Cassazione ha confermato il principio e respinto il ricorso della Asl, anche in continuità con altre precedenti pronunce (Cass. n. 3901/2019; Cass. n. 12935/2018; Cass. n. 27799/2017) in cui è stato ribadito che le attività di vestizione/svestizione sono comportamenti integrativi della obbligazione principale e funzionali al corretto espletamento dei doveri di diligenza preparatoria.
Si tratta di attività, secondo la Cassazione, che non sono svolte nell’interesse dell’Azienda, ma dell’igiene pubblica e come tali devono ritenersi autorizzate da parte dell’Azienda stessa.
Inoltre, per il lavoro all’interno delle strutture sanitarie, il tempo di vestizione e svestizione dà diritto alla retribuzione, essendo l’obbligo imposto dalle esigenze di sicurezza e igiene che riguardano sia la gestione del servizio pubblico sia la stessa incolumità del personale addetto.
“Il più recente orientamento – si legge nella sentenza – rappresenta uno sviluppo del precedente indirizzo (del tutto in linea con il principio) ed una integrazione della relativa ricostruzione, ponendo l’accento sulla funzione assegnata all’abbigliamento, nel senso che l’eterodirezione può derivare dall’esplicita disciplina d’impresa ma anche risultare implicitamente dalla natura degli indumenti – quando gli stessi siano diversi da quelli utilizzati o utilizzabili secondo un criterio di normalità sociale dell’abbigliamento – o dalla specifica funzione che devono assolvere e così dalle superiori esigenze di sicurezza ed igiene riguardanti sia la gestione del servizio pubblico sia la stessa incolumità del personale addetto”.
La sentenza, nel dare ragione agli infermieri, riconosce che “pur con definizioni non sempre coincidenti, essendosi fatto riferimento, in alcuni casi al concetto di ‘eterodirezione implicita’, in altri all’obbligo imposto dalle superiori esigenze di sicurezza ed igiene, discendente dall’interesse all’igiene pubblica, in altri ancora all’esistenza di ‘autorizzazione implicita’, l’orientamento della giurisprudenza di legittimità è, dunque, saldamente ancorato al riconoscimento dell’attività di vestizione/svestizione degli infermieri come rientrante nell’orario di lavoro e da retribuire autonomamente, qualora sia stata effettuata prima dell’inizio e dopo la fine del turno”.
Soluzione questa in linea anche con la giurisprudenza comunitaria in tema di orario di lavoro (direttiva n. 2003/88/CE).
Secondo la spiegazione che la Cassazione dà nella sentenza “ciò che rileva … è unicamente che le attività preparatorie di cui trattasi siano state svolte all’interno dell’orario di lavoro – e come tali retribuite – o piuttosto, come accertato dalla sentenza impugnata, in aggiunta e al di fuori dell’orario del turno, dovendo in tal caso essere autonomamente retribuite.
Quanto all’effettuazione delle indicate prestazioni al di fuori del normale orario di lavoro (secondo la sentenza impugnata ‘prima e dopo i relativi turni di lavoro’) la censura della ricorrente scivola, in modo inammissibile, sul piano dell’appezzamento del merito”.
“Con riguardo, poi, alle invocate norme, di legge e di contratto collettivo, relative alla disciplina del lavoro straordinario – chiarisce ancora la sentenza – si è già evidenziato che si tratta di attività che, in quanto svolte nell’interesse del servizio pubblico oltre che a tutela dell’incolumità del personale addetto, devono ritenersi implicitamente autorizzate dall’Azienda ed anzi da essa imposte, potendo in mancanza l’Azienda rifiutare di ricevere la prestazione; dette attività avrebbero dovuto, pertanto, essere comprese all’interno del debito orario”.
E la Corte di Cassazione sottolinea, respingendo il ricorso dell’Asl e dando ragione agli infermieri, che “l’obbligo di tale pagamento aggiuntivo (del tempo di vestizione/svestizione, appunto) non è collegato alla condanna alle spese, ma al fatto oggettivo – ed altrettanto oggettivamente insuscettibile di diversa valutazione – del rigetto integrale o della definizione in rito, negativa per l’impugnante, dell’impugnazione, muovendosi, nella sostanza, la previsione normativa nell’ottica di un parziale ristoro dei costi del vano funzionamento dell’apparato giudiziario o della vana erogazione delle, pur sempre limitate, risorse a sua disposizione”.
MESSA AL BANDO DELLA CONTENZIONE DA PARTE DEI FISIOTERAPISTI

Nel corso della Direzione Nazionale AIFI del 25-26 maggio us. che si è tenuta a Roma, è stata finalmente recepita la mozione di modifica del Codice Deontologico del Fisioterapista, approvata in occasione dell’ultimo congresso ordinario di AIFI nel 2017. La mozione, presentata da AIFI Friuli Venezia Giulia in collaborazione con il GIS-AIFI in Fisioterapia Geriatrica, modifica l’Art. 28 del Codice Deontologico del Fisioterapista in tema di “Contenzione”.
Il testo recepisce il pronunciamento del Comitato Nazionale per la Bioetica del 2015 sulla necessità “del superamento della contenzione nell’ambito della promozione di una cultura della cura rispettosa dei diritti e della dignità delle persone, in specie le più vulnerabili”, condannando “l’attuale applicazione estensiva della contenzione, in quanto pratica lesiva dei diritti fondamentali della persona”.
Le Evidenze scientifiche hanno documentato i danni dell’applicazione delle tecniche di contenzione, una pratica ritenuta “lesiva dei diritti dei cittadini” e mai riferibile al processo di cura, prevenzione o riabilitazione.
Le molteplici esperienze sul campo diffuse sul territorio nazionale stanno dimostrando di come il superamento della contenzione e la messa al bando delle cattive pratiche e la tutela della dignità della persona anziana siano possibili, e di come il ruolo del fisioterapista nella promozione della salute, difesa dei diritti della persona anziana e superamento della contenzione sia centrale e strategico.
La deontologia è la regola di autogoverno della Professione e in quanto tale è la base valoriale a partire dalla quale si predefiniscono i postulati e i presupposti dai quali originano le proposte che si rivolgono alla società, al governo nei suoi vari livelli, al mondo della scienza e al mondo del lavoro. Questo significa che la scelta di modificare il Codice Deontologico dei Fisioterapisti acquista un significato per l’intero sistema, a cominciare dalle altre professioni esercenti attività sanitaria.
Senza avere la pretesa di condizionare alcuno speriamo, però, di incoraggiare e animare una discussione che è tempo avvenga nel nostro Paese.
Un’ottima occasione potrebbe proprio essere quella offerta dall’avvio degli stati Generali della professione Medica…il prof. Ivan Cavicchi con le “100 tesi per discutere il medico del futuro” ha già posto delle basi consistenti per arrivare ad una presa di posizione forte e chiara su di una pratica –la contenzione – che, oltre a non aver alcuna finalità terapeutica, spesso è la punta di un iceberg che nasconde altre cattive pratiche.
Attraverso questa importante modifica del Codice Deontologico i Fisioterapisti si assumono anche la responsabilità di farsi promotori nei confronti delle altre professioni e della società civile di un modello di cura e assistenza sempre rispettoso dei diritti e della dignità dei cittadini.
Professioni sanitarie: “l’ordine è una vera tutela per i cittadini”

Da quasi un anno, ogni cittadino ha una garanzia in più: tutti i professionisti sanitari – non solo i medici, i farmacisti e i veterinari quindi – hanno l’obbligo di iscriversi all’ordine professionale di riferimento Dallo studio dentistico al negozio di ottica, dall’ambulatorio di logopedia alla sala diagnostica di risonanza magnetica: che si tratti di una visita di routine o di un percorso terapeutico complesso o di un esame strumentale di alta tecnologia diagnostica, le situazioni in cui molti di noi si avvalgono dell’operato dei professionisti della salute sono pressoché quotidiane. Pochi sanno però che da quasi un anno, ogni cittadino ha una garanzia in più: tutti i professionisti sanitari hanno l’obbligo di iscriversi all’ordine professionale di riferimento. Lo ha stabilito la Legge di riforma Lorenzin, dal nome dell’ex ministro della Salute, indicata anche più formalmente come Legge 11 gennaio 2018, n. 3. Tutti gli Ordini neoistituiti sono poi riuniti in un’unica Federazione nazionale degli Ordini dei tecnici sanitari di radiologia medica (TSRM) e delle professioni sanitarie tecniche, della riabilitazione e della prevenzione, che rappresentano ben 19 profili professionali. Ciò ha comportato una grande operazione di censimento su tutto il territorio nazionale che tutela, oltre ai cittadini in primis, anche la parte buona dei professionisti, quelli che operano legalmente in forza di un’adeguata preparazione. Ne abbiamo parlato con Alessandro Beux, presidente della Federazione nazionale.
“La prima cosa che vorrei sottolineare è la complessità del progetto che stiamo portando avanti: gli Ordini, a livello nazionale, sono complessivamente 61, tra provinciali e interprovinciali, e le professioni sanitarie che vi fanno riferimento sono 19, di cui due, e cioè i Tecnici sanitari di radiologia medica e gli Assistenti sanitari, avevano già un inquadramento ordinistico ed erano già attive da molti decenni, negli ex Collegi professionali dei Tecnici sanitari di radiologia medica e IPASVI – ha esordito Beux – 19 professioni sono state raccolte all’interno di un unico Ordine: non ne esiste un altro che abbia al suo interno un così elevato numero di professioni”.I numeri sono rilevanti se guardiamo il numero dei professionisti coinvolti: 33mila circa tra Tecnici di radiologia e Assistenti sanitari, e circa 200mila per le alte 17 professioni, per un totale che a fine censimento dovrebbe attestarsi intorno ai 230 mila iscritti.
“La stima dei 200 mila da censire è fatta sulla base di alcuni dati quali il numero di diplomati e laureati, dei dipendenti, dei pensionamenti e così via. I vantaggi di riunire in un unico Ordine gli operatori di 19 professioni della salute sono sostanzialmente tre – ha continuato Beux – Il primo è un censimento puntuale dei soggetti abilitati a operare sul territorio italiano, che farà sì che coloro che ne hanno titolo s’iscriveranno all’albo e potranno continuare a esercitare, mentre coloro che non hanno i titoli necessari, non potendo iscriversi all’albo, saranno costretti a interrompere l’esercizio abusivo di una professione sanitaria”.In sostanza, sarà più facile di prima contrastare chi esercita con un titolo di studio falso o non adatto.“Il secondo grande vantaggio è relativo alla inter-professionalità, cioè il collegamento e la collaborazione stretta tra professioni che si trovano a operare nello stesso luogo fisico, ma che, venendo formate e avendo contesti associativi e istituzionali differenti, finora rimanevano confinate ciascuna nel proprio ambito – ha aggiunto Beux – Grazie agli Ordini delle professioni sanitarie e quindi a un contesto istituzionale di grande valore, nel quale condividere spazi, processi e competenze, nel medio e nel lungo periodo le differenze che caratterizzano i singoli operatori non saranno più motivo di separazione tra le professioni, ma elemento di ricchezza di un’unica grande famiglia di professionisti sanitari; il terzo vantaggio è la condivisione delle risorse, che andrà a vantaggio dell’efficienza e, soprattutto, della qualità e della sicurezza delle prestazioni sanitarie”.
Tutto sembra procedere regolarmente anche se il tempo a disposizione è stato molto breve e il percorso è (stato) decisamente faticoso: la legge è stata pubblicata in G.U. l’11 gennaio 2018 ed è entrata in vigore il 15 febbraio 2018. Dal 1° luglio 2018, tutti gli aventi diritto hanno potuto iscriversi agli Ordini di riferimento in modo del tutto informatizzato, accedendo all’apposito portale della Federazione nazionale e con l’importante supporto dato dalle Associazioni maggiormente rappresentative (quelle dei professionisti sanitari che erano precedentemente privi dell’Albo professionale). Un altro importante vantaggio del cosiddetto maxi-ordine è relativo alla formazione continua, importante per il mantenimento e l’aggiornamento delle competenze dei professionisti. Tutti gli iscritti agli ordini sono tenuti in Italia a seguire un apposito programma di formazione Ecm (Educazione Continua in Medicina) con l’acquisizione di un certo numero di crediti nel triennio di riferimento.“Al di là dell’aspetto meramente burocratico e contabile, noi puntiamo a far sì che ogni iscritto segua un percorso formativo coerente e di qualità, in grado di implementare le competenze davvero utili al professionista all’interno del suo specifico contesto lavorativo – ha sottolineato Beux – Più che su meccanismi punitivi per chi non si adegua, il nostro sistema si baserà su meccanismi premianti, a esempio, sfruttando appieno le potenzialità del dossier formativo di gruppo o del singolo professionista”.
L’istituzione ed ampliamento degli Ordini delle professioni sanitarie potrà dunque fare da volano a un miglioramento qualitativo di tutto il sistema socio-sanitario, grazie a una maggiore tutela degli assistiti.“Vorrei sottolineare che la maggiore tutela dei cittadini passa per una maggiore verifica e tutela dei professionisti, ed è proprio questo lo scopo degli Ordini, che ringrazio per quel che da un anno stanno facendo affinché gli obiettivi di garanzia della qualità professionale che il legislatore ha indicato con la legge 3/2018 possano essere raggiunti il più rapidamente possibile – ha concluso Beux – D’ora in poi, chiunque potrà andare sul nostro sito http://www.tsrm.org/ e, attraverso l’albo unico nazionale, verificare se il professionista sanitario a cui si sta rivolgendo è iscritto ad uno dei 61 Ordini territoriali: è un’operazione di grande trasparenza”.
Cagliari, in manette finto fisioterapista: molestie spacciate per terapie innovative

Diceva alle sue pazienti che si trattava di “terapie innovative” e poi le molestava: questo quanto è emerso dalle indagini e dal racconto delle vittime di un falso fisioterapista che operava in un centro di Dolianova, in provincia di Cagliari, di cui risulta titolare. L’uomo di 63 anni è finito in manette dopo che i carabinieri di Dolianova hanno appurato la veridicità della segnalazione fatta loro da una paziente.
Molestie sessuali spacciate per terapie innovative
Sarebbero almeno 3 le donne vittime di molestie sessuali – tra queste c’è anche una minorenne – da parte del falso fisioterapista di origine olandese tratto in arresto dai carabinieri con l’accusa di esercizio abusivo della professione al fine di commettere reati di violenza sessuale. L’uomo, Gerald Ramananda Sengalrayan, ha 63 anni e risulta titolare di un centro fisioterapico di Dolianova, in provincia di Cagliari. Non era un medico, né un fisioterapista, secondo il capo di accusa, e, sopratutto, faceva massaggi alle pazienti che spacciava per “terapie innovative” e che invece si traducevano in veri e propri atti di violenza sessuale. A svelare gli abusi che il falso fisioterapista commetteva è stata la segnalazione di una delle vittime, che si è presentata in caserma raccontando di essere stata stuprata.
Le indagini che hanno condotto all’arresto del falso fisioterapista
I carabinieri di Dolianova sono stati aiutati nelle indagini che hanno inchiodato il falso fisioterapista dai militari del Nas di Cagliari. I carabinieri hanno piazzato all’interno del centro fisioterapico del 63enne telecamere nascoste e, conducendo anche altri accertamenti, hanno verificato la veridicità della segnalazione ricevuta da una delle vittime dell’uomo. Il pm del Tribunale di Cagliari, Maria Virginia Boi, affinché non ci fosse il pericolo di reiterazione del reato e per scongiurare il rischio che il falso fisioterapista lasciasse l’Italia ha disposto il suo fermo all’interno della Casa Circondariale di Cagliari Ettore Scalas.
Palermo, sequestrato un poliambulatorio abusivo: scoperti anche fisioterapisti senza titolo

In tre mesi due centri polidiagnostici di Palermo e Canicattì sono finiti nel mirino dei Nas. L’ultimo controllo è avvenuto ieri nel capoluogo siciliano in un poliambulatorio nella zona di via Marchese di Villabianca.
Dalle verifiche è emerso che la titolare ha aperto la struttura senza alcuna autorizzazione sanitaria. All’interno i militari del nucleo antisofisticazione di Palermo hanno trovato strumentazioni per la radio diagnostica, la fisiochinesi terapia, una palestra per fisioterapia e studi medici specialistici.
I carabinieri hanno segnalato all’autorità giudiziaria la titolare per l’attivazione del poliambulatorio senza alcuna autorizzazione sanitari e due collaboratori, un uomo e una donna, che effettuavano fisioterapia senza un titolo abilitativo.
Infatti una persona è laureata in Scienze motorie e l’altra è una semplice massaggiatrice. Il centro è stato sequestrato.
Mentre a Canicattì lo scorso 6 febbraio i militari del Nas hanno scoperto e chiuso un poliambulatorio convenzionato con il sistema sanitario regionale. Anche in quel caso all’interno sono state trovati strumentazioni per la radio diagnostica, la fisiochinesi terapia, una palestra per fisioterapia e studi medici specialistici. Gli ambulatori e la palestra sono risultati privi di qualsiasi autorizzazione sanitaria.
I Nas hanno segnalato al dipartimento dell’Asp il poliambulatorio che è stato chiuso. Mentre il titolare è stato segnalato alla procura della repubblica per omessa predisposizione del documento di valutazione dei rischi in materia di sicurezza nei luoghi di lavoro.
La visita dall’osteopata? Non è detraibile al 19% nel 730

Il quesito. Essendo l’osteopatia riconosciuta quale professione sanitaria da dicembre 2017, è possibile portare in detrazione al 19% tale spesa, se sulla fattura figura solamente il titolo di osteopata? O è necessario che la prestazione sia svolta da un osteopata con anche una laurea riguardante le professioni sanitarie già riconosciute in passato (come la fisioterapia)? M.C – Cuneo
La risposta. Nonostante la professione di osteopata sia stata individuata come professione sanitaria con l’approvazione del Ddl 1324/2017 (articolo 7, legge 3/2018), va fatto affidamento a quanto ribadito dall’agenzia delle Entrate con la circolare 7/E/2018. La quale, richiamando la precedente circolare 11/E/2014 (risposta 2.1), precisa che la detrazione (a titolo di spese sanitarie) ex articolo 15, comma 1, lettera c, del Tuir (Dpr 917/86), non spetta per le spese relative a prestazioni rese dagli osteopati, in quanto l’osteopata non è annoverabile fra le professioni sanitarie riconosciute. Le prestazioni di osteopatia, riconducibili alle competenze sanitarie previste per le professioni sanitarie riconosciute, sono detraibili se rese da iscritti a tali professioni sanitarie.
Sul ruolo del massaggiatore capo bagnino degli stabilimenti idroterapici

Gentile direttore,
nell’articolo “Le professioni non nascono nei tribunali”, a proposito della figura del Massaggiatore e del Capo Bagnino degli stabilimenti idroterapici, avevamo scritto che: “… i corsi per questa figura sono…., a nostro avviso, di dubbia legittimità”. Questo nonostante una sentenza del Tar di Milano, del 2011, avesse ritenuto legittimo il decreto lombardo, per l’istituzione dei corsi, perché non si creava una nuova figura, come era già successo con il Massaggiatore e Operatore della Salute, l’Operatore del Massaggio Sportivo e l’Operatore di Tecniche del Massaggio Orientale che, su ricorsi dell’Aifi, sono state cancellate negli anni 2008/2009, ma ci si limitava ad istituire corsi di formazione abilitanti all’esercizio di una arte ausiliaria già individuata dalla legge statale.
La materia è stata, poi, ulteriormente approfondita dal Consiglio di Stato che, nel 2013, ha ribaltato una precedente sentenza del Tar Abruzzo, la stessa, per inciso, usata da Regione Lombardia per autorizzare l’apertura dei corsi, e ha stabilito che: “la circostanza che il T.U.L.S. contempli ancora formalmente la figura del massaggiatore – capo bagnino degli stabilimenti idroterapici è irrilevante in assenza di una compiuta disciplina di settore armonicamente ricomposta sui due livelli di competenza previsti dalla Costituzione (statale e regionale)”.
Ora, l’Ordine dei Tsrm Pstrp di Milano – Como – Lecco – Lodi – Monza Brianza e Sondrio è intervenuto con un documento completo ed esaustivo che inquadra la vicenda e che è stato inviato alle autorità regionali per le doverose azioni a tutela di possibili fenomeni di abusivismo delle professioni sanitarie che rappresenta.
Tocca ora a Regione Lombardia, che deve tutelare la salute dei cittadini lombardi e non solo, farsi carico di adempiere puntualmente ai rilievi mossi nel documento a firma del dott. Diego Catania Presidente dell’Ordine.
Mauro Gugliucciello e Gianni Melotti
Fisioterapisti
Manipolazione vertebrale. Un aiuto per la lombalgia

La manipolazione vertebrale non è abitualmente raccomandata come trattamento iniziale per la lombalgia, ma una nuova revisione degli studi indica che questo approccio più funzionare altrettanto bene degli interventi che generalmente i medici prescrivono in prima battuta. Sulla base dei dati di 47 studi controllati randomizzati che hanno coinvolto un totale di 9.211 adulti in gran parte di mezza età, la manipolazione vertebrale ha alleviato la lombalgia nella stessa misura di esercizio fisico, farmaci antinfiammatori e analgesici. Inoltre, la manipolazione è risultata migliore per l’aumento della funzionalità a breve termine.
Per alleviare il dolore, la manipolazione vertebrale ha funzionato meglio rispetto agli interventi non raccomandati come il massaggio leggero. Circa metà degli studi hanno esaminato gli effetti collaterali della manipolazione vertebrale e hanno scoperto poche evidenze per concludere se sia più sicura o meno di altri approcci.
Un limite dell’analisi è che gli studi sulla manipolazione vertebrale sono stati condotti in contesti diversi, hanno testato tecniche diverse e hanno misurato l’efficacia di questo intervento in diversi modi, osservano gli autori dello studio.
“La manipolazione vertebrale può ridurre il dolore derivante da strappi muscolari, infiammazione e spasmi dei muscoli della schiena e/o influire sul modo in cui il corpo percepisce il dolore attraverso il cervello o il midollo spinale”, ha dichiarato Christine Goertz, a capo dello Spine Institute for Quality di Oskaloosa, Iowa, non coinvolta nello studio.
“I più comuni effetti collaterali derivanti dalla manipolazione vertebrale sono dolori muscolari o articolari da lievi a moderati e/o rigidità. Generalmente questi sintomi scompaiono in uno o due giorni”.
Fonte: BMJ 2019
Carabinieri NAS: controlli nel settore sanitario, 5 persone denunciate all’Autorità Giudiziaria

Il NAS di Catanzaro ha scoperto che all’interno di una struttura denunciata quale semplice centro per la fisioterapia era stato attivato un vero e proprio poliambulatorio specialistico. All’interno dello studio i militari hanno infatti constatato la presenza di una biologa nutrizionista, una logopedista ed un massaggiatore professionale.
Nel corso del medesimo controllo, i Carabinieri hanno inoltre individuato numerosi apparecchi elettromedicali (tecar, laser, crio, combinato ecc.) che venivano adoperati senza che fossero stati predisposti idonei strumenti di protezione fisici (divisioni murali e dpi) e di segnalazione (cartellonistica) per la tutela della salute dell’operatore e del paziente sottoposto a terapia strumentale.
Per le violazioni di cui sopra il NAS calabrese, oltre a deferire una persona all’autorità giudiziaria, ha anche avviato una proposta di chiusura dell’intera attività.
Sempre il NAS di Genova ha deferito alla competente A.G. un cittadino francese, per aver abusivamente esercitato la professione di medico. Infatti i militari, nel corso di un’attività ispettiva svolta presso un centro olistico ubicato nel capoluogo ligure, hanno scoperto la presenza di un naturopata ed osteopata, di nazionalità francese, che forniva consigli alimentari personalizzati, con individuazione dei bisogni nutrizionali soggettivi nonché alla valutazione diretta dell’addome tramite palpazione.
Scoperto falso fisioterapista, sorpreso nello studio medico

Individuato e denunciato un finto fisioterapista che aveva scelto la valle Telesina per fornire le sue prestazioni sanitarie. L’uomo, P.C., 51 anni, beneventano, che non aveva i titoli per esercitare questa professione è stato smascherato dai carabinieri di Telese Terme e da quelli della Compagnia di Cerreto Sannita, diretta dal capitano Francesco Ceccaroni. Si è giunti alla denuncia al termine di indagini che si sono protratte per più mesi e che ieri mattina sono giunte alla fase conclusiva. Il 51enne adesso dovrà rispondere di esercizio abusivo della professione di fisioterapista e falsità materiale e ideologica. Ai carabinieri di Telese Terme erano giunte delle segnalazioni attestanti l’attività di un fisioterapista «itinerante» perché non aveva un unico studio medico dove esercitava la professione. Rammentiamo essere la laurea in fisioterapia l’unico titolo abilitante la professione di fisioterapista.
Mmg in calo, dall’Inghilterra l’idea di sostituirli con i fisioterapisti. Ecco in quali casi

Sostituire medici di famiglia, il cui numero è in declino, con farmacisti per controllare l’aderenza terapeutica dei pazienti e con fisioterapisti per trattare i disturbi muscolo scheletrici. Ci pensa il servizio sanitario nazionale britannico. Un Report di King’s Fund, Nuffield Trust andHealth Foundation constata come i corsi di specialità in medicina generale si stiano spopolando e si passerà dall’attuale deficit di 2500 medici a 7 mila Mmg in meno nel 2023. Si pensa di sostituirli con 6 mila fisioterapisti e 3 mila farmacisti, da avvicinare allo studio del Mmg. Il “think tank” suggerisce poi di reclutare 5 mila infermieri. Di fisioterapisti, forse, pure in Italia forse vi sarebbe bisogno a giudicare dal rapporto Health Search della Società di medicina generale SIMG, secondo cui dei 4 italiani che, ogni 10 residenti, sono malati cronici, dopo gli ipertesi (17,6%) la fetta della torta più cospicua è data da un 16% di pazienti con artrosi o artrite, che si curano spesso con antinfiammatori da banco. Conferma Mauro Tavarnelli Presidente dell’Associazione Italiana Fisioterapisti: «I disturbi muscolo scheletrici sono una delle più importanti cause di disagio e/o assenza dal lavoro, e spesso costringono i pazienti a rivolgersi a più professionisti per la soluzione del problema ma, in molti casi, il coinvolgimento avviene in modo disordinato, non razionale, con moltiplicazioni di visite ed esami, spreco di risorse e perdita di tempo». Tavarnelli sottolinea che il “triage fisioterapico” potrebbe essere una soluzione al problema: all’azienda sanitaria di Firenze, dove è stato già sperimentato nel 2011, è una realtà, evidenziata dal Progetto Optimus. «Più di quanto possa fare la diagnostica strumentale, la valutazione multidimensionale fisioterapica, condotta secondo strategie validate dalla letteratura, faciliterebbe il medico di famiglia nell’orientare il paziente al percorso più appropriato. L’applicazione su vasta scala di tale modello innovativo di erogazione delle cure per i disturbi MS basato sulla ottimizzazione delle competenze multidisciplinari e sul coinvolgimento attivo di professioni sanitarie non mediche potrebbe rappresentare una risposta appropriata alla crescente domanda di salute in questo delicato settore della Sanità Pubblica». Ma non è finita. «Oltre al già citato “triage fisioterapico” il fisioterapista potrebbe facilitare il Mmg nel percorso di valutazione e prescrizione di ausili semplici per la mobilità, ove la normativa locale lo preveda, con risparmi di tempo per utenti e familiari. Nelle patologie croniche, specie muscoloscheletriche, neurologiche e respiratorie, il fisioterapista può svolgere un importante ruolo di “case manager” per seguire il paziente nel tempo con “appuntamenti funzionali” programmati interfacciandosi con il medico di medicina generale per orientare il percorso a seconda degli indicatori di rischio e delle alterazioni rilevate. Si configura quindi il “Fisioterapista di Comunità” già previsto in Toscana con la DGR 650 del 05/07/2016».
Tavarnelli sottolinea che «le competenze di Mmg e fisioterapista non sono sovrapponibili. Ma con i nuovi modelli il fisioterapista darebbe una risposta diretta al cittadino riducendo costi per lui e per il Ssn, e attese per visite specialistiche e indagini strumentali. Dopo 25 anni di vita della professione di Fisioterapista serve un ripensamento complessivo di durata e articolazione della formazione universitaria per mettere a disposizione dei cittadini e del Sistema Salute professioni con le migliori competenze per affrontare le nuove sfide della sostenibilità e della futura crisi della demografia medica».
Abusivo chi non risulta iscritto all’albo della professione sanitaria di fisioterapista

Il NAS di Livorno, a seguito di un’ispezione effettuata presso uno studio medico, ha deferito due persone all’Autorità Giudiziaria per avere esercitato abusivamente la professione di fisioterapista. Le due indagate, infatti, sono entrambe accusate di non aver provveduto ad effettuare l’iscrizione all’apposito albo, condizione obbligatoria per l’esercizio della relativa professione sanitaria.
Le professioni sanitarie riconosciute dal Ministero della salute

Lo Stato italiano riconosce attualmente 30 professioni sanitarie per l’esercizio delle quali è obbligatoria l’iscrizione ai rispettivi Ordini professionali.
Si tratta di circa 1.200.000 professionisti che operano in strutture pubbliche e private.
Esistono gli Ordini professionali per:
- Medici chirurghi e Odontoiatri
- Veterinari
- Farmacisti
- Psicologi
- Chimici e Fisici
- Biologi
- Professioni infermieristiche
- Ostetriche
- Tecnici sanitari di Radiologia medica e delle Professioni Sanitarie Tecniche, della Riabilitazione e della Prevenzione.
Gli Ordini promuovono l’autonomia delle professioni sanitarie, la qualità delle prestazioni, i principi etici dell’esercizio professionale indicati nei codici deontologici, per garantire la salute delle persone.
Nel sistema sanitario operano anche le Arti Ausiliarie delle Professioni sanitarie e gli Operatori di interesse sanitario.
In Italia possono esercitare l’attività sanitaria anche i cittadini italiani e stranieri che abbiano conseguito la qualifica professionale all’estero, previo riconoscimento da parte del Ministero della Salute.
I cittadini italiani possono esercitare l’attività sanitaria all’estero, previo riconoscimento della loro qualifica da parte dell’Autorità competente del Paese ove intendono lavorare.
Il Ministero della salute riconosce ai fini concorsuali e pensionistici l’attività sanitaria svolta all’estero in regime di dipendenza.
Tutti i soggetti che operano nel sistema sanitario devono continuare a formarsi durante tutta la loro vita lavorativa attraverso il sistema di formazione continua in medicina ECM.
Chiunque esercita l’attività sanitaria abusivamente è punito con la reclusione da sei mesi a tre anni e con la multa da 10.000 a 50.000 euro. E’ prevista anche la confisca di tutto quanto sia servito a commettere il reato.
Consulta:
- Elenco delle professioni sanitarie
- Elenco delle Arti ausiliarie delle professioni sanitarie e degli operatori di interesse sanitario
Carabinieri NAS: Quattro persone denunciate per esercizio abusivo di una professione

Il medesimo NAS emiliano ha controllato un poliambulatorio situato sulla costiera Romagnola. Al termine dell’ispezione i militari hanno segnalato due persone per avere eseguito dei massaggi terapeutici, di esclusiva competenza del fisioterapista, in assenza di specifico titolo di studio abilitante.
Carabinieri NAS: accertamenti nel settore sanitario – 7 persone deferite in stato di libertà all’Autorità Giudiziaria.

Il NAS di Cosenza, infine, al termine di una serie di complessi controlli incrociati, ha deferito quattro persone all’Autorità Giudiziaria per falso ideologico e uso d’atto falso.
Le indagini sono scaturite dall’ispezione igienico sanitaria di una casa di cura calabrese, nel corso della quale i militari del NAS hanno esaminato le lauree esibite dal personale effettuante l’attività di fisioterapista. I successivi accertamenti dei Carabinieri hanno dimostrato che i titoli di studio erano stati conseguiti mediante delle autocertificazioni false, finalizzate ad ottenere dei crediti formativi.
Il NAS di Ragusa ha scoperto un falso fisioterapista ed un medico compiacente. Tanto è scaturito da un’ispezione eseguita presso un centro fisioterapico della provincia ragusana dove i militari hanno accertato che un medico di base, titolare del centro, consentiva ad una 38enne del luogo di esercitare abusivamente la professione di fisioterapista sebbene sprovvista di qualsiasi titolo abilitativo. Dell’esito dell’attività veniva data immediata informazione all’Autorità sanitaria che disponeva la chiusura dell’ambulatorio attivato, tra l’altro, in assenza di autorizzazione.
Il massofisioterapista non è un fisioterapista laureato.

“il diploma di massofisioterapista, rilasciato ai sensi della l. 19 maggio 1971 n. 403 non consente ex se l’iscrizione alla facoltà di Fisioterapia né dà vita, nella fase di ammissione la corso universitario, ad alcuna forma di facilitazione, nemmeno se posseduto unitamente ad altro titolo di scuola secondaria di secondo grado di durata quinquennale. L’iscrizione alla facoltà di Fisioterapia potrà quindi avvenire secondo le regole ordinarie che postulano il possesso di un titolo idoneo all’accesso alla formazione universitaria ed il superamento della prova selettiva di cui all’art. 4 l. 2 agosto 1999 n. 264”.
La terapia manuale nelle disfunzioni del rachide.

L’obiettivo del corso è che il discente abbia al termine del percorso formativo una conoscenza globale delle principali disfunzioni vertebrali e del più moderno approccio attraverso tecniche di mobilizzazione, trazione, manipolazione e trattamento dei tessuti molli. In questo corso verrà fatta una panoramica della medicina manuale ed ortopedica per poi passare alle tecniche di terapia manuale più efficaci e riconosciute, prendendo in esame inizialmente il rachide cervicale per poi arrivare fino al tratto lombosacrale. Il corso non ha la pretesa di essere esauriente in ogni singola metodica ed ovviamente rimanda a corsi ufficiali; tuttavia è certamente possibile comprendere quali manovre siano effettivamente più efficaci di altre e quindi in grado di indirizzare il fisioterapista verso una migliore presa in carico del paziente con disfunzioni del rachide.
Scarica la brochure e la scheda di iscrizione
posti disponibili : 30
Crediti ECM 19,4
Chi è il Dottore in Fisioterapia? Ecco cosa può fare.

Il Fisioterapista è un professionista della Sanità in possesso del diploma di Laurea o titolo equipollente, che lavora, sia in collaborazione con il Medico e le altre professioni sanitarie, sia autonomamente, in rapporto con la persona assistita, valutando e trattando le disfunzioni presenti nelle aeree della motricità, delle funzioni corticali superiori e viscerali conseguenti ad eventi patologici, a varia eziologia, congenita o acquisita
AREA RIABILITATIVA
Elabora, anche in équipe multidisciplinare, la definizione del programma di riabilitazione volto all’individuazione ed al superamento del bisogno di salute del disabile.
AUTONOMIA PROFESSIONALE
Pratica autonomamente attività terapeutica per la rieducazione funzionale delle disabilità motorie, psicomotorie e cognitive utilizzando terapie fisiche, manuali, massoterapiche e occupazionali
STUDIO E RICERCA
Svolge attività di studio, didattica e consulenza professionale, nei servizi sanitari ed in quelli dove si richiedono le sue competenze professionali. Verifica le rispondenze della metodologia riabilitativa attuata agli obiettivi di recupero funzionale
ABILITAZIONE ALLA PROFESSIONE
Il diploma universitario di fisioterapista conseguito ai sensi dell’art. 6, comma 3, del decreto legislativo 30 dicembre 1992, n. 502 , e successive modificazioni, abilita all’esercizio della professione. Con decreto del Ministro della sanità di concerto con il Ministro dell’università e della ricerca scientifica e tecnologica sono individuati i diplomi e gli attestati, conseguiti in base al precedente ordinamento, che sono equipollenti al diploma universitario di cui all’art. 2 ai fini dell’esercizio della relativa attività professionale e dell’accesso ai pubblici uffici.
CORSO DI LAUREA IN FISIOTERAPIA
Per diventare Fisioterapista e quindi essere abilitato all’esercizio della professione è necessario frequentare e portare a conclusione il Corso di Laurea in Fisioterapia organizzato presso la Facoltà di Medicina e Chirurgia. Il Corso di Laurea in Fisioterapia per diventare fisioterapista, (abilitante alla professione sanitaria di Fisioterapista) ha lo scopo di formare professionisti sanitari che, ai sensi dell’art. 2 della Legge 10 agosto 2000, n. 251, svolgono con titolarità e autonomia professionale, nei confronti dei singoli individui e della collettività, attività dirette alla prevenzione, alla cura, alla riabilitazione e a procedure di valutazione funzionale, al fine di espletare le competenze proprie previste dal relativo profilo professionale (D.M. del Ministero della Sanità 14 settembre 1994, n. 741 e successive integrazioni e modificazioni).
PROSEGUIRE GLI STUDI
Il Fisioterapista, al termine del percorso di studi, abilitante alla professione, può iscriversi al Corso di Laurea Magistrale inserito nella Classe delle Scienze Riabilitative delle Professioni Sanità LM/SNT2, ma anche a Master di primo livello e a Corsi di Perfezionamento.
La Laurea Magistrale dà a sua volta l’accesso ai Master di secondo livello e ai Dottorati di ricerca, ormai diffusi da Nord a Sud. È bene ricordare che il Fisioterapista è tenuto, come tutte le professioni sanitarie, al costante aggiornamento delle proprie competenze professionali (ECM)
DECRETO MINISTERIALE
Decreto Ministero Sanità 14 settembre 1994, n. 741 (in GU 9 gennaio 1995, n. 6)
Regolamento concernente l’individuazione della figura e del relativo profilo professionale del fisioterapista.
Art. 1
E’ individuata la figura del fisioterapista con il seguente profilo: il fisioterapista è l’operatore sanitario, in possesso del diploma universitario abilitante, che svolge in via autonoma, o in collaborazione con altre figure sanitarie, gli interventi di prevenzione, cura e riabilitazione nelle aree della motricità, delle funzioni corticali superiori, e di quelle viscerali conseguenti a eventi patologici, a varia eziologia, congenita od acquisita.
In riferimento alla diagnosi ed alle prescrizioni del medico, nell’ambito delle proprie competenze, il fisioterapista:
1. elabora, anche in équipe multidisciplinare, la definizione del programma di riabilitazione volto all’individuazione ed al superamento del bisogno di salute del disabile;
2. pratica autonomamente attività terapeutica per la rieducazione funzionale delle disabilità motorie, psicomotorie e cognitive utilizzando terapie fisiche, manuali, massoterapiche e occupazionali;
3. propone l’adozione di protesi ed ausili, ne addestra all’uso e ne verifica l’efficacia;
4. verifica le rispondenze della metodologia riabilitativa attuata agli obiettivi di recupero funzionale;
5. svolge attività di studio, didattica e consulenza professionale, nei servizi sanitari ed in quelli dove si richiedono le sue competenze professionali;
Il fisioterapista, attraverso la formazione complementare, integra la formazione di base con indirizzi di specializzazione nel settore della psicomotricità e della terapia occupazionale:
1. la specializzazione in psicomotricità consente al fisioterapista di svolgere anche l’assistenza riabilitativa sia psichica che fisica di soggetti in età evolutiva con deficit neurosensoriale o psichico;
2. la specializzazione in terapia occupazionale consente al fisioterapista di operare anche nella traduzione funzionale della motricità residua, al fine dello sviluppo di compensi funzionali alla disabilità, con particolare riguardo all’addestramento per conseguire l’autonomia nella vita quotidiana, di relazione (studio-lavoro-tempo libero), anche ai fini dell’utilizzo di vari tipi di ausili in dotazione alla persona o all’ambiente.
Il percorso formativo viene definito con decreto del Ministero della sanità e si conclude con il rilascio di un attestato di formazione specialistica che costituisce titolo preferenziale per l’esercizio delle funzioni specifiche nelle diverse aree, dopo il superamento di apposite prove valutative.La natura preferenziale del titolo è strettamente legata alla sussistenza di obiettive necessità del servizio e recede in presenza di mutate condizioni di fatto. Il fisioterapista svolge la sua attività professionale in strutture sanitarie, pubbliche o private, in regime di dipendenza o libero-professionale.
Fai riabilitazione e non sei laureato in fisioterapia in una facoltà di medicina e chirurgia? Hai la terza media e hai “frequentato” una scuola regionale per non vedenti pur vedendoci benissimo? Puoi riabilitare un paziente grazie al Governo del cambiamento, chiedete la visione della laurea in fisioterapia o l’iscrizione all’albo per evitare brutte sorprese.

Ennesima “porcata” (vedi definizione Treccani), dopo l’”invenzione” degli osteopati diventati professione sanitaria “per grazia ricevuta” per merito di un inciucio del Governo precedente.
Nel maxi-emendamento alla Legge di Bilancio appena approvata dal Senato, è stato inserita, come ormai tutto il mondo sa, una modifica, costituita da ben 7 nuovi commi, all’art. 283, presentata dai senatori Elisa Pirro, Fabrizio Trentacoste e dalla deputata Marialucia Lorefice, tutti del Movimento 5 Stelle (e naturalmente col beneplacito della Lega), che sembra configurarsi come una vera e propria vergognosa SANATORIA degli abusivi delle professioni sanitarie e, per quanto riguarda il nostro settore, utile, in primis, per i massofisioterapisti post ’99.
E questo nonostante i numerosi richiami al rispetto delle normative vigenti, fatti pervenire all’esimia ministra della salute Grillo e all’altrettanto esimia deputata Lorefice, in occasione di vari incontri di quest’ultima con rappresentanti dello Spif-Ar, dell’AIFI, del Conaps e dell’ordine dei TSRM e PSTRP. Tutto tempo sprecato.
Alla faccia (è il caso di ricordarlo) della tanto sbandierata ONESTA’, che, a parole, è il motto urlato ai quattro venti da questo Movimento.
Ora si tratta di leggere attentamente e interpretare quanto sta scritto in questa “porcata”, che a prima vista fa gridare allo scandalo e giustamente promettere vendetta….alle prossime elezioni, nei confronti di questo Movimento che dimostra, anche in questa occasione, incompetenza, ignoranza, approssimazione e arroganza (….sempre con l’altrettanto colpevole beneplacito della Lega).
Se si prospettano forse tempi difficili per la nostra Categoria, non è detto che saranno rose e fiori per gli abusivi.
Università. Laurea in fisioterapia la più ambita tra quelle mediche e sanitarie: ben 13,1 domande per posto disponibile contro la media dell’1,5 della laurea infermieristica. Per medici e odontoiatri, 8,3 domande per posto disponibile

Per l’anno accademico 2018/2019 per il corso di laurea a ciclo unico in medicina e chirurgia e odontoiatria sono state registrate 90.806 domande (su un totale di 10.875 posti disponibili) con un aumento delle domande di accesso del 2,4% rispetto al precedente anno accademico, mentre le domande per i corsi di laurea delle 22 professioni sanitarie si fermano a 79.450 (su un totale di 24.681 posti disponibili) con una diminuzione delle richieste del 6,6% in un anno.
Mediamente abbiamo quindi 8,3 domande per posto disponibile per il corso di alurea in medicina e chirurgia e odontoiatria e 3,2 domande per posto disponibile pe rle 22 professioni sanitarie.
I dati li troviamo nell’ultimo rapporto rapporto annuale elaborato da Angelo Mastrillo, segretario della Conferenza nazionale dei Corsi di laurea delle professioni sanitarie, esperto del Miur e docente al corso di laurea in Tecniche di Neurofisiopatologia dell’Università di Bologna, che ha analizzato la situazione di tutti i corsi di laurea che afferiscono alle facoltà di medicina e chirurgia degli atenei italiani.
“Rispetto al lieve calo delle domande dello scorso anno dell’1,9% – afferma Mastrillo nel report – quest’anno si rileva un ulteriore vistoso calo del -6,6%, da 85.095 domande dello scorso anno alle attuali 79.450. Al contrario, si conferma la crescita delle domande per i Corsi di laurea magistrale a ciclo unico di medicina e chirurgia e di odontoiatria: da 88.680 a 90.806 con +2,4%, mentre era stato del +8,3% nel 2017 e +2,0% nel 2016”.
“Per le professioni sanitarie – aggiunge Mastrillo – si rileva una lieve riduzione dei fabbisogni formativi da parte di quasi tutte le Regioni con -622 posti (-2,6%) tra i 24.233 dello scorso anno e gli attuali 23.611. Mentre le categorie hanno proposto un fabbisogno più alto, con 27.807 posti, che però sono comunque 1.475 in meno rispetto allo scorso anno (–5,0%).
È invece quasi invariato il potenziale formativo offerto dagli Atenei al ministero dell’Università con 26.617 posti rispetto ai 26.811 del 2017 (-0,7%)”.
Le lauree più “attrattive”
Analizzando il rapporto domanda/posto disponibile è il corso di laurea in fisioterapia quello che vede il maggior numero di richieste di accesso, ben 26.516, con 13,1 domande per posto disponibile (in tutto sono infatti solo 2.029 i posti messi a disposizione per questo corso di laurea), seguito con 8,9 domande per un posto del corso di laurea in logopedia e con 8,4 per i dietisti e poi 8,3 domande per la laurea a ciclo unico in medicna e odontoiatria.
Fanalini di coda delle richieste dei giovani per le lauree sanitarie sono le professioni di assistente sanitario (0,7 domande per un posto), tecnico audiometrista (1 domanda per un posto) e tecnico della prevenzione del lavoro (1,2).
Ma anche lauree più gettonate, come quella infermieristica con 21.813 domande su 14.723 posti disponibili, vede un livello di attrattività realtivamente basso con una media di 1,5 domande per posto disponibile che sale però a 3,8 domande per posto per l’infermiere pediatrico (che ha però solo 159 posti disponibili).
L’offerta formativa
L’offerta formativa per le 22 professioni sanitarie è aumentata da 24.061 a 24.681 posti, con un incremento di 620 posti (+2,6%).
Un analogo aumento dell’offerta formativa riguarda medicina e chirurgia, ma in proporzioni maggiori, da 9.100 a 9.779 posti (+7,5%). Ed è ancora maggiore l’aumento per odontoiatria, da 908 a 1.096, con +21%. In entrambi i casi è stato assegnato tutto il potenziale formativo delle Università.
Per le professioni sanitarie, ogni Ateneo ha attivato in media 11 corsi di laurea.
L’unica Università ad attivare tutti i 22 corsi è Milano statale, seguono Roma Sapienza con 21 corsi, Roma Tor Vergata 19, Torino 17, Genova, Padova, Napoli Federico II e Bari 16, Pavia, Bologna e Roma Cattolica con 14.
Chiudono la classifica con 7 corsi Milano Bicocca, Trieste, Perugia, Catanzaro e Cagliari, con 5 Novara, Udine e Foggia, con 4 Salerno e Sassari, con 3 Milano S. Raffaele e Roma Campus, con 2 corsi Milano Humanitas e Campobasso.
Il rapporto lauree magistrali-lauree triennali
Cambia rispetto agli ultimi 7 anni, dal 2011, il rapporto percentuale nella ripartizione dei posti tra lauree triennali e magistrali aciclo unico con il 69% alle professioni Sanitarie, il 28% a medicina e chirurgia e il 3% a odontoiatria.
E si interrompe la progressiva riduzione dei posti per le professioni sanitarie, scesi da 27.338 dell’anno 2013 a 24.069 dello scorso anno e ora risaliti agli attuali 24.691 (+2,6%). Idem per medicina e chirurgia dal massimo di 10.345 posti del 2011 ai 9.100 dello scorso anno, ora risaliti a 9.779 (+7,5%).
La situazione nelle Regioni
L’aumento dei posti riguarda 16 delle 20 Regioni con 722 posti in più tra 16 Regioni: Sicilia con +154; Lombardia con +120; Campania con +119; Piemonte con +90; Emilia Romagna +110; Veneto +84 seguite dalle altre Regioni con valori inferiori.
Al contrario i posti diminuiscono per le altre 4 Regioni: -233 Lazio, -100 Calabria. -56 Abruzzo, -14 Sardegna.
La situazione per professione
Per i corsi di laurea in infermieristica i posti programmati passano da 14.450 a 14.723, con 273 posti in più, pari al +1.9 per cento.
L’Ordine degli infermieri però ne aveva chiesti 16.086, le Regioni 14.120 e le Università hanno espresso un’offerta formativa di 14.723. Così sono stati recuperati i tagli lineari dello scorso anno del -1,7%, pari a -237 posti sul potenziale di 14.693.
Analizzando in dettaglio le 22 professioni sanitarie rispetto ai dati 2016, si confermano per l’alto tasso occupazionale ai primi 5 posti igienista dentale con l’89%, logopedista e terapista della neuro e psicomotricità dell’età evolutiva con l’88%, fisioterapista 84% e podologo con l’83 per cento.
Di fatto, sottolinea Mastrillo nel suo report. sono tutti profili che operano prevalentemente come liberi professionisti, oltre che in parte anche come dipendenti pubblici. Si tratta di professioni non toccate quindi dal blocco delle assunzioni degli ultimi anni nel pubblico impiego.
Al contrario, agli ultimi 5 posti, fra il 47% e il 33%, si trovano alcune professioni tecniche con rapporto di lavoro dipendente, specie pubblico, come i tecnici di radiologia e i tecnici della prevenzione con il 47%, seguiti dai tecnici di laboratorio al 37%, di audiometria con il 35% e a chiudere i tecnici di fisiopatologia cardiocircolatoria con il 33%, che si confermano stabilmente ultimi negli ultimi quattro anni.
“Preoccupa in particolare – sottolinea Mastrillo – la situazione dei tecnici di laboratorio per l’alta numerosità di circa 28 mila abilitati, che dal 2007 hanno perso rispettivamente 31 punti percentuali. Al contrario, si apprezza il ritorno occupazionale per Infermiere, con il 74%, anche se ancora distante rispetto alla situazione rosea di 10 anni fa, quando si attestava al 94% di occupazione a 6 mesi dalla laurea”.
Per l’alta numerosità degli abilitati, circa 425mila, è proprio l’infermiere a incidere statisticamente sul totale delle 22 professioni.
Nella stessa area c’è la professione di ostetrica, che ha un analogo trend positivo e sale di 9 punti percentuali, dal 44% al 53%. La perdita sul 60% di 10 anni fa è di soli 7 punti percentuali.
Rilevanti anche le fluttuazioni per altre professioni, come ad esempio tecnico di neurofisiopatologia, in salita dal 58% al 65%, la cui bassa numerosità degli abilitati, circa 1.600, avrebbe minore rilevanza statistica. Comunque la perdita in questo caso è di appena 3 punti percentuali sul 68% del 2007 e una media totale del 65 per cento.
Cancellate alcune anomalie
“Quest’anno – commenta Mastrillo – l’obiettivo prioritario è stato quello di correggere alcune anomalie introdotte lo scorso anno dal MIUR, che nella ripartizione dei posti per ogni Università aveva deciso di procedere in totale ed esclusiva autonomia, considerando soprattutto il potenziale formativo degli Atenei. Su questo potenziale il MIUR ha applicato un taglio lineare percentuale uguale per tutti gli Atenei, tenendo così in scarsa considerazione le indicazioni espresse sia dalle Regioni che dalle Categorie”.
“Come conseguenza negativa – spiega – il MIUR decise di assegnare in 30 corsi su alcune Università anche un numero di posti inferiori al minimo storico di 10, da 5 a 9 posti; come esempio eclatante per i tecnici di radiologia l’Università di Genova subì un taglio da 10 a 6 e Bari da 10 a 5, con il paradosso di Foggia da 30 a 15”.
“Per correggere la situazione – aggiunge Mastrillo – è intervenuta con apposita mozione la Conferenza dei Corsi di Laurea delle Professioni Sanitarie il 15 maggio 2018, che ha portato il MIUR verso la decisione di applicare la numerosità minima di 10 posti. L’accordo della Conferenza Stato-Regioni del 21 giugno 2018 aveva stabilito un fabbisogno complessivo di 23.611 posti, contro un potenziale formativo delle Università per 26.772 posti, con una differenza di +3.161 posti, pari al +13 per cento.
Alla fine i posti assegnati con decreto MIUR del 12 luglio 2018 sono stati 24.681. La differenza di 1.070 posti in più (+4,5%) fra il MIUR e l’insieme di ministero della Salute, Regioni e categorie è scaturita da varie consultazioni che erano state avviate nel confronto del 25 giugno, quando il “Tavolo tecnico” condivise 3 criteri:
– totale copertura del fabbisogno definito dalle singole Regioni nel limite rappresentato dal fabbisogno complessivo
nazionale per ogni singola Professione.
– possibilità di derogare al predetto limite nazionale al solo fine di assicurare una numerosità minima al corso di
laurea pari a 10 unità.
– nel caso in cui il potenziale formativo sia inferiore al fabbisogno regionale, i posti necessari a coprire tale fabbisogno
saranno ripartiti proporzionalmente su Atenei di altre Regioni, che presentino adeguata capacità formativa e nei limiti del fabbisogno complessivo nazionale per la specifica professione, di cui all’Accordo Stato-Regioni”.
I nuovi meccanismi
Dall’applicazione di questi criteri sono derivate 3 diverse assegnazioni dei posti, secondo Mastrillo, da mettere a bando da parte delle Università:
– conferma di tutti i posti del Potenziale offerto dalle Università quando inferiori o pari alla media delle proposte delle Regioni e delle Categorie, come nei 9 casi di: assistente sanitario, educatore professionale, infermiere, infermiere pediatrico, terapista occupazionale, tecnico audiometrista, tecnico audioprotesista, tecnico ortopedico e podologo;
– aumento di posti bilanciando l’offerta delle Università sul valore medio delle richieste fra Regioni e categorie, come nei 5 casi di: dietista, igienista dentale, logopedista, tecnico della riabilitazione psichiatrica e ostetrica;
– riduzione dei posti offerti dalle Università qualora superiori alla media della richiesta delle Regioni e delle categorie, come nei 4 casi di fisioterapista, tecnico di radiologia, tecnico di laboratorio, tecnico di neurofisiopatologia.
Dolore muscolo-scheletrico, terapia fisica precoce potrebbe aiutare a diminuire l’uso cronico di oppiacei

Secondo uno studio retrospettivo pubblicato su JAMA Network Open, l’impiego di un programma di terapia fisica precoce negli adulti con dolore muscolo-scheletrico alla spalla, al collo, al ginocchio e alla regione lombare della schiena è associato a una minore probabilità di uso successivo di oppiacei. «I metodi non farmacologici per ridurre il rischio di creare nuovi utilizzatori cronici di farmaci tra i pazienti con dolore muscolo-scheletrico sono importanti, considerato il peso dell’epidemia da uso di oppiacei negli Stati Uniti. Per questo abbiamo voluto valutare l’associazione tra terapia fisica precoce, intesa come almeno una sessione ricevuta entro 90 giorni dalla data della diagnosi, e l’uso successivo di farmaci oppiacei in pazienti con nuova diagnosi di dolore muscolo-scheletrico» spiega Eric Sun, della Stanford University School of Medicine, primo nome dello studio condotto su circa 89.000 adulti. Tra i pazienti inclusi nello studio, 51.351 (57,7%) erano maschi e 37.634 (42,3%) erano femmine, con un’età compresa tra 18 e 64 anni, e 26.096 (29,3%) avevano ricevuto un intervento di terapia fisica precoce. Dopo aggiustamento per fattori confondenti, la terapia fisica precoce è risultata associata a una riduzione statisticamente significativa dell’incidenza dell’uso di oppiacei tra 91 e 365 giorni dopo la data della diagnosi per i pazienti con dolore alla spalla (odds ratio [OR], 0,85), dolore al ginocchio (OR, 0,84) e lombalgia (OR, 0,93). Per i pazienti che hanno utilizzato oppiacei in seguito, la terapia fisica precoce è stata comunque associata a una riduzione statisticamente significativa di circa il 10% della quantità di farmaco assunta per il dolore alla spalla e al ginocchio e per la lombalgia, ma non per il dolore al collo. Gli autori concludono che la terapia fisica precoce sembra essere associata a un minore uso successivo di farmaci oppiacei, ma sottolineano che, trattandosi di uno studio osservazionale, altri fattori non presi in considerazione potrebbero spiegare i risultati, e che quindi saranno necessari ulteriori approfondimenti.
Respinte anche dal CdS le domande di equivalenza per i mft biennali ritardatari.

Si pubblicano quattro sentenze fotocopia del CdS che negano la equivalenza a Mft biennali i cui corsi sono iniziati dopo il 31 dicembre 1995. Per il Cds nessun corso poteva essere legittimamante organizzato a partire dal 1 gennaio 1996.
Stralcio: “Del tutto legittimamente il citato DPCM, nello stabilire i criteri e le modalità per il riconoscimento dell’equivalenza ai diplomi universitari dei titoli conseguiti prima dell’entrata in vigore del decreto legislativo n.502 del 1992, non solo ha stabilito che detti titoli dovevano essere conseguiti entro la data di entrata in vigore della legge n. 42 del 1999 (17 marzo 1999), ma ha altresì ribadito ulteriormente che i relativi corsi di formazione dovevano essere iniziati prima del 31 dicembre 1995, con ciò confermando il preciso dettato del citato articolo 6, comma 3, del decreto legislativo n. 503 del 1992 (art. 5, commi 1 e 2).
Non è possibile, pertanto, interpretare la previsione legislativa nel senso offerto dall’appellante, per la semplice, ma dirimente circostanza, che alcun corso di formazione poteva essere legittimamente organizzato a decorrere dal 1° gennaio 1996”.
Niente esenzione Iva per i servizi resi dagli operatori socio sanitari

Le prestazioni rese dagli operatori socio sanitari sono soggette a Iva, con applicazione dell’aliquota ordinaria. Tali soggetti, infatti, non sono abilitati all’esercizio delle professioni sanitarie, quelle specificamente esentate dalla norma (articolo 10, primo comma, n. 18), del Dpr 633/1972), cioè di diagnosi, cura e riabilitazione della persona.
Questa, in sintesi, è la risposta dell’Agenzia delle entrate (la n. 90/2018) a un quesito avanzato, tramite interpello, da una società che presta servizi di assistenza sanitaria a domicilio per il trattamento delle malattie croniche respiratorie o degenerative, avvalendosi, oltre che di personale medico, infermieristico e riabilitativo e di psicologi, anche di operatori socio sanitari che, per la precisione, forniscono prestazioni di: assistenza al paziente per l’igiene completa e la cura della persona; monitoraggio della cute e prevenzione delle lesioni; mobilizzazione e posizionamento assistito; mantenimento delle funzionalità di eliminazione; mantenimento e monitoraggio dello stato nutrizionale; mantenimento della funzionalità respiratoria; mantenimento del ciclo sonno-veglia; supporto alle prestazioni infermieristiche.
La società, in particolare, avanza l’ipotesi secondo cui tali figure professionali sarebbero state espressamente incluse, per la prima volta, nel novero delle professioni sanitarie dalla legge delega “Lorenzin” (articolo 5, comma 1, legge 3/2018) e, per questo motivo, le loro prestazioni ora godrebbero dell’esenzione Iva, sia dal punto di vista soggettivo che da quello oggettivo, poiché, in molti casi, le stesse prestazioni possono essere rese a fronte di una specifica prescrizione medica.
L’interpellante ritiene che vi sia incertezza circa il corretto trattamento Iva dei servizi in argomento, in quanto il decreto Iva non individua dettagliatamente tutte le prestazioni qualificabili come sanitarie.
Per l’Agenzia non è così. Con il sostegno delle precisazioni contenute in vari documenti di prassi (cfr, tra le altre, risoluzione n. 87/2010) e della giurisprudenza della Corte di giustizia Ue (sentenza C-141/00 del 2002), e sulla scorta del parere reso dal ministero della Salute lo scorso 22 novembre, secondo il quale “l’Operatore Socio sanitario continua ad essere identificato come un operatore d’interesse sanitario di cui all’articolo 1, comma 2, della legge n. 43/2006, che si caratterizza per essere sprovvisto delle caratteristiche della professione sanitaria in senso proprio, per la mancanza di autonomia professionale, con funzioni accessorie e strumentali e per una formazione di livello inferiore; per tali operatori non è prevista l’iscrizione ad uno specifico Albo professionale (…), afferma che l’applicazione dell’esenzione Iva alle prestazioni sanitarie deve essere valutata in relazione alla natura delle prestazioni fornite, riconducibili nell’ambito della diagnosi, cura e riabilitazione, e in relazione ai prestatori, i quali, dopo un percorso universitario, devono essere abilitati all’esercizio della professione sanitaria.
Patologie cardiache. L’importanza della riabilitazione sessuale

(Reuters Health) – All’interno dello studio CopenHeart, Pernille Palm e colleghi, del Copenaghen University Hospital Rigshospitalet, hanno randomizzato 154 uomini con patologie cardiache per continuare con le normali visite ambulatoriali di follow-up o anche per prendere parte a un programma di riabilitazione sessuale di 12 settimane che comprendeva esercizio fisico e psicoeducazione sulla salute e sulla disfunzione sessuale.
Gli uomini avevano o cardiopatia ischemica o un defibrillatore cardioverter impiantabile. La metà aveva più di 62 anni. Quelli assegnati al programma di riabilitazione seguivano un regime cardio e di allenamento della forza, così come esercizi di stretching e del pavimento pelvico, oltre a un programma di counseling su misura, mirato ai problemi e le preoccupazioni specifiche di ciascuno.
Gli uomini hanno risposto attraverso questionari rispetto al loro funzionamento sessuale e al loro livello di benessere all’inizio dello studio, e il team di ricerca ha misurato la capacità di esercizio di nuovo dopo quattro e sei mesi. Le misurazioni della funzione erettile includevano domande sulla qualità dell’erezione, sulla funzione orgasmica, sul desiderio sessuale e sulla soddisfazione del rapporto sessuale.
Un’altra serie di domande ha misurato la qualità di vita correlata alla malattia. Il gruppo di ricerca ha scoperto che la riabilitazione sessuale, rispetto alle cure abituali, ha migliorato la funzione sessuale a quattro mesi e sei mesi. Il programma di riabilitazione ha anche migliorato la capacità di esercizio e la forza del pavimento pelvico. Tuttavia, non vi è stata alcuna differenza tra i gruppi nella componente psicosociale delle valutazioni o nella salute fisica o psichica auto-riferita.
“I problemi sessuali hanno un profondo impatto negativo su diversi aspetti come la qualità della vita, il benessere generale, i problemi relazionali e gli outcome psicologici come depressione e ansia – osserva Pernille Palm -. Per alcuni problemi cardiovascolari come la cardiopatia ischemica, la disfunzione erettile è un problema nell’80% degli uomini, continua l’esperto “I pazienti esitano a chiedere aiuto perché è ancora un tabù. Vogliono che gli operatori sanitari affrontino l’argomento, ma i professionisti della salute in generale non ritengono di avere la competenza o l’intervento corretto da offrire”.
Fonte: Heart 2018
L’elastotaping cura i disturbi muscolari e ortopedici?

Stiamo parlando dei nastri (tapes in lingua inglese) adesivi ed elastici, di colori diversi, applicati su spalle, paravertebrali, polpacci, cosce, ginocchio, polso e tendine di Achille, che abbiamo visto in televisione sul fisico statuario di Mario Balotelli dopo lo splendido goal alla Germania agli Europei del 2012 e di altri grandi nomi nel mondo dello sport [1]. In pratica il kinesio taping è un sistema di bendaggio per la cura dei disturbi osteoarticolari e per alleviare dolori muscolari e edemi sottocutanei. È stato lanciato negli anni Settanta dal chiropratico e agopuntore giapponese Kenzo Kase e successivamente commercializzato in Occidente, negli Stati Uniti prima e poi anche in Italia, dove le vendite hanno ormai raggiunto livelli molto elevati.
A cosa serve?
Nel sito ufficiale di Kinesio taping (kinesiotaping.com) viene spiegato che l’elastotaping avrebbe effetti fisiologici positivi sui muscoli, sulle articolazioni, sui legamenti, sui tendini, sul sistema linfatico e circolatorio. Una corretta applicazione dei bendaggi permetterebbe di risolvere diverse problematiche: da contratture paravertebrali-lombari, tendiniti e artrosi cervicali, alla sindrome del tunnel carpale e al classico mal schiena. Il suo utilizzo viene consigliato sia a scopo preventivo sia nelle fasi riabilitative e croniche di un infortunio.
Come funziona?
Diversamente dai cerotti antinfiammatori i nastri adesivi non rilasciano alcun farmaco. Il loro meccanismo d’azione è esclusivamente di tipo biomeccanico, la cui funzione sarebbe quella di ripristinare la normale tensione muscolare e la fisiologica circolazione linfatica e vascolare per stimolare i processi di autoguarigione. L’elasticità del nastro solleva leggermente la cute dal derma sottostante, formando delle “pieghe” che migliorerebbero la circolazione e l’assorbimento dei liquidi. Inoltre il contatto del nastro con la pelle invia al cervello informazioni propriocettive e stimolazioni sensoriali che provocherebbero di riflesso una reazione muscolare. L’effetto meccanico della tensione sarebbe inoltre potenziato dal colore del nastro secondo i principi della cromoterapia: il blu diminuirebbe l’edema e l’infiammazione; il rosso ridurrebbe le contratture muscolari e il mal di schiena; il beige supporterebbe “psicologicamente” la funzione articolare e migliorerebbe il mal di schiena; il nero, infine, esalterebbe le potenzialità muscolari, una sorta di doping non-farmacologico legale.
Chi usa l’elastotaping?
Gli sportivi professionisti e anche quelli amatoriali, e in generale anche al di fuori dell’ambiente sportivo persone con disturbi di origine osteoarticolare o muscolari. Negli ultimi anni, in parte grazie alla pubblicità involontaria degli sportivi famosi, si è assistito infatti a un boom del loro utilizzo, sia per richiesta spontanea di sportivi amatoriali – convinti che funzionino visto che li usano i grandi sportivi – sia su consiglio di ortopedici e fisioterapisti. Ormai il taping kinesiologico viene usato da fisioterapisti, terapisti occupazionali, preparatori atletici, chiropratici, medici e osteopati per molte disfunzioni.
Come si applicano questi nastri terapeutici?
Dove applicarli, come e con quale pressione viene deciso dal fisioterapista o dell’ortopedico, dopo una valutazione clinica del paziente, in base all’effetto terapeutico che si pretenderebbe di ottenere e conoscendo bene le strutture sottostanti. Le strisce possono essere tagliate e applicate a forma di “I”,”Y”, “X” o a ventaglio, a seconda della parte del corpo che deve essere bendata e dall’azione che deve esercitare: un taglio a “I” avrebbe un’azione più stabilizzante, mentre quello a “Y” più drenante. La definizione del protocollo da seguire richiede una valutazione clinica del paziente.
Dottore, ma funzionano davvero?
Ad oggi esistono pochi studi scientifici a garanzia della reale efficacia del kinesio taping e della cromoterapia abbinata all’elastotaping. Per esempio, una revisione sistematica del 2014 ha analizzato i dati di 495 pazienti, estrapolati da una dozzina di studi clinici randomizzati che hanno confrontato l’efficacia del kinesio taping per la cura di problemi muscoloscheletrici con quella di un bendaggio applicato in modo fasullo per verificare l’effetto placebo della possibile azione terapeutica. Complessivamente non si è osservata una superiorità terapeutica del kinesio taping [2]. Un’altra revisione sistematica sottolinea che non ci sono abbastanza prove scientifiche né a favore né contro il kinesio taping, ma che i pazienti potrebbero percepire un beneficio [3]. Un altro studio conclude che il taping clinico abbinato a interventi fisioterapici (per esempio esercizi, elettroterapia e terapia manuale) potrebbe essere un’opzione terapeutica per il trattamento della sindrome da conflitto alla spalla (o impingement sub-acromiale), soprattutto nei primi stadi; tuttavia per dimostrare che sia effettivamente più efficace della sola fisioterapia servono ulteriori studi più robusti [4].
Ma se i grandi sportivi li usano non dovrebbero servire a qualcosa?
Non è esattamente così, lo abbiamo già visto con la coppettazione. Alla luce delle evidenze ad oggi raccolte possiamo affermare che sono necessari altri studi per poter confermare l’utilità di questa metodica. “Il ripristino della circolazione linfatica e vascolare, il migliorato assetto articolare, la riduzione dell’edema e del dolore, la migliore efficienza muscolare sono solo dichiarazioni o ipotesi di chi afferma di sentirsi meglio, di chi applica i nastri adesivi o di chi li vende”, osserva Giorgio Dobrilla, primario gastroenterologo emerito dell’ospedale di Bolzano, giornalista e divulgatore scientifico. “Purtroppo, la fama di atleti che usano i nastri o qualche storia aneddotica di efficacia convincono molto di più dell’evidenza. Naturalmente, nessun preconcetto negazionista e, se delle prove oggi inesistenti arrivassero, chi scrive sarebbe senza remore un fan e un accanito fruitore di elastotapes.” [5].

Ogni professione ha i propri requisiti per poter essere esercitata: il titolo di massofisioterapista non giustifica, né consente, l’esercizio della professione di fisioterapista. Un centro atletico di Trapani veniva sottoposto a sequestro preventivo, comprensivo non soltanto dei locali della struttura (con una sala di kinesi terapia, una sala di kinesi posturale ed una sala medica) ma anche dell’attrezzatura fisioterapica installata (tra cui lettini, lampade a infrarossi ed ultrasuoni), in quanto veniva ritenuto sussistente dal giudice per le indagini preliminari del tribunale di Marsala il fumus del reato di esercizio abusivo della professione di fisioterapista. Il tribunale di Trapani, in appello cautelare, ha condiviso le risultanze del riesame circa il fumus dei gravi indizi di di colpevolezza, confermando l’ordinanza del g.i.p.
La proprietaria del centro, una massofisioterapista, ha dunque presentato ricorso in cassazione contro l’ordinanza che rigettava l’appello cautelare, motivando che tale ordinanza sarebbe stata nulla per violazione di legge circa l’applicazione dell’art. 348 del codice penale relativo all’esecizio abusivo di una professione. Secondo la ricostruzione della ricorrente, l’attività professionale sarebbe stata svolta all’interno delle proprie competenze di riabilitazione, ricomprese dal titolo triennale di cui era in possesso, e dal quale sarebbero state escluse unicamente le prestazioni di tipo neuromotorio e neuropsichiatrico.
Il massofisioterapista non è un fisioterapista: la condanna della cassazione
La corte di cassazione, sezione VI penale, con la sentenza n. 16399 del 2018, non ha ritenuto fondato il ricorso, rigettandolo e condannando la ricorrente al pagamento delle spese processuali. Secondo quanto stabilito dai giudici di legittimità, infatti, la ricostruzione del tribunale di Trapani va considerata condivisibile. La titolare del centro sottoposto a sequestro svolgeva nei locali attività sanitaria di tipo fisioterapeutico, operando su quelle che per il tribunale di Trapani erano “prescrizioni mediche che, generiche, in quanto non specificative del numero delle sedute di apparecchi medicali dalla prima utilizzati, sono state ritenute attributive all’indagata di valutazioni, proprie dell’atto medico, su durata ed articolazione della terapia riabilitativa”. I gravi indizi di colpevolezza dell’esercizio abusivo della professione di fisioterapista sono dunque stati ritenuti sussistenti in capo alla massofisioterapista, alla luce del mancato riconoscimento dell’equipollenza fra il titolo professionale di fisioterapista e il titolo professionale di massofisioterapista. I due percorsi professionali, infatti, sono caratterizzati da diversi percorsi di formazione, e soltanto il titolo di fisioterapista viene riconosciuto a seguito di una formazione abilitativa universitaria. L’indagata, al contrario, risultava in possesso del differente titolo di massofisioterapista, che è invece conseguente ad un diploma triennale ottenibile con la frequenza di un istituto professionale.
Nessuna iscrizione all’albo delle professioni sanitarie se non in possesso di un titolo abilitante.

La giurisprudenza della Corte regolatrice della giurisdizione ha poi affermato a più riprese che: a) “Spetta alla giurisdizione della Commissione centrale per gli esercenti le professioni sanitarie … la controversia relativa alla sussistenza o meno del diritto di un infermiere alla cancellazione dall’albo professionale” (cfr. Cass. Civile, sez. un., 19 aprile 2004, n.7376); b) “Ai sensi, infatti, dell’art. 3 lett. a) del d.l.c.p.s. 13 settembre 1946 n. 233 – recante norme sulla ricostituzione degli Ordini delle professioni sanitarie e sulla disciplina dell’esercizio delle professioni stesse – compete al consiglio direttivo di ciascun Ordine e Collegio compilare e tenere l’albo dell’Ordine e Collegio e pubblicarlo al principio di ogni anno: provvedimenti, questi, avverso i quali è ammesso ricorso alla Commissione centrale per gli esercenti le professioni sanitarie a norma dell’art. 5 seconda parte dello stesso testo normativo. Ecco la sentenza del Tar Lazio che non concede la sospensiva presentata da alcuni mft post 99 che si erano visti negare l’iscrizione all’albo. Ciò consolida la correttezza dell’operato dell’ Ordine professionale.
Ha male a un piede e va dal macellaio-pranoterapeuta: «Manovre e fratture, sono svenuta»

TREBASELEGHE – Un dolore alle ossa, un fastidio al collo o a una gamba e in molti, invece di mettersi nelle mani esperte di un medico, hanno preferito rivolgersi al guaritore. Così è conosciuto Eraclio Vescovo, 67 anni residente a Istrana in provincia di Treviso e di professione macellaio. Proprio così, ma la sua specialità non sono solo quarti di mucca e petti di pollo ma soprattutto la pranoterapia. Lui, il tiraossi, ha un ambulatorio avviato a Trebaseleghe in via Sant’Ambrogio 40 che però dal 15 novembre è stato sottoposto a sequestro dai carabinieri del Nas. Eraclio, il macellaio, è intatti stato iscritto nel registro degli indagati dal sostituto procuratore Benedetto Roberti, titolare delle indagini, per i reati di esercizio abusivo della professione (non è né medico, né infermiere e né fisioterapista) e lesioni personali colpose.
Anche per la Regione Umbria la formazione dell’operatore d’interesse sanitario massofisioterapista post 99 abilita esclusivamente al massaggio.

MASSAGGIATORE – MASSOFISIOTERAPISTA
Il corso di formazione professionale per Massaggiatore-massofisioterapista è finalizzato alla formazione di un operatore di interesse sanitario. Egli esegue, su indicazione/prescrizione del medico, interventi e trattamenti massoterapici utilizzando tecniche di massaggio manuale. Il massaggiatore-massofisioterapista opera con gli altri soggetti che partecipano all’intervento terapeutico, riabilitativo e preventivo, presso strutture private, dove viene esercitata l’attività massoterapica. Con d.g.r. n. 1098/2018, per il triennio 2018/2020, è autorizzata l’attivazione dei corsi di formazione per l’acquisizione della qualifica di massaggiatore massofisioterapista, distinti per struttura formativa, come di seguito specificati.
Grande vittoria dello SPIF AR nei confronti dell’Università di Firenze.

E’ stato revocato il bando del Master in Medicina manuale e osteopatica in ambito muscolo-scheletrico aperto agli ISEF ed ai Laureati in Scienze Motorie.
Dopo la diffida del 26 ottobre 2018, il Magnifico Rettore dell’Università di Firenze, con una nota inviata a NOI dello SPIF AR ed a tutti i destinatari inseriti, per conoscenza, nella nostra diffida, REVOCA il MASTER in oggetto. E’ solo l’inizio di una serie di interventi che stiamo portando avanti.

Il Consiglio di Stato ha emesso, in data 9 novembre, Sentenza definitiva riguardo l’ormai “vexata quaestio”, relativa alla presunta equipollenza, del titolo di massofisioterapista conseguito dopo il 17 marzo 1999, alla laurea in Fisioterapia.
Equipollenza reclamata a gran voce da diverse Associazioni di questi indefiniti “operatori di interesse sanitario”, con nessuna autonomia, come sancito dalla Sentenza n. 5/2010 del TAR dell’Umbria, poi ripresa dalla Sentenza del Consiglio di Stato n. 3325/2013, che li ha collocati addirittura ad un livello inferiore rispetto non solo alle professioni sanitarie, ma anche rispetto alle arti ausiliarie delle professioni sanitarie stesse.
In attesa di ulteriori approfondimenti sulle possibili conseguenze, per i diretti interessati, di tale importante parere giuridico, si porta a conoscenza dei lettori quanto sinteticamente, ma esaurientemente, pubblicato al riguardo dal sito “Giustizia Amministrativa”.
Pubblica istruzione – Titoli di studio – Diploma di massofisioterapista – Ex l. n. 403 del 1971 – Iscrizione alla facoltà universitaria di Fisioterapia – Esclusione.
Il diploma di massofisioterapista, rilasciato ai sensi della l. 19 maggio 1971 n. 403, non consente ex se l’iscrizione alla facoltà di Fisioterapia né dà vita, nella fase di ammissione al corso universitario, ad alcuna forma di facilitazione, nemmeno se posseduto unitamente ad altro titolo di scuola secondaria di secondo grado di durata quinquennale; l’iscrizione alla facoltà di Fisioterapia potrà quindi avvenire solo secondo le regole ordinarie che postulano il possesso di un titolo idoneo all’accesso alla formazione universitaria ed il superamento della prova selettiva di cui all’art. 4, l. 2 agosto 1999, n. 264 (1).
(1) La questione è stata sottoposta all’Adunanza plenaria dalla sez. VI con ordd. 11 giugno 2018, n. 3554 e 25 giugno 2018, n. 3910.
L’Adunanza plenaria ha evidenziato l’intrinseca contraddittorietà di una soluzione per cui un meccanismo di equipollenza, introdotto per sanare le situazioni createsi precedentemente all’entrata in vigore della disciplina regolatoria della nuova figura del fisioterapista, diventi fondamentalmente uno strumento di equiparazione, ponendo così nel nulla la necessità stessa di differenziare le figure.
Sviluppando questo approccio critico verso l’equipollenza sine die, appare invece necessario dare continuità all’opposto orientamento (espresso in precedenza da Cons. St., sez. VI, 30 maggio 2011, n. 3218), evidenziando come, nei casi di diploma, o attestato, conseguito in data successiva al 1999 (epoca finale, quest’ultima, ai fini della dichiarazione di equipollenza, ai sensi del testo dell’art. 4, comma 1, l. n. 42 del 1999, dove si richiama il l’art. 6, comma 3, d.lgs. n. 502 del 1992 come modificato dall’art. 7 d.lgs. n. 517 del 1993), l’equipollenza non possa valere, in quanto “il richiamato articolo 4 l. n. 42 del 1999 non va considerato come norma ‘a regime’, applicabile estensivamente anche ai titoli conseguiti successivamente (sulla scorta della precedente normativa: l. 10 maggio 1971, n. 403, in relazione al diploma di massofioterapista). La norma ha invece finalità transitoria, essendo finalizzata a consentire che i (soli) titoli rilasciati dalle scuole regionali nel previgente sistema potessero essere equipararti a quelli di nuova istituzione (qualificati da un diverso e più impegnativo iter di conseguimento). L’utilizzo del participio passato (‘conseguiti’) e qualificazione dei ‘vecchi’ diplomi come ormai appartenenti alla ‘precedente normativa’, escludono che questi ultimi siano stati conservati a regime mediante un mero affiancamento al nuovo sistema ivi introdotto.”
E’ quindi corretto, ha affermato l’Adunanza plenaria, l’osservazione della sezione remittente secondo cui consentire l’iscrizione ad una facoltà universitaria a chi sia in possesso del solo titolo triennale di massofisioterapista rappresenta una deviazione non minima dai principi in materia, dato che per l’iscrizione universitaria al primo anno, ovvero per un’iscrizione di livello inferiore a quello per cui è processo, è richiesto un diploma di scuola secondaria superiore di durata quinquennale, e quindi di livello superiore a quello di cui si tratta.
La conclusione raggiunta, che esclude la sussistenza del presupposto fondamentale per l’accesso al sistema universitario ossia il possesso del titolo di scuola secondaria superiore, eliminando in radice la possibilità di iscrizione alla facoltà de qua, potrebbe sembrare in sé risolutoria
Occorre però stabilire se il citato titolo di massofisioterapista, accompagnato questa volta da un titolo effettivamente idoneo, consenta non solo l’accesso all’Università (possibilità questa derivante dal superamento dell’esame di Stato conclusivo della scuola secondaria superiore e non dal diploma di massofisioterapista) ma anche l’iscrizione ai corsi ad accesso programmato senza il necessario superamento della prova di cui all’art. 4, l. 2 agosto 1999, n. 264.
Ha ricordato l’Alto consesso che la ratio della selezione pre – universitaria è stata lumeggiata sotto diverse visuali, dando evidenza alla circostanza che non vi è una sola ragion d’essere dell’istituto. E ciò perché, come implicitamente si deduce dalle formule giurisprudenziali, le prove di ammissione ai corsi universitari ad accesso programmato, di cui all’art. 4, l. n. 264 del 1999, si collocano nel punto di intersezione di più esigenze e rispondono contemporaneamente a più funzioni. Se ne possono qui indicare, in via riassuntiva ma non esaustiva, almeno tre: a) verificare la sussistenza dei requisiti di cultura per lo studente che aspira ad essere accolto per la prima volta nel sistema universitario; b) garantire l’offerta di livelli di istruzione adeguati alle capacità formative degli atenei; c) consentire la circolazione nell’ambito dell’Unione europea delle qualifiche conseguite.
Il primo ordine di ragioni può essere ricondotto all’analisi che ne ha fatto Cons. Stato, A.P., 28 gennaio 2015, n. 1. Tale pronuncia appare rilevante per il collegamento che instaura tra la formazione data dalla scuola secondaria superiore (o meglio, dal sistema dei licei) e il suo accertamento tramite la prova di ammissione di cui all’art. 4, l. n. 264 del 1999, valevole per corsi universitari per cui vale il sistema di accessi programmati.
Il secondo ordine di ragioni ha trovato una sua validazione nella sentenza della Corte europea dei diritti dell’uomo, seconda sezione, causa Tarantino e altri c. Italia (ricorsi nn. 25851/09, 29284/09 e 64090/09) del 2 aprile 2013 dove, espressamente al punto 47, si rileva che le limitazioni all’accesso universitario “rispondono al fine legittimo di raggiungere alti livelli di professionalità, assicurando un livello di istruzione minimo e adeguato in atenei gestiti in condizioni adeguate, e che questo è nell’interesse generale.”
In questa ottica, vanno lette le previsioni contenuto nella l. n. 264 del 1999 dove, nella determinazione annuale del numero di posti disponibili, si tiene conto “dell’offerta potenziale del sistema universitario” (art. 3, lett. a).
Il terzo ordine di motivi può farsi risalire alla sentenza della Corte costituzionale n. 383 del 27 novembre 1998 dove, illustrando i limiti della riserva di legge posta dagli art. 33 e 34 Cost. in tema di ordinamento universitario, viene riconosciuta la legittimità della previsione degli accessi programmati, inserendo tale disposizione in un contesto di scelte normative sostanziali predeterminate, tra le quali ricadono le norme comunitarie dalle quali derivino obblighi per lo Stato incidenti sull’organizzazione degli studi universitari (ed in particolare alle direttive comunitarie relative ai titoli accademici di medico, medico-veterinario, odontoiatra e architetto). Ricordando le direttive allora vigenti e i relativi decreti legislativi di recepimento, la Corte sottolinea come essi prevedano “analitiche discipline relativamente al riconoscimento dei titoli rilasciati dalle università e al diritto di stabilimento dei professionisti e, quanto alla garanzia degli standard di formazione universitaria che condizionano il reciproco riconoscimento dei titoli accademici, richiamano gli obiettivi delle direttive, cioè ‘la formazione prevista dalla normativa comunitaria’ e ‘l’insieme delle esigenze minime di formazione’ richieste dalla stessa normativa.”
Peraltro, i tre indicati ordini di motivi possono essere considerati autonomi solo in senso concettuale e ricostruttivo, atteso che i rinvii alle diverse ragioni sono spesso presenti nelle singole pronunce.
A differenza di sentenze di primo grado o anche di Sezioni del Consiglio di Stato – che nel modello di ordinamento giuridico italiano valgono ed esplicano effetti solo per le parti coinvolte nel processo – una sentenza dell’Adunanza Plenaria del Consiglio di Stato ha una funzione “nomofilattica”; ad essa infatti è riconosciuto il compito di assicurare una uniforme interpretazione della legge e di formulare principi di diritto a cui potranno e dovranno conformarsi le sentenze successive. E’ chiaro quindi il grande valore che questa sentenza ha; ci auguriamo che essa metta la parola fine alle tante situazioni anomale che AIFI ha affrontato in questi anni a fianco di varie Università fino all’intervento in Adunanza Plenaria in Consiglio di Stato.
La sentenza, in più, approfondisce e sistematizza anche le diverse funzioni assunte dalle prove di ammissione ai corsi universitari ad accesso programmato (alla base del c.d. “numero chiuso” di cui all’art. 4 della l. 2 agosto 1999, n. 264). In via riassuntiva ma non esaustiva, ne cita almeno tre:
- verificare la sussistenza dei requisiti di cultura per lo studente che aspira ad essere accolto per la prima volta nel sistema universitario;
- garantire l’offerta di livelli di istruzione adeguati alle capacità formative degli atenei;
- consentire la circolazione nell’ambito dell’Unione europea delle qualifiche conseguite.
Nella sentenza, inoltre, vi è anche un passaggio che getta luce sul fatto che i diplomi di massofisioterapista conseguiti in data successiva al 1999 non possono essere considerati equipollenti al diploma universitario (oggi Laurea) in Fisioterapia: facendo proprio l’orientamento della sentenza del Cons. Stato, VI, 30 maggio 2011, n. 3218), evidenzia come “… nei casi di diploma, o attestato, conseguito in data successiva al 1999 (…) l’equipollenza non possa valere, in quanto “il richiamato articolo 4 l. n. 42 del 1999 non va considerato come norma ‘a regime’, applicabile estensivamente anche ai titoli conseguiti successivamente (sulla scorta della precedente normativa: l. 10 maggio 1971, n. 403, in relazione al diploma di massofioterapista). La norma ha invece finalità transitoria, essendo finalizzata a consentire che i (soli) titoli rilasciati dalle scuole regionali nel previgente sistema potessero essere equiparati a quelli di nuova istituzione (qualificati da un diverso e più impegnativo iter di conseguimento). L’utilizzo del participio passato (‘conseguiti’) e qualificazione dei ‘vecchi’ diplomi come ormai appartenenti alla ‘precedente normativa’, escludono che questi ultimi siano stati conservati a regime mediante un mero affiancamento al nuovo sistema ivi introdotto.”
Sentenza del Consiglio di Stato in sede giurisdizionale (adunanza plenaria)
Osteopatia e Osteopati: qualche chiarimento è d’obbligo.

La recente emanazione della Legge n. 3/2018 (c.d. Legge Lorenzin) impone, ad oggi, alcune precisazioni circa la figura dell’”osteopata”, precisazioni che devono essere conosciute dai Medici. Il testo normativo richiamato, in particolare, all’art. 7, ha individuato, nell’ambito delle professioni sanitarie, la professione dell’osteopata (oltre che del chiropratico). Quanto, invece, all’“istituzione” vera e propria di detta professione lo stesso art. 7 rimanda a successive disposizioni regolatrici. In pratica, la legge prevede un iter procedurale molto complesso che passa per il parere tecnico-scientifico del Consiglio Superiore di Sanita’, oltre a uno o piu’ accordi, sanciti in sede di Conferenza permanente per i rapporti tra lo Stato, le Regioni e le Province autonome di Trento e di Bolzano. Con tali accordi devono essere individuati il titolo professionale, l’ambito di attivita’ di ciascuna professione, i criteri di valutazione dell’esperienza professionale nonche’ i criteri per il riconoscimento dei titoli equipollenti. Solo a questo punto sarà, poi, compito del Ministero dell’Istruzione Università e Ricerca definire con apposito decreto l’ordinamento didattico della formazione universitaria per la nuova professione sanitaria dell’osteopata. Orbene, e questa è la parte che maggiormente ci interessa come Medici, ad oggi nulla di tutto quanto previsto dai cennati articoli della c.d. Legge Lorenzin ai fini dell’ “istituzione” della figura professionale dell’ “Osteopata” è stato ancora fatto, né consta che sia stato anche solo dato avvio alle procedure descritte. Si comprende quindi come la mancata adozione dei decreti attuativi comporti allo stato attuale l’assoluta impossibilità di “riconoscere” l’ “osteopata” come un professionista sanitario: diretta conseguenza di ciò è che coloro che oggi si fregiano del relativo titolo (che, al momento, non può che essere acquisito seguendo percorsi “didattici” al di fuori di una formazione universitaria legalmente riconosciuta, a differenza di quanto richiesto dalla L. n. 3/2018), non possono lecitamente compiere atti “sanitari”. Il compimento da parte degli stessi di atti di carattere sanitario integrerebbe gli estremi del reato di cui all’art. 348 del codice penale, intitolato all’ “Esercizio abusivo di una professione” che proprio la Legge Lorenzin ha riformulato, inasprendo il relativo regime sanzionatorio. In questo senso, appare utile ed opportuno richiamare la norma penale da ultimo citata che testualmente recita: “Chiunque abusivamente esercita una professione per la quale e’ richiesta una speciale abilitazione dello Stato e’ punito con la reclusione da sei mesi a tre anni e con la multa da euro 10.000 a euro 50.000.”
Ciò oltre ad altre gravose pene accessorie. E’, inoltre, opportuno sottolineare in questa sede che l’attuale regime normativo della figura dell’ “osteopata”, ad oggi privo di alcun riconoscimento giuridico in mancanza dei ricordati decreti attuativi, impone al Medico particolare cautela nei rapporti con quei soggetti che, come detto, si fregiano oggi illegittimamente del titolo di “osteopata”. Anzi, si può ritenere che allo stato, in virtù dell’ “individuazione” della figura dell’ “osteopata” da parte del Legislatore, ma in mancanza dell’ “istituzione” della relativa figura professionale, la posizione di coloro che continuano ad esercitare nei loro studi, utilizzando il detto titolo, sia oggi certamente illecita, difettando allo stato – come già detto – il definitivo riconoscimento della figura con l’indicazione del percorso di formazione universitaria da seguire per il conseguimento del titolo. Ricordiamo nuovamente che gli osteopati oggi operanti sul territorio nazionale utilizzano un titolo conseguito al di fuori di una valida e riconosciuta formazione universitaria. Quanto sopra ovviamente non riguarda le figure professionali, legalmente autorizzate a svolgere attività sanitaria in virtù di lauree regolarmente conseguite (nel nostro caso i Medici e i Fisioterapisti) e che possono praticare manovre terapeutiche definite come “osteopatiche”. La cautela, pertanto, si impone poiché – magari nell’assoluta ed incolpevole “ignoranza” dell’attuale assetto normativo – potrebbe malauguratamente accadere che un Medico “invii” un proprio paziente ad un “osteopata” per determinati trattamenti di carattere sanitario.
Ebbene, qualora ciò dovesse accadere, il Medico potrebbe andare incontro a pesanti conseguenze, sia di carattere penale, sia di carattere deontologico. Ed infatti, la già richiamata norma penale di cui all’art. 348 c.p., come riformulata dall’art. 12 della Legge Lorenzin, al comma primo ultimo periodo prevede che “Si applica la pena della reclusione da uno a cinque anni e della multa da euro 15.000 a euro 75.000 nei confronti del professionista che ha determinato altri a commettere il reato di cui al primo comma (esercizio abusivo della professione, n.d.r.) ovvero ha diretto l’attivita’ delle persone che sono concorse nel reato medesimo.”. Il Medico andrebbe incontro – nel caso descritto – anche a possibili sanzioni di carattere deontologico, posto che l’art. 13 del Codice di Deontologia espressamente prevede che “E’ vietato al medico di collaborare a qualsiasi titolo o di favorire chi eserciti abusivamente la professione anche nel settore delle cosiddette “pratiche non convenzionali”. Ed anzi, è auspicabile che il Medico che dovesse conoscere eventuali pratiche del genere si attivi presso il proprio Ordine per denunciarne il compimento, in ossequio a quanto previsto dal ridetto art. 13 del Codice di Deontologia che sul punto recita : “Il medico venuto a conoscenza di casi di esercizio abusivo o di favoreggiamento o collaborazione anche nel settore delle pratiche di cui al precedente comma, è obbligato a farne denuncia anche all’Ordine professionale.”.
Le precisazioni qui sopra riportate si rendono necessarie sia per tutelare la salute dei pazienti di fronte a soggetti non autorizzati a svolgere attività sanitaria sia per evitare al Medico azioni involontariamente contrastanti la prudenza clinica e la normativa vigente.
STOP ABUSIVI – Modulo per segnalazione di sospetta attività abusiva della professione di Fisioterapista (a cura dell’Ordine dei TSRM-PSTRP)

L’Ordine dei Tecnici Sanitari di Radiologia Medica e delle Professioni Sanitarie Tecniche, Riabilitative e Preventive (TSRM-PSTRP), nel quale la legge 3/2018 ha stabilito che vengano istituiti gli Albi delle Professioni Sanitarie ancora prive di un loro Ordine, non sta perdendo tempo e si è già attivato, mettendo a disposizione, di quanti vogliono darsi da fare per contrastare la vergognosa piaga dell’abusivismo professionale presente nel nostro settore, un particolareggiato ed esauriente Modulo per la segnalazione dell’illecito in oggetto (vedi Allegato scaricabile).
A mio giudizio, la differenza sostanziale, rispetto a simili e meritorie iniziative messe in atto da nostre Associazioni o Sindacati professionali, sta nel profilo, nel ruolo, nella consistenza e quindi nel “peso”istituzionale, dell’Ente pubblico che promuove e riceve ora la segnalazione e può far intervenire i NAS, e le successive Autorità competenti, nei confronti dei suddetti abusivi: un ORDINE PROFESSIONALE, “….un organo sussidiario dello Stato….” col compito, per Legge (appunto la n. 3/2018 art.4 – Capo I – Art. 1 comma 3), “….di tutelare gli interessi pubblici, garantiti dall’ordinamento, connessi all’esercizio professionale” e “…di verificare il possesso di titoli abilitanti all’esercizio professionale” (idem comma 4).
L’Ordine comincia quindi già a produrre qualcosa a favore della Professione…..con buona pace degli ormai stucchevoli “scettici-negazionisti” che remano contro….
Modulo segnalazione sospetta attività abusiva
Cardiologia riabilitativa: allargarla a tutti per avere il 30% di decessi e ospedalizzazioni in meno

Dopo un infarto o un altro evento acuto e dopo un intervento cardiochirurgico, la cura del paziente cardiologico non dovrebbe arrestarsi con il ritorno a casa. Tutti andrebbero indirizzati un percorso di prevenzione secondaria e di recupero funzionale, la cosiddetta cardiologia riabilitativa.
Il documento indica la strada da seguire per aumentare l’accesso a questi programmi che si situano a valle dell’intervento acuto, ma in stretta continuità con esso, e si occupano della ripresa funzionale del paziente, del suo monitoraggio, della sua educazione sanitaria, dell’adeguamento degli stili di vita alla nuova condizione. Non aiuta, commentano i cardiologi riuniti a congresso, il fatto che a questa branca della cardiologia non venga riconosciuta la propria specificità e venga inserita nelle riabilitazioni, insieme a quella motoria e neurologica.
PERCHÉ LA CARDIOLOGIA RIABILITATIVA
«Oggi, il numero di pazienti inviati a un programma di cardiologia riabilitativa è attualmente fermo al 30% – spiega il presidente Roberto Pedretti, presidente di GICR-IACPR e direttore del dipartimento di cardiologia riabilitativa degli Istituti Clinici Scientifici Maugeri di Pavia – Significa che vi accedono meno di un paziente su tre di tutti quelli che ne avrebbero bisogno e diritto». Uno scenario piuttosto desolante. Anche per ragioni di sostenibilità economiche, visto il progressivo invecchiamento della popolazione e la crescente capacità della medicina di trattare le malattie, rendendole croniche.
La cardiologia riabilitativa si impone anche perché, da un lato, la geriatrizzazione di tutta la medicina impone di porre attenzione ai pazienti fragili, con comorbidità; e, dall’altro, bisogna agire più efficacemente sugli stili di vita dei sani e dei pazienti cardiologici. Come mostra lo studio EuroAspireV, a un anno dall’evento cardiovascolare acuto il 28% dei pazienti continua a fumare e il 40% è ancora obeso. «L’attività fisica è come un farmaco salva cuore, come tale va prescritta in modo personalizzato» ricorda Pedretti, come ha mostrato anche lo studio italiano Gospel:«interventi multifattoriali, integrati e continuativi migliorano lo stile di vita e l’aderenza alle terapie tanto che riducono il rischio cardiovascolare e le recidive del 48%».
LA RIORGANIZZAZIONE NECESSARIA
In Italia, ci sono 211 strutture dedicate alla cardiologia riabilitativa, aumentate del 17% negli ultimi 10 anni: «C’è stato un recupero delle regioni del Sud che hanno superato il Centro, ma il personale dedicato sta progressivamente diminuendo – spiegato Raffaele Griffo, direttore della cardiologia della ASL3 Genovese – la maggior parte dei centri sono ancora degenziali anche se la riabilitazione ambulatoriale sta prendendo piede».
Circa l’11% dei posti letto, tuttavia, vengono utilizzati per pazienti sub-intensivi, nel periodo immediatamente successivo all’evento acuto o all’intervento chirurgico. Inoltre, puntualizza Pedretti, «la riabilitazione, che ha come obiettivo il recupero funzionale, non va confusa con la lungo degenza».
Ma può ridurre la durata del ricovero per i pazienti acuti, migliorando l’efficienza gestionale, anche se «il futuro è dei programmi ambulatoriali e, in prospettiva, domiciliari», avvalendosi di strumenti digitali (e-health), indossabili, per il monitoraggio del paziente da remoto. Tutti i pazienti sono candidabili, ad esclusione di due sole tipologie: chi aveva uno stato di deterioramento cognitivo grave pre-esistente e chi ha una compromissione tale da necessitare di cure e assistenza diverse.
GLI STUDI ITALIANI
Al congresso di Genova, sono stati presentati anche recenti dati nazionali che dimostrano l’efficacia della cardiologia riabilitativa. Come quelli della Lombardia, già presentati al congresso europeo: su 140mila dimissioni ospedaliere per scompenso cardiaco acuto, solo un terzo dei quali sono stati inviati ad un percorso di cardiologia riabilitativa ma costoro, al netto degli altri fattori, hanno avuto una riduzione del 40% dei mortalità e del 30% di ospedalizzazione.
La riabilitazione ambulatoriale dopo sindrome coronarica acuta è stata invece oggetto dell’esperienza friulana, pubblicata sullo European Heart Journalriguardante «839 pazienti sottoporti al percorso di riabilitazione ambulatoriale ideato da noi e 411 controlli, pazienti di un altro centro, l’ospedale Santa Maria degli Angeli di Pordenone» ci spiega Patrizia Maras dell’Azienda sanitaria universitaria Integrata di Trieste .«A distanza di cinque anni, la mortalità cardiovascolare e l’ospedalizzazione diminuiscono in chi segue un percorso di riabilitazione (18% contro 30%)».
La scarsa aderenza alle terapie causa in Europa 200 mila decessi. Dopo un evento cardiologico è necessario restare strettamente aderenti se si vuole favorire la corretta ripresa. Il beneficio della cardioriabilitazione sull’adesione alla terapia farmacologica nel breve termine è testimoniata da uno studio condotto sui dati amministrativi di quasi 20 mila pazienti cardiologici residenti e assistiti in Lazio.
«Solo l’8.55% è stato inserito in un percorso di riabilitazione ma in costoro l’aderenza al trattamento a 180 giorni è stato del 75%» ha spiegato il dottor Antonio Fusco. Con il passare del tempo, tuttavia, le cose cambiano: a 6 mesi l’aderenza di chi ha seguito la riabilitazione è il doppio rispetto agli altri, ritorna però uguale a un anno. Inoltre, emerge preponderante il ruolo dello specialista: non è la tipologia di infarto a determinare la probabilità di essere indirizzati alla riabilitazione ma è piuttosto l’essere andati incontro ad angioplastica coronarica: costoro non vengono riabilitati, come se l’intervento potesse essere considerato risolutivo e il paziente non bisognoso.
INDICE DI QUALITÀ DI CURA
Ad aver da tempo puntato sulla cardiologia riabilitativa sono gli Stati Uniti, consapevoli del beneficio economico e sociale derivante dal prevenire gli eventi cardiovascolari acuti e dalla prevenzione dei principali fattori di rischio cardiovascolare. L’iniziativa «Million Hearts», guidata dai Centers for Disease Control and Prevention (CDC) e dai Centers for Medicare & Medicaid Services (CMS), è stata lanciata nel 2012 per prevenire, come recita il nome, un milione di eventi. A cinque anni, ne sono stati prevenuti 500mila. Per far fronte alla «lentezza frustrante nel miglioramento» – come si legge su Jama del 6 settembre – è stato lanciato «Million hearts 2022», programma rafforzato che «coinvolge le società scientifiche American College of Cardiology e American Heart Association con l’obiettivo di aumentare il numero di pazienti riferiti alla rabilitazione cardiologia, indice questo – come ha spiegato il cardiologo Luigi Tavazzi – considerato indicatore di ‘qualità di cura’ e il mancato avvio del paziente cardiopatico alla riabilitazione viene calcolato come un punto di demerito».
Insomma, anche in Italia, deve essere ormai chiaro che «se il cardiologo non riferisce il malato alla cardiologia riabilitativa sta sottotrattando il paziente, come chi non dovesse prescrivere un ipertensivo a un iperteso, e lo sta esponendo a un rischio di morte e riospedalizzazione aumentato sino al 30-40%».
STUDIARE FISIOTERAPIA ALL’ESTERO, SI PUÒ? SÌ, … MA CON MOLTA ATTENZIONE!

Negli ultimi anni si è manifestato, ed è in continuo aumento, il fenomeno dei corsi di laurea in fisioterapia stranieri, ai quali si rivolgono aspiranti studenti italiani. Sono molte le organizzazioni che offrono corsi di laurea in fisioterapia sia con svolgimento in Italia, rilasciando titoli di università straniera, sia all’estero, non necessariamente nel paese dell’università che rilascia il titolo. Questi enti attraggono i tanti giovani delusi dal mancato superamento dei test di ammissione ai corsi di laurea delle professioni sanitarie, vantando la possibilità di accesso senza alcun test di ingresso. Gli annunci tendono ad essere molto accattivanti senza chiarire però gli ulteriori oneri di cui bisogna farsi carico dopo il conseguimento del titolo!
Dopo aver conseguito un titolo all’estero è necessario seguire la procedura prevista per il riconoscimento presso l’autorità competente (in Italia è il Ministero della Salute), così come stabilito dalle direttive europee 2005/36/CE e 2013/55/UE (per i titoli conseguiti nei Paesi europei, nella Confederazione svizzera o nell’area SEE), dagli accordi bilaterali (per i titoli extracomunitari) e dalle normative italiane di recepimento. La procedura prevede la valutazione amministrativa e tecnica del proprio titolo da parte di una Conferenza di Servizi appositamente istituita presso il Ministero della Salute; in dettaglio, vengono esaminati i contenuti del piano degli studi effettuati, con particolare attenzione al tirocinio professionalizzante. A seguito di tale valutazione, il proprio titolo può essere riconosciuto e quindi si può esercitare la professione, oppure può essere applicata una “misura compensativa”, nel caso in cui il percorso formativo sia ritenuto carente, in termini di ore e/o contenuti. La misura compensativa può consistere in un tirocinio, cosiddetto di adattamento, oppure in una prova attitudinale; in entrambi i casi il richiedente deve sostenere un costo, variabile in relazione alla durata della misura compensativa. La procedura di riconoscimento si conclude con un decreto ministeriale che riporta il nome e cognome del professionista nonché il titolo di cui è stata riconosciuta la validità.
La procedura di riconoscimento è prevista per tutti i titoli stranieri, non esistono titoli che siano automaticamente riconosciuti, permettendo di esercitare immediatamente la professione in Italia. Il tempo che intercorre tra la richiesta di riconoscimento ed il suo eventuale ottenimento è variabile, in base anche alla correttezza amministrativa della documentazione presentata. Esercitare la professione senza avere un titolo abilitante all’esercizio della professione in Italia, e in questo caso senza aver ottenuto il riconoscimento di un titolo estero, configura il reato di esercizio abusivo di professione (art. 348 del codice penale) le cui pene sono state recentemente incrementate dall’ art. 12, c.1 della legge 11 gennaio 2018, n.3.
E’ possibile svolgere il tirocinio in Italia di corsi organizzati da università straniere solo:
- mediante il programma Erasmus ed Erasmus +
- se l’università straniera ha ottenuto l’autorizzazione alla “filiazione”, ovvero allo svolgimento di parte del percorso formativo, autorizzata dal Ministero dell’Istruzione, dell’Università e della Ricerca (MIUR), in Italia.
Lo svolgimento di tirocinio in Italia non aumenta né diminuisce la probabilità che il titolo sia riconosciuto come valido in Italia, ai sensi della procedura prevista dalle direttive europee 2005/36/CE e 2013/55/UE e dalle norme ad esse correlate.
Nella maggior parte dei paesi europei ed extracomunitari, l’esame che abilita all’esercizio della professione deve essere sostenuto nella lingua ufficiale locale. Se questo esame non può essere sostenuto, poiché non si possiedono le competenze linguistiche adeguate, non si ottiene l’abilitazione all’esercizio della professione neanche nel paese dove si è seguito il percorso di studi. In questo caso non è possibile neanche chiederne il riconoscimento in Italia.
Alcune università straniere erogano i propri corsi in sedi del territorio italiano. Anche in questi casi è sempre necessario fare richiesta di riconoscimento titolo estero al Ministero della Salute, in quanto non è sufficiente che l’università eroghi la formazione nel territorio italiano. Perché un titolo erogato da un ente abbia valore abilitante all’esercizio di una professione in Italia, tale istituto deve ottenere il riconoscimento come ateneo da parte del MIUR, mediante un decreto ministeriale al termine di una complessa procedura di valutazione delle attività e delle strutture dedicate da parte delle istituzioni statali a ciò preposte. In questo caso, l’offerta formativa di questo ateneo neo-riconosciuto, entrerebbe nella programmazione nazionale e, di conseguenza, prevederebbe un test di ingresso e un numero programmato. Suggeriamo quindi di verificare sempre se l’università prescelta sia stata istituita come ateneo dal MIUR, è un’informazione che la stessa università ha interesse a fornire ed è quindi facilmente reperibile.
In Spagna i fisioterapisti potranno prescrivere farmaci

Professioni sanitarie, ministero Salute: «Abusivo chi non si iscrive subito al nuovo ordine multi-albo»

«Tutti i professionisti regolarmente abilitati che intendano esercitare una professione sanitaria in qualunque forma giuridica , hanno l’obbligo di iscriversi da subito all’albo professionale di riferimento». Un adempimento che scatta per i 17 profili – dai fisioterapisti agli ortottisti, dai tecnici di laboratorio ai dietisti, dagli igienisti dentali ai tecnici audiometristi – per la prima volta inclusi in un albo professionale e che devono effettuare l’iscrizione sul portale del nuovo Ordine multi-albo (www.tsrm.org ) istituito dalla Legge Lorenzin, sia nella libera professione sia nell’ambito della dipendenza presso strutture pubbliche o private. E in caso di non ottemperanza, «occorre evidenziare» che la stessa Legge Lorenzin «ha inasprito le pene e le sanzioni per coloro che incorrano nel reato di esercizio abusivo della professione». L’art. 12 della legge 3/2018 prevede infatti da sei mesi a tre anni di reclusione e multe da 10mila a 50mila euro. È questo il succo della lettera che il direttore generale della Dg professioni sanitarie e risorse umane del ministero della Salute, Rossana Ugenti, ha inviato in risposta a una richiesta di chiarimento da parte dello stesso nuovo ordine multi-albo (Federazione Tsrm e delle professioni sanitarie tecniche, della riabilitazione e della prevenzione ) sui termini di iscrizione agli albi delle professioni sanitarie istituiti con Dm 13 marzo 2018. Una conferma da parte del ministero resa necessaria per «contrastare il diffondersi di messaggi distorti, soprattutto nei siti Internet e nei social».
Nessuna proroga per i dipendenti pubblici
Stessa scadenza cogente vale anche per i professionisti impiegati come dipendenti del Servizio sanitario nazionale (Ssn). Il ministero chiarisce infatti che il termine del settembre 2019 – citato nella nota dell’Ordine dello scorso 4 giugno nella quale si sottolineava la particolarità del periodo transitorio per l’implementazione degli albi stessi – si riferisce esclusivamente alla conclusione dell’incarico di supporto dei rappresentati delle associazioni maggiormente rappresentative. «Tale termine – ribadisce Rossana Ugenti nella sua lettera – è stato travisato considerandolo un termine per l’iscrizione all’albo quando, invece, è stato indicato come un limite temporale per le Aziende sanitarie per la richiesta della certificazione ai singoli professionisti per partecipare ai concorsi e alle selezioni». Alla luce di quanto esposto, «ci si augura – conclude la dirigente del Ministero – che ogni dubbio sui termini per le iscrizioni agli albi delle professioni sanitarie istituiti con Dm 13 marzo 2018 sia definitivamente superato».
Il rischio è l’esercizio abusivo della professione
Al momento attuale, quasi la metà dei professionisti interessati (complessivamente 180-200mila, appartenenti ai 17 profili che devono iscriversi ai nuovi albi) hanno effettuato la preiscrizione sul portale del nuovo Ordine multi-albo . «Dalla data di decorrenza dell’obbligo del primo luglio scorso a oggi – spiega Alessandro Beux, presidente dell’Ordine – la pratica è stata ultimata da 80mila professionisti. Il nostro obiettivo è di superare i 100mila entro dicembre». A vedere il bicchiere mezzo pieno, potrebbe essere considerato un buon risultato. «La macchina si è senza dubbio avviata bene – continua Beux – a dispetto di chi “gufava” e sosteneva che non ce l’avremmo mai fatta. Ma anche alla luce dei chiarimenti del ministero, in realtà siamo a metà dell’opera. Tutti gli altri professionisti che non si sono ancora iscritti avrebbero già dovuto essere dentro e non ci sono. A fine dicembre avranno esercitato abusivamente la professione per sei mesi».
L’obiettivo dell’intero processo non è di vessare i professionisti, ricorda il presidente, ma di tutelarli. «La Federazione nazionale, il Ministero della Salute e le Regioni – conclude Beux – stanno valutando i percorsi tecnici di equivalenza e i percorsi normativi necessari a garantire la serenità di tutti i professionisti che ne hanno i requisiti. Da questo punto di vista l’Ordine è solo contro gli abusivi».
Super-Ordine Professioni Sanitarie: l’iscrizione è obbligatoria, lo dice il Ministero!

Chi non si adegua rischia il lavoro
Dopo le notizie diffuse in maniera avventata da alcuni sindacati e in special modo dalla Cgil, Cisl e Fials rispetto all’obbligatorietà dell’iscrizione al Super-Ordine delle Professioni Sanitarie, ora arriva la presa di posizione ufficiale del Ministero della Salute: l’iscrizione al neonatoOrdine TSRM PSTRP è obbligatoria dal 1 luglio 2018. Chi non si adegua rischia seriamente di finire fuori dal mondo del lavoro perché non in regola con i dettami della Legge n.3/2018. Inoltre chi decide di iscriversi nel 2019 dovrà pagare anche la quota di quest’anno. Perché aspettare e non mettersi in regola?
A chiarirlo è definitivamente è il Direttore Generale del Ministero della Salute, dott.ssa Rossana Ugenti, intervenuta di fatto in risposta ad una missiva del presidente dell’Ordine TSRM PSTRP di Foggia, Antonio Alemanno, e del suo avvocato, Viviana Saponiere.
Ecco il contenuto della missiva di Ugenti, spedita al presidente nazionale dell’Ordine TSRM PSTRP, Alessandro Beux, e ai su citati Alemanno e Saponiere, con oggetto “Decreto legislativo del Capo Provvisorio dello Stato n. 233 del 1946, come modificato dall’articolo 4 della legge 11 gennaio 2018, n. 3, recante ‘Delega al Governo in materia di sperimentazione clinica di medicinali nonché disposizioni per il riordino delle professioni sanitarie e per la dirigenza sanitaria del Ministero della salute’. Obbligo di iscrizione agli albi professionali per gli esercenti le Professioni sanitarie.”
Si fa riferimento alla nota di codesta Federazione nazionale del 5 ottobre u.s., prot. n. 2732/2018, acquisita agli atti della scrivente Direzione generale in data 8 ottobre 2018, con il protocollo n. 47892 . Al riguardo, duole apprendere che le modalità per le iscrizioni all’albo ancora non siano chiare, tanto che addirittura il Presidente dell’Ordine dei Tecnici sanitari di radiologia medica e delle Professioni sanitarie tecniche, della riabilitazione e della prevenzione di Foggia, che legge per conoscenza, ha diffidato la scrivente “a revocare la propria nota DGPROF 29123 del 4 giugno 2018, o a correggere la medesima in ottemperanza alla legge 312018”, con la nota dello Studio Legale dell’Avv. Saponiere che legge la presente per opportuna conoscenza. In merito alla tematica in trattazione si ribadisce che l’articolo 4 della 11 gennaio 2018, n. 3 recante “Delega al governo in materia di sperimentazione clinica di medicinali nonché disposizioni per il riordino delle professioni sanitarie e per la dirigenza sanitaria del ministero della salute” ha sostituito i capi I, II e III del decreto legislativo del Capo provvisorio dello Stato 13 settembre 1946 n. 233, apportando un profondo riordino della disciplina degli Ordini delle professioni sanitarie.
L’articolo 5 del D.lgs CPS 13 settembre 1946, n. 233, così come modificato dalla legge 3 del 2018, prevede espressamente che: “Per l’esercizio di ciascuna delle professioni sanitarie, in qualunque forma giuridica svolto, è necessaria l’iscrizione al rispettivo albo”. In tale contesto, l’articolo 4, comma 9 della legge 3 del 2018 ha sancito la trasformazione in Ordini e relative Federazioni nazionali dei preesistenti Collegi professionali.
In particolare, i preesistenti collegi professionali dei Tecnici sanitari di radiologia medica hanno assunto la denominazione di Ordini dei Tecnici sanitari di radiologia medica e delle Professioni sanitarie tecniche, della riabilitazione e della prevenzione, in quanto hanno inglobato al proprio interno gli albi delle 17 professioni sanitarie ancora non ordinate.
Il citato articolo 4, al comma 13, ha stabilito, inoltre, che “Entro novanta giorni dalla data di entrata in vigore della presente legge, con decreto del Ministro della salute, oltre all’albo dei tecnici sanitari di radiologia medica e all’albo degli assistenti sanitari sono istituiti, presso gli Ordini di cari al comma 9, lettera e), gli albi delle professioni sanitarie tecniche, della riabilitazione e della prevenzione, ai quali possono iscriversi i laureati abilitati all’esercizio di tali professioni, nonché i possessori di titoli equipollenti o equivalenti alla laurea abilitante, ai sensi dell’articolo 4 della legge 26 ,febbraio 1999, n. 42”.
In attuazione di detta disposizione, in data 13 marzo 2018 è stato, pertanto, emanato il Decreto del Ministro della Salute per l’istituzione dei suddetti Albi per le 17 professioni sanitarie, ancora non ordinate, in seno agli Ordini dei Tecnici sanitari di radiologia medica e delle Professioni sanitarie tecniche, della riabilitazione e della prevenzione (G.U. n. 77/2018). L’istituzione di tali nuovi albi, ha completato l’assetto normativo per tutte le 22 professioni sanitarie, che hanno ormai tutte un ordine di riferimento. I contenuti di tale decreto sono stati condivisi, nell’ambito di appositi incontri, con il Presidente della Federazione degli Ordini dei Tecnici sanitari di radiologia medica e delle Professioni sanitarie tecniche, della riabilitazione e della prevenzione e con il Presidente del Coordinamento nazionale delle associazioni delle professioni sanitarie (CONAPS).
Al riguardo, giova precisare che mentre nulla è cambiato per le professioni sanitarie di Infermiere, di Infermiere pediatrico, di Ostetrica, di Tecnico sanitario di radiologia medica e di Assistente sanitario, è ormai necessaria l’iscrizione all’albo, ai fini del relativo esercizio professionale anche per le seguenti professioni sanitarie: Tecnico sanitario di laboratorio biomedico, Tecnico audiometrista, Tecnico audioprotesista, Tecnico ortopedico, Dietista, Tecnico di neurofisiopatologia, Tecnico fisiopatologia cardiocircolatoria e perfusione cardiovascolare, Igienista dentale, Fisioterapista, Logopedista, Podologo, Ortottista e assistente di oftalmologia, Terapista della neuro e psicomotricità dell’età evolutiva, Tecnico della riabilitazione psichiatrica, Terapista occupazionale, Educatore professionale, Tecnico della prevenzione nell’ambiente e nei luoghi di lavoro.
Al fine di accompagnare il processo di implementazione degli anzidetti albi, che, in fase di prima applicazione presupporrà la valutazione dei titoli abilitanti di decine di migliaia di professionisti, che dovranno iscriversi al relativo albo professionale, il citato DM ha previsto, in via transitoria, all’articolo 5, comma 2 che ai fini della costituzione dei nuovi albi professionali “i Presidenti degli Ordini dei Tecnici sanitari di radiologia medica e delle professioni sanitarie tecniche, della riabilitazione e della prevenzione, si avvalgano del supporto tecnico-amministrativo di uno .fino ad un massimo di cinque rappresentanti di ciascuna professione sanitaria, designati, per ogni regione, dalle Associazioni maggiormente rappresentative di cui al decreto direttoriale del Direttore generale delle professioni sanitarie e delle risorse umane del Servizio sanitario nazionale del Ministero della salute del 28 luglio 2014 e I predetti rappresentanti cessano dal proprio mandato decorsi diciotto mesi dalla data di entrata in vigore del decreto stesso”.
Tanto sopra rappresentato, l’iscrizione all’albo per tutte le professioni sanitarie è ormai obbligatoria a partire dall’entrata in vigore della legge 3 del 2018. Tuttavia, come sopra chiarito, per rendere operativo il suddetto obbligo per le 17 professioni non ancora ordinate, occorreva attendere l’emanazione del DM del 13 marzo 2018 nonché l’avvio del processo di implementazione di cui al richiamato articolo 5 dello stesso decreto.
Nei mesi scorsi la Federazione nazionale in collaborazione con il Coordinamento nazionale delle associazioni delle professioni sanitarie(CONAPS) ha messo a punto un sistema telematico di iscrizione, procedendo ad indicare anche delle date specifiche di attivazione della piattaforma. Con nota del 28 giugno 2018, prot. n. 2064, infatti, codesta Federazione nazionale ha portato a conoscenza la scrivente della versione definitiva della procedura di iscrizione dematerializzata agli albi istituiti con il D.M. 13.03.2018, comunicando altresì che tale procedura di iscrizione telematica sarebbe stata resa funzionante a partire dal 1 luglio 2018.
Pertanto, tutti i professionisti regolarmente abilitati che intendano esercitare una professione sanitaria in qualunque forma giuridica, hanno l’obbligo di iscriversi da subito all’albo professionale di riferimento. Al riguardo, infatti, occorre evidenziare che l’art. 12 della legge 11 gennaio 2018, n. 3, ha inasprito le pene e le sanzioni per coloro incorrano nel reato di esercizio abusivo di professione sanitaria (art. 348 C.P.).
Per completezza di trattazione della questione posta, si rileva che recentemente le organizzazioni sindacali CISL FP e FIALS hanno indicato, in alcuni loro comunicati, il 31 agosto 2018 quale termine di “scadenza” per effettuare l’iscrizione agli albi: tale termine risulta del tutto arbitrario tenuto conto che non è previsto da nessuna norma. La FP CGIL in un altro comunicato diffuso all’utenza, cita “una circolare del Ministero della Salute che concede tempo,fino al 19 settembre 2019. perché l”implementazione dei nuovi albi professionali vada a regime ….” Al riguardo, occorre evidenziare che è stata codesta Federazione nazionale con la nota del 27 marzo 2018, prot. n. 1392 a rappresentare alla scrivente Direzione generale che alcune Aziende sanitarie pubbliche e private richiedevano ai Professionisti sanitari di produrre il certificato di iscrizione al rispettivo albo professionale, senza attendere i tempi tecnici per l’avvio del processo di implementazione degli albi, di cui all’articolo 5 del DM 13 marzo 2018. Pertanto, nell’accogliere la richiesta di un intervento chiarificatore del Ministero, al fine di sensibilizzare tutte le aziende pubbliche e private sui tempi tecnici necessari per la iscrizione ai nuovi albi, è stata inviata a tutti gli Assessorati regionali una specifica nota in data 4 giugno 2018, prot. n. 29123, nella quale si sottolinea la particolarità del periodo transitorio previsto nell’articolo 5 del DM 13 marzo 2018 per l’implementazione degli albi stessi in via di prima applicazione della legge 3 del 2018. Nella nota predetta si evidenzia altresì che, -poiché la Federazione nazionale degli Ordini dei Tecnici sanitari di radiologia medica e delle professioni sanitarie tecniche, della riabilitazione e della prevenzione ha previsto che il rilascio della documentazione attestante l’avvenuta iscrizione all’albo possa avvenire fino a settembre 2019, termine indicato nel D.M. 13.03.2018 per la conclusione dell’incarico di supporto dei rappresentanti delle associazioni maggiormente rappresentative, – devono essere date indicazioni alle strutture sanitarie “affinchè siano ammesse con riserva le persone abilitate all’esercizio di una delle sopra citate 17 professioni sanitarie, qualora risultassero ancora non in possesso della certificazione allegante l’iscrizione all’albo professionale quale requisito indispensabile ai fini dell’assunzione o della partecipazione ai concorsi pubblici”.
E’ stato precisato che “tale requisito dovrà essere richiesto dalle strutture e pertanto esibito dall’interessato ai termine del perfezionamento della relativa iscrizione Tale limite è stato travisato considerandolo un termine per l’iscrizione all’albo quando, invece, è stato indicato come un limite temporale per le Aziende sanitarie per la richiesta della certificazione ai singoli professionisti per partecipare ai concorsi o alle selezioni.
Alla luce di quanto sopra esposto, ci si augura che ogni dubbio sui termini per l’iscrizione agli albi delle professioni sanitarie istituiti con il DM 13 marzo 2018 sia definitivamente superato.
Dott.ssa Rossana Ugenti – Direttore Generale del Ministero della Salute
Chiarimenti sulle modalità d’iscrizione all’albo professionale



I NAS di Genova denunciano la titolare di uno studio di osteopatia

Il NAS di Genova, a termine di alcuni accertamenti, ha denunciato all’Autorità Giudiziaria una esercente della città ligure. La donna, titolare di uno studio di naturopatia e osteopatia, prescriveva delle elaborate diete alimentari che personalizzava a seconda delle richieste dei clienti, ed effettuava anche a mezzo di internet (social, skype, e-mail), degli atti e delle attività tipiche della professione medica. L’esercente è stata denunciata per esercizio abusivo della professione medica.
Menisco in artroscopia: intervento sicuro ma non sempre efficace

La meniscectomia parziale artroscopica è una delle procedure ortopediche più comunemente effettuate al mondo. Ma da almeno 6 anni a questa parte, una serie di evidenze scaturite da trial clinici hanno cominciato a mettere in dubbio l’efficacia di questa procedura almeno in alcuni gruppi di pazienti e sollevato dubbi in merito ad un suo utilizzo eccessivo ed improprio.
Partendo da questo background, Simon G.F. Abram dell’Università di Oxford e colleghi sono andati a setacciare i dati nazionali (Hospital Episode Statistics) relativi a tutte le meniscectomie parziali artroscopiche effettuate in Inghilterra dal 1997 al 2017, al fine di individuare l’incidenza di eventuali complicanze importanti (infarto, ictus, embolia polmonare, infezioni richiedenti un intervento chirurgico, fasciotomia, danno neurovascolare, decesso) occorse entro 90 giorni dalla procedura.
Nel periodo temporale analizzato sono state effettuate 1.088.782 meniscectomie parziali artroscopiche, 700 mila circa delle quali sono state incluse nell’analisi pubblicata suLancet. Entro i 90 giorni dall’intervento indice, sono state registrate 2.218 complicanze (546 embolie polmonari e 944 infezioni che hanno richiesto un successivo intervento chirurgico).
In generale i rischi associati a questo tipo di procedura sono dunque risultati scarsi. Tuttavia sono state registrate alcune rare ma gravi complicanze, quali embolie polmonari e infezioni. Gli autori concludono che vista la dubbia efficacia di questa procedura (diversi studi suggeriscono che in molti gruppi di pazienti la fisioterapia rappresenta una valida alternativa a questo intervento), è molto importante che medici e pazienti siano consapevoli e discutano delle sue possibili complicanze.
Il trattamento manuale nelle patologie del rachide cervicale

Il trattamento delle principali sindromi disfunzionali del rachide cervicale attraverso la terapia manuale è il primo di una serie di incontri ed è rivolto principalmente a fisioterapisti e medici che hanno un ottima conoscenza dell’anatomia, fisiologia articolare e problematiche inerenti il distretto cranio-cervico-mandibolare. Durante il corso i discenti avranno modo di visionare e mettere in atto le principali tecniche di terapia manuale ideate da illustri ed autorevoli terapeuti quali R. Maigne, M. Bienfait, J. Cyriax, e B. Mulligan oltre che apprendere una corretta valutazione. Il corso non ha la pretesa di formare terapisti manuali bensì orientarli verso un successivo approfondimento nel trattamento di tali disfunzioni.
TARANTO 22/23 SETTEMBRE 2018-40 posti (SOLD-OUT) corso chiuso, prox edizione gennaio 2019
Ambulatorio abusivo nel Napoletano, denunciati due fisioterapisti

I carabinieri del Nas hanno denunciato, tra l’Abruzzo e la Campania, tre persone per esercizio abusivo di professione sanitaria.
In particolare, i militari di Pescara hanno deferito all’autorità giudiziaria il titolare di una struttura per anziani della provincia di Chieti. L’indagato è accusato del reato di esercizio abusivo della professione sanitaria in quanto, senza specifica autorizzazione comunale e in mancanza dei requisiti, ospitava nella citata struttura due persone anziane non autosufficienti.
Anche il Nas di Napoli ha denunciato due persone alla Procura della Repubblica partenopea. Dovranno rispondere del reato di esercizio abusivo della professione sanitaria di fisioterapista due uomini che, in maniera del tutto irregolare, e senza essere in possesso dei titoli abilitativi, avevano aperto un ambulatorio fisioterapico in una cittadina dell’hinterland napoletano.
Riattivati i corsi per l’operatore d’interesse sanitario massofisioterapista

Riattivati i corsi per l’operatore d’interesse sanitario massofisioterapista, l’articolo 1, comma 2 della Legge n° 43/2006 afferma che resta la competenza delle Regioni nell’individuazione e formazione dei profili di operatori d’interesse sanitario non riconducibili alle professioni sanitarie come definite dal comma 1. Per completezza, quanto al complesso quadro ordinamentale di settore, il Collegio non può che richiamare quanto affermato dalla Sezione (con la Sentenza n° 4788/2015 e più recentemente con specifica attinenza alla valenza dei corsi, n° 219/2018) che ha posto in evidenza la non soppressione della figura del massofisioterapista, e che esso trova collocazione nell’ambito della categoria degli “operatori d’interesse sanitario”.
Deliberazione Giunta Regionale Umbria
Fisioterapia e prezzi troppo bassi: viaggio nel sospetto mondo low cost!

Il mercato dei trattamenti eseguiti da fisioterapisti diventa mese dopo mese sempre più un far west: ci vengono segnalati continuamente prezzi proposti da centri e ambulatori veramente irrisori ed economicamente quasi insostenibili.
Il problema è trasversale: dalla grande città alla piccola, la professionalità di un fisioterapista in libera professione è schiacciata da una concorrenza sospetta. Ecco allora un’inchiesta sui trattamenti low cost, i risultati vi disarmeranno!
Operatori cinesi, coupon, offerte online. L’offerta dei trattamenti fisioterapici risente fortemente di tutte le forme di risparmio fiorite in questi anni di crisi, ma non solo. Il problema è fondamentalmente di riconoscimento da parte della cittadinanza dell’importanza medica delle prestazioni che si vanno a erogare. E mentre quasi nessun cittadino andrebbe a farsi una tac con un’offerta di sconosciuti trovata sui social networks, stessa cosa non vale per un tecar o un trattamento.
Noi di AssoCareNews ci siamo finti potenziali clienti ed abbiamo sondato un pò il mercato di alcuni dei trattamenti più richiesti: ecco cosa abbiamo trovato…
Tecar
Il trattamento tecar fa miracoli, anche nel prezzo. Il macchinario ha un prezzo minimo di 5mila euro ma può arrivare anche oltre 20mila. Costi difficili da ammortizzare, sopratutto perchè in quanto elettromedicale necessita di manutenzione e controlli per legge, ulteriori piccole spese da sostenere nel tempo che vanno a gravare sul costo del solo possesso e utilizzo del macchinario. Una seduta dura dai 20 minuti ai 30/40, in base al singolo caso.
Cercando online offerte da contattare, ci imbattiamo subito nel magico mondo dei coupon online. A Roma viene offerta una seduta 10 euro, con pacchetti multipli che in rapporto mantengono questo prezzo. A Milano 5 sedute per 55 euro.
Arriviamo sui social networks: procedendo nella nebbia come i danteschi Paolo e Francesca, arriviamo ai servizi di un fkt di Napoli. Apparentemente non vi sono prezzi dichiarati ma cercando li troviamo nelle risposte ai commenti di una foto/locandina usata come elenco dei servizi. 7 euro a trattamento con l’offertona di 10 al prezzo di 55 euro totali.
Sempre sui social network, verifichiamo la segnalazione di un lettore: provincia di Palermo, 9 euro a trattamento ma 5 trattamenti a 30 euro.
Ultrasuoni
Anche gli ultrasuoni rappresentano un trattamento molto diffuso e richiesto. Il macchinario è molto meno costoso, ma la manutenzione, la professionalità di utilizzo e le tasse rappresentano lo stesso carico del tecar. Anche per questa prestazione, esistono i coupon. A Roma pacchetti multipli chiedono 6 euro a seduta. Il web è un posto meraviglioso e cercando ancora online troviamo un centro di Torino che offre il servizio a 5,50 euro a seduta e non in offerta! Lo raggiungiamo telefonicamente e confermano, negando però lo sconto su pacchetti di più sedute.
Taping
Il taping è una tecnica che non prevede necessariamente l’essere in possesso di abilitazione fisioterapica ma che comunque è molto diffusa nelle offerte di libero professionisti, ambulatori e attività lavorative nel mondo dello sport. Necessita di grande conoscenza sia della tecnica sia dell’anatomia e dei rapporti muscolo-scheletrici. E chi meglio di un fisioterapista è adatto a questo? In ogni caso rispetto il taping il mercato che abbiamo riscontrato è talmente selvaggio da scartare l’altra prestazione presa in considerazione per parlare di questo. I costi per il professionista sono in realtà bassi rispetto ai materiali ma come già accennato la capacità professionale è tutt’altro che scontata. E invece gli sconti ci sono, con prezzi da fame!
Per partire, i soliti coupon: a Napoli si offre trattamenti a 7 euro, in provincia di Salerno sui 6,50 euro. L’apoteosi è il video-corso a 9,90 euro, offerta purtroppo scaduta.
Forse proprio gli studenti di questo video-corso si sono poi riversati in massa sui social networks, dove troviamo cose incredibili: Bologna 5 euro a seduta, provincia di Padova 7 euro, Roma 6,50 euro.
Rullo di tamburi e standing ovation per due primizie da leccarsi i baffi: GRATIS PER IMPARARE (offerto da un ragazzo sul principale sito di annunci italiano) e 4 EURO A SEDUTA (Prato in via Filzi, piena Chinatown).
Il problema fondamentale che permette tutto questo è un deficit culturale che non corrisponde il giusto valore alla professionalità in campo sanitario. Questa mancata corrispondenza avviene prima di tutto sul piano del riconoscimento della qualità espressa in un risultato ottenuto grazie ad una competenza professionale. E è appunto non riconoscendo questa qualità che i cittadini si trovano a cercare semplicemente un risultato compiacente le loro tasche. La crisi esiste per tutti e non ci sentiamo di condannare situazioni economiche familiari difficili alle quali subentrano quindi problemi di salute.
Ma alla scelta di un prezzo inferiore corrisponde sempre una aumento del rischio di peggioramento di questi problemi di salute.
Dal punto di vista dei professionisti sanitari, commentare è drammaticamente molto semplice: come è possibile lavorare e realizzarsi in un mercato così insano?
Il metodo Mézières rientra tra le attività formative delle pratiche e medicine non convenzionali ed è proponibile per le figure professionali di medico nell’ambito delle specifiche discipline e del fisioterapista.

La Commissione nazionale per la formazione continua, nel corso della riunione del 26 ottobre u.s., ha approvato una delibera inerente le “Pratiche e Medicine non convenzionali”.
Gli eventi formativi che riguardano pratiche e medicine non convenzionali, di cui alla vigente normativa, possono essere accreditati solo se prevedono nel programma contenuti tecnico-scientifici basati su prove di efficacia e medicine basate su evidenze scientifiche. Le professioni destinatarie della formazione sono, nell’ambito delle rispettive competenze professionali, quelle di medico, odontoiatra, veterinario, farmacista. Fatta salva l’esclusiva competenza tecnica delle professioni di cui sopra, tali eventi possono essere destinati anche alle altre professioni sanitarie.
Gli eventi su pratiche e medicine non convenzionali diverse dalla fitoterapia, medicina omeopatica, omotossicologia, agopuntura, medicina tradizionale cinese, medicina ayurvedica e medicina antroposofica e da quelle inserite nei LEA regionali non sono accreditabili ai fini ECM.
Il metodo Mézières rientra tra le attività formative delle pratiche e medicine non convenzionali ed è proponibile per le figure professionali di medico nell’ambito delle specifiche discipline e del fisioterapista in conformità al richiamato obiettivo formativo.
In merito all’autoformazione, la Commissione nazionale per la formazione continua, nel corso della citata riunione del 26 ottobre u.s., ha stabilito che, fermo restando il limite del 10% dell’obbligo formativo triennale, Federazioni, Ordini, Collegi e Associazioni professionali maggiormente rappresentative hanno la facoltà di prevedere e valutare ulteriori tipologie di autoformazione sulla base delle esigenze delle specifiche professioni.
ISCRIZIONI AD ALBI E ORDINI: IL PARERE DELL’ANTITRUST NON MODIFICA IL PERCORSO

In riferimento al parere dell’Antitrust su Albi e Ordini, si chiarisce che trattasi appunto di un parere che non può modificare in alcun modo la Legge Lorenzin. Pertanto nulla cambia ora e in futuro rispetto al processo di iscrizione agli Albi delle professioni sanitarie, attesi da decenni, che prosegue peraltro speditamente sul sito https://iscrizioni.alboweb.net/ .
Pur rispettando il parere di questa Istituzione, esprimeremo attraverso le vie più opportune le nostre forti perplessità rispetto ai contenuti che non considerano il fondamentale ruolo di Albi e Ordini nel combattere la piaga dilagante dell’abusivismo, vero pericolo per la salute dei cittadini, nonché nel poter intervenire nelle diffuse situazioni di sfruttamento del lavoro di professionisti sanitari. Se la sola formazione universitaria fosse stata sufficiente, come sostenuto nel parere, non avremmo assistito in questi anni al disgustoso dilagare di questi fenomeni.
Spiace inoltre constatare il persistente utilizzo della locuzione “professioni sanitarie non mediche”. Le professioni sanitarie “non mediche” non esistono nel sistema normativo. Dalla Legge 42/99 in poi, siamo “professionisti sanitari”, senza suffissi differenziali, con tutti i doveri ma anche i diritti delle altre professioni. Con il diritto quindi anche di avere Albi e Ordini che tutelino i professionisti ma soprattutto i cittadini.
La pranoterapia guarisce?

La pranoterapia è una pratica di medicina alternativa che deve il suo nome al termine sanscrito prana, ovvero “energia vitale”. Consiste nel poggiare le mani in corrispondenza della parte malata per permettere il passaggio di prana tra il corpo del paziente e quello dell’operatore che, secondo i sostenitori di questa pratica, sarebbe in grado di “sentire” le alterazioni del campo energetico del paziente così da intervenire su di esso e portargli giovamento. Secondo l’Associazione nazionale pranoterapeuti sensitivi italiani (ANPSI), “la principale azione terapeutica esercitata dal guaritore proviene da una emissione di biofotoni cerebrali. La trasmissione elettromagnetica cerebrale del pranoterapeuta stimola per biorisonanza l’attività cellulare cerebro-organica del paziente nelle stesse frequenze” [1]. La pranoterapia si è diffusa in Italia negli anni Settanta e si rifà ad antiche pratiche tradizionali, presenti solitamente nelle campagne italiane, usate da guaritori che operano con l’imposizione delle mani. Oggi la prano-pratica è regolamentata in Italia come professione solamente nella regione Toscana in quanto “disciplina bionaturale”.
Il prana è un concetto ripreso dalla religione induista e per questo tale pratica dovrebbe essere utilizzata per il benessere spirituale. Tuttavia alcuni operatori propongono la pranoterapia come pratica terapeutica, soprattutto per emicranie, ernie, mal di schiena, traumi fisici di varia natura, dolori articolari e reumatici, disturbi gastrointestinali. Solitamente alla pranoterapia vengono affiancate anche delle diete per “aiutare il ripristino del corretto equilibrio energetico”.
Funziona?
No, la pranoterapia non ha mai avuto alcun riscontro scientifico riguardante l’efficacia, a eccezione dell’effetto placebo solo in alcuni casi.
Esistono studi che dimostrano come il rilassamento, la meditazione e il benessere mentale influenzino la frequenza cardiaca, la risposta agli stress e la reazione alle infiammazioni [2] dando quindi l’illusione che la pranoterapia agisca su questi aspetti del nostro organismo. Altri studi hanno dimostrato un moderato effetto della pranoterapia sul dolore acuto e cronico, sull’ansia, sulla qualità della vita dei pazienti oncologici. Tuttavia, le prove scientifiche finora raccolte sono insufficienti per dimostrarne il reale beneficio terapeutico come analgesico [3,4].
Inoltre, è ancora dubbia la capacità del pranoterapeuta di riuscire a percepire il campo energetico del paziente. Uno degli studi più celebri sull’argomento è stato pubblicato sul Journal of the American Medical Association nel 1998 [5]. I ricercatori convocarono 21 pranoterapeuti con diversa esperienza e li fecero sedere davanti a uno schermo con dietro, non visibile, una bambina. I pranoterapeuti dovevano mettere le mani in un contenitore e capire, grazie alla loro capacità di “percepire i fluidi energetici”, se l’aura della bambina fosse più vicina alla loro mano destra o la sinistra. I risultati furono chiari e deludenti: solo il 44% dei pranoterapeuti identificò la mano giusta. Gli autori hanno concluso che è ingiustificato l’uso di questa pratica da parte dei professionisti sanitari.
Questa pratica, quindi, non guarisce malattie organiche e per questo non può essere considerata una terapia.
Con il reiki si guarisce?

Cosa è il reiki?
Chi è un convinto seguace di questa pratica ama ricordare che il reiki è stato utilizzato nei suoi secoli di storia per il trattamento di quasi tutti i disturbi e le patologie conosciute. Da quelle più lievi – problemi dermatologici, emicrania e cefalea, difficoltà di memoria, insonnia, raffreddore e forme influenzali, ecc. – alle più gravi: sclerosi multipla, patologie oncologiche, fino al trattamento delle fratture.
La letteratura scientifica sul reiki è generalmente di bassa qualità: studi disegnati scorrettamente, poche persone arruolate, distorsioni che rendono i risultati poco affidabili.
Uno studio che ha analizzato tutte le ricerche precedentemente condotte per verificare l’efficacia del reiki nella pratica clinica (una revisione sistematica della letteratura scientifica esistente) è giunto a conclusioni negative: il reiki non apporta benefici significativi (Lee, 2008).
Un articolo pubblicato su una rivista specialistica in ambito infermieristico espone i risultati di diversi studi che hanno valutato gli effetti del reiki sui livelli di ansia e sul dolore. Anche in questo specifico caso, il primo dato da considerare è quello della modesta qualità metodologica delle ricerche condotte, che ha portato a escludere dalla valutazione un numero considerevole di lavori. Inoltre, la disomogeneità delle popolazioni studiate (con il termine “popolazione” si intende il tipo di persone coinvolte nelle ricerche in termini di età, genere, livello di gravità del disturbo o della malattia) ha determinato una bassa fiducia nei risultati degli studi stessi. Tutto ciò premesso, gli autori di questa ricerca hanno notato un possibile effetto positivo del reiki nel controllo del dolore e nel ridurre i livelli di ansia, al punto di augurarsi siano condotti nuovi e più rigorosi studi su questo argomento.
Una lettera pubblicata sul Journal of the American College of Cardiology (JACC) ha riportato i risultati di uno studio randomizzato su una piccola popolazione di pazienti ricoverati per sindrome coronarica acuta, studio che aveva l’obiettivo di valutare l’impatto del reiki sul ritmo cardiaco (Friedman, 2010). Il trial suggerisce qualche effetto positivo.
Alla luce delle conoscenze consolidate di fisica e di chimica non è possibile rispondere affermativamente a questa domanda (Gorski, 2014). In altre parole, il reiki non può essere considerato una forma di terapia. A meno – spiega l’autore dell’editoriale su Nature Reviews Cancer – di accettare di ripensare l’intero corpus teorico delle discipline scientifiche di base. È possibile – ed è l’ipotesi avanzata dagli autori della lettera alla rivista dell’American College of Cardiology – che alcune delle modalità insite nello svolgimento di questa pratica possano avere un’influenza positiva sull’esito della prestazione stessa. In altri termini, è possibile che abbia un impatto positivo sul ritmo cardiaco il fatto stesso che un’infermiera tenga “gentilmente” la mano a una persona ricoverata in terapia intensiva successivamente a un infarto miocardico acuto. In conclusione, il reiki non è una cura che funziona, ma un atteggiamento empatico del curante che preveda forme di contatto con il paziente può dare dei benefici.
Fisioterapia in RSA: troppi pazienti, poche ore, zero risultati!

Lavorare come fisioterapista in RSA non rispecchia certamente la soddisfazione più pura rispetto alle ambizioni che ogni professionista ha per la propria carriera ma rappresenta sicuramente un inizio da cui partire. Tra mancanza di ore, numeri eccessivi di pazienti e ambiente non collaborante, quali sono le possibilità di fare un buon lavoro?
Il collega Giulio, fisioterapista presso una nota residenza sanitaria di Firenze, ci racconta come sia difficile riuscire a fare fisioterapia in una RSA.
Quali sono le maggiori difficoltà che si incontrano?
Da dove inizio? (ride).
Si può riassumere essenzialmente in: poche ore, troppi trattamenti e nessuna collaborazione da parte delle altre figure professionali.
Da dove vuoi partire per analizzarle e parlarcene?
La mia realtà è un buon livello per quanto riguarda l’assistenza clinica ma veramente pessima dal punto di vista fisioterapica. Ho a disposizione una modestissima palestrina e non è poco. Parliamo però del numero dei pazienti: 60. Parliamo di ore: 8 alla settimana di cui 6 per trattamenti di gruppo e 2 per i trattamenti singoli. Una follia.
Devi trattare tutti singolarmente?
Ovviamente no, però nel mio caso sono comunque diversi, io riesco a dedicargli 10 minuti ciascuno, forse un quarto d’ora quando qualcuno è fuori residenza per qualche visita o permesso. Ma non sono eventi che capitano spesso, purtroppo.
Come mai così poche ore?
Ovviamente nessuno ti fa un contratto per 8 ore, quindi sono a partita iva. Per arrivare a fare quasi 30 ore sono impiegato in un’altra struttura e faccio il massaggiatore per una squadra di volley maschile, tramite un amico. Poi ci devi pagare le tasse. A volte riesco a trovare qualche lavoro a domicilio ma sono sempre saltuari.
Con così poche ore come è possibile riuscire a tirar fuori qualche miglioramento/mantenimento delle funzionalità efficaci?
Non puoi. Anche perchè questo si mescola con l’assoluta mancanza di collaborazione di altre figure. Li mettono in carrozzina, gli fanno tutto, surrogano i movimenti per fare prima. Gli anziani sono lenti e loro sono sempre di corsa, non per colpa loro. Il risultato però è la perdita di autonomia, di massa muscolare e di capacità articolare.
Pensi che cambiando posto di lavoro riusciresti a trovare situazioni migliori?
Assolutamente sì se fossi tra i fortunati che lavorano in centri riabilitativi. Ma lavorando in RSA, ovunque è così. Tutto il mondo è paese, come si suol dire. Si dovrebbe cambiare mentalità ma purtroppo la fisioterapia è un servizio esclusivamente di interesse perchè aumenta i punteggi nell’accreditamento. La realtà è questa.
Grazie Giulio, in bocca al lupo per la tua carriera!
Il superamento del test d’ingresso, qualora previsto, è ineludibile.

Essa sarebbe, altresì, idonea a ledere l’effettiva tutela di ulteriori diritti costituzionalmente garantiti.
Come correttamente affermato dalle parti resistenti, l’ammissione diretta dei massofisioterapisti al terzo anno, comporterebbe un’ingiustificata lesione del principio di parità di trattamento, consentendo ai ricorrenti di eludere la normativa prevista in materia di accesso ai corsi universitari, a detrimento di tutti gli altri studenti iscritti a corsi di laurea a numero chiuso.
Aggiungasi che da tale generalizzata ammissione, deriverebbe un concreto vulnus all’esercizio della professione di fisioterapista in regime di libera concorrenza, scaturente dall’immissione nel “mercato” delle professioni di un numero di operatori spropositato ed esorbitante rispetto alla domanda, con notevoli ripercussioni a livello occupazionale.
Né può escludersi che l’ammissione diretta al terzo ed ultimo anno di un corso di laurea nel settore delle professioni sanitarie sia idonea, seppur potenzialmente, a violare il fondamentale diritto alla salute sancito dall’art. 32 Cost.
In assenza di prova selettiva e della effettiva frequenza ai precedenti due anni di corso, infatti, vi sarebbe la non remota possibilità che gli studenti non abbiano maturato concrete ed adeguate competenze sanitarie e, dunque, l’effettiva capacità ad operare, anche autonomamente, in un settore, quale appunto quello sanitario, nel quale una preparazione non adeguata potrebbe avere conseguenze rilevanti sulla salute dei pazienti.
A fortiori, tale timore sussiste, laddove si consideri che la L. n.403/71, istitutiva della professione di massofisioterapista, non detta norme sul relativo percorso formativo, di talché, in seguito al trasferimento di detta competenza alle Regioni, lo stesso risulta essere disciplinato in modo non unico sul territorio nazionale.
Il titolo in questione, pertanto, può essere rilasciato sulla base di corsi con monte ore di insegnamento teorico-pratico e programmi, in concreto, variabili, con conseguente incertezza in ordine alle competenze acquisite dai singoli discenti (sul punto vedasi CdS n.219/2018: “Nel caso dei massiofisioterapisti, vale precisare che la L. n. 403/1971, istitutiva di tale professione sanitaria ausiliaria, non detta norme sul relativo percorso formativo, di talché – una volta trasferita alla Regioni la relativa competenza – lo stesso è stato disciplinato in modo difforme sul territorio nazionale. In concreto, il titolo in questione risultava quindi rilasciato, a seconda dei casi, sulla base di corsi dalla durata indifferentemente triennale o biennale e con un monte ore di insegnamento teorico-pratico conseguentemente variabile. Ai sensi dell’art. 7 del d. lgs. 7 dicembre 1993 n. 517, modificativo dell’art. 6, co. 3, del d. lgs. n. 502 del 1992, il quale disciplina la formazione del personale della riabilitazione, il Ministro della Sanità avrebbe dovuto individuare le figure professionali da formare ed i relativi profili, con conseguente soppressione, entro due anni dal 1 gennaio 1994, dei corsi di studio relativi alle figure professionali così individuate e previste dal precedente ordinamento, che non fossero stati già riordinati ai sensi dell’art. 9 della l. 19 novembre 1990 n. 341.
Linee guida per la diagnosi e la terapia delle spondiloartriti

Antonino Cartabellotta, Stefano Salvioli, Tiziano Innocenti, Giovanni Arioli
Evidence 2018;10(2): e1000178 doi: 10.4470/E1000178
Copyright: © 2018 Cartabellotta et al. Questo è un articolo open-access, distribuito con licenza Creative Commons Attribution, che ne consente l’utilizzo, la distribuzione e la riproduzione su qualsiasi supporto esclusivamente per fini non commerciali, a condizione di riportare sempre autore e citazione originale.
Le spondiloartriti comprendono un insieme di condizioni infiammatorie con alcune caratteristiche comuni, tra cui manifestazioni extra-articolari che possono verificarsi in occasione della prima presentazione oppure successivamente. La presente linea guida (LG) distingue tra spondiloartriti a predominanza assiale o periferica (box 1), tenendo comunque conto che le prime potrebbero avere caratteristiche periferiche e viceversa.
| Box 1: Tipologie di spondiloartriti
Predominanza assiale
Predominanza periferica
|
I professionisti sanitari in setting non specialistici spesso non riconoscono segni e sintomi delle spondiloartriti. Le presentazioni assiali spesso vengono diagnosticate erroneamente come lombalgie di tipo meccanico, con conseguente ritardo nel trattamento. Tra insorgenza dei sintomi e diagnosi intercorre un ritardo medio di 8,5 anni: solo il 15% circa dei casi riceve una diagnosi entro 3 mesi dalla presentazione iniziale (1). Contrariamente alle credenze comuni, l’incidenza delle spondiloartriti assiali è simile tra uomini e donne, non è sempre evidente alla radiografia standard e si presenta in persone sieronegative per l’antigene leucocitario umano B27 (HLA-B27). Le presentazioni periferiche vengono spesso interpretate come problemi articolari o tendinei non collegati tra loro, generando diagnosi errate perché possono migrare tra diverse articolazioni. Anche in persone con comorbidità note (es. psoriasi), le spondiloartriti periferiche possono non essere riconosciute.
Questo articolo sintetizza le più recenti raccomandazioni provenienti dal National Institute for Health and Care Excellence (NICE), per la diagnosi e il trattamento delle spondiloartriti in persone di età =16 anni (2). La LG mira innanzitutto ad accrescere la consapevolezza delle caratteristiche delle spondiloartriti e a fornire raccomandazioni chiare sulle azioni da intraprendere quando persone con segni e sintomi si presentano in setting non specialistici. La LG fornisce inoltre consigli sugli interventi farmacologici, non farmacologici e chirurgici per i pazienti con diagnosi di spondiloartrite, oltre a suggerire modelli organizzativi e modalità di informazione e supporto.
Le raccomandazioni del NICE sono basate su revisioni sistematiche delle migliori evidenze disponibili e su una esplicita considerazione della costo-efficacia. Quando le evidenze disponibili sono limitate, le raccomandazioni sono basate sull’esperienza del gruppo che ha prodotto la linea guida – Guideline Development Group’s (GDG) – e sulle norme di buona pratica clinica. I livelli di evidenza delle raccomandazioni cliniche sono indicati in corsivo tra parentesi quadre.
1. Sospetto di spondiloartrite
Nessun singolo test è sufficientemente accurato per confermare o escludere la diagnosi di spondiloartrite: di conseguenza, le decisioni diagnostiche non possono essere basate sulla presenza o l’assenza di singoli segni, sintomi o risultati di test. Infatti:
- Le spondiloartriti possono presentarsi con sintomi differenti, difficili da identificare, con conseguente diagnosi ritardata o mancata.
- Segni e sintomi potrebbero essere:
- muscolo-scheletrici: lombalgia infiammatoria, entesite (infiammazione nel punto in cui un tendine si inserisce sulla parte ossea) e dattilite (infiammazione di un intero dito, incluse le articolazioni, i tendini e le entesi);
- extra-articolari: uveite, psoriasi incluso il coinvolgimento ungueale.
- I fattori di rischio includono recenti infezioni genitourinarie e storia familiare di spondiloartrite o psoriasi.
[Raccomandazione basata su studi di qualità da molto bassa ad alta da studi di accuratezza diagnostica]
2. Consulto specialistico
2.1. Spondiloartriti assiali
- Nelle persone di età <45 anni con lombalgia che persiste da oltre tre mesi richiedere un consulto reumatologico per sospetta spondiloartrite in presenza di almeno quattro criteri riportati nel box 2. [Raccomandazione basata su evidenze di elevata qualità da studi di accuratezza diagnostica e da un modello di analisi economica recentemente sviluppato]
- In presenza di almeno tre dei criteri riportati nel box 2, eseguire un test HLA-B27. Se il test è positivo, richiedere un consulto reumatologico per la valutazione della spondiloartrite. [Raccomandazione basata su evidenze di elevata qualità da studi di accuratezza diagnostica e da un modello di analisi economica recentemente sviluppato]
- Se la persona non soddisfa i criteri per il consulto specialistico riportati nel box 2, ma rimane il sospetto clinico di spondiloartrite assiale, consigliare una rivalutazione in caso di successiva insorgenza di uno o più segni, sintomi o fattori di rischio riportati nel box 2, in particolare se la persona ha una diagnosi di malattia infiammatoria cronica intestinale (morbo di Crohn o colite ulcerosa), psoriasi o uveite. [Raccomandazione basata sull’esperienza e l’opinione del GDG]
Box 2: Criteri per il consulto specialistico per spondiloartrite assiale nelle persone con lombalgia insorta prima dei 45 anni di età e di durata superiore a tre mesi
Richiedere un consulto reumatologico se sussistono ≥4 criteri. In presenza di 3 criteri, eseguire un test HLA-B27 e richiedere un consulto reumatologico se il test è positivo. |
2.2. Artrite psoriasica e altre spondiloartriti periferiche
- Richiedere un consulto reumatologico urgente per sospetta spondiloartrite nelle persone con sospetta artrite infiammatoria di nuova insorgenza, tranne nel caso in cui si sospetti artrite reumatoide, gotta o artrite acuta da pirofosfato di calcio (pseudogotta). Nel sospetto di artrite reumatoide, valutare i criteri per l’invio al trattamento specialistico riportati nella LG NICE sull’artrite reumatoide negli adulti. [Raccomandazione basata sull’esperienza e l’opinione del GDG]
- Richiedere un consulto reumatologico per sospetta spondiloartrite nelle persone con dattilite. [Raccomandazione basata su evidenze di qualità da bassa a moderata da studi di accuratezza diagnostica]
- Richiedere un consulto reumatologico per sospetto di spondiloartrite nelle persone con entesite senza apparenti cause meccaniche, se è:
- persistente, oppure
- presente in più sedi, oppure
- presente almeno una delle seguenti condizioni:
- lombalgia senza apparente causa meccanica;
- uveite, attuale o pregressa;
- psoriasi, attuale o pregressa;
- infezione gastrointestinale o urogenitale;
- malattia infiammatoria cronica intestinale (morbo di Crohn o colite ulcerosa);
- familiare di primo grado con spondiloartrite o psoriasi.
[Raccomandazione basata su evidenze di qualità da bassa a moderata da studi di accuratezza diagnostica e sull’esperienza e l’opinione del GDG]
3. Diagnosi di spondiloartrite
In setting specialistici la diagnosi di spondiloartrite si basa su vari elementi: dati clinici, risultati del test HLA-B27, esami strumentali quali radiografia (Rx) e risonanza magnetica (RM) e può essere coadiuvata dall’uso di criteri diagnostici validati per le spondiloartriti. La Rx non costituisce un test appropriato di primo livello nelle persone con scheletro non completamente maturo. Le caratteristiche delle spondiloartriti assiali possono non essere evidenziate dalla RM tradizionale del rachide, che spesso non include le articolazioni sacroiliache e non contiene le immagini pesate in sequenza STIR, necessarie per rilevare l’edema osseo.
4. Trattamento della spondiloartrite
Il box 3 riporta le principali opzioni farmacologiche e non farmacologiche per il trattamento delle spondiloartriti. Se la terapia con farmaci anti-infiammatori non steroidei (FANS) può essere già avviata a livello di cure primarie prima della conferma diagnostica, i farmaci antireumatici che modificano l’andamento della malattia – Disease-Modifying AntiRheumatic Drugs (DMARD) – standard o biologici, dovrebbero essere prescritti solo in setting specialistici. Il monitoraggio continuo della terapia farmacologica e le eventuali modifiche in caso di riacutizzazione possono essere eseguiti sia a livello di cure primarie che secondarie. Il GDG ha convenuto che non possono essere formulate raccomandazioni generali per il trattamento delle riacutizzazioni, perché le esperienze dei pazienti sono variabili e possono richiedere approcci differenti; tuttavia, la LG stabilisce dei princìpi generali per un’assistenza efficace.
| Box 3: Trattamento farmacologico e non farmacologico delle spondiloartriti
Spondiloartrite assiale
Artrite psoriasica ed altre spondiloartriti periferiche
|
5. Gestione del paziente con riacutizzazioni
- Informare i pazienti con spondiloartrite della possibilità di riacutizzazioni e sintomi extra-articolari. [Raccomandazione basata sull’esperienza e l’opinione del GDG]
- Considerare l’elaborazione di un piano terapeutico per le riacutizzazioni in base alle necessità, alle caratteristiche e alle preferenze individuali del paziente. [Raccomandazione basata sull’esperienza e l’opinione del GDG]
- Quando si discute il piano terapeutico per le riacutizzazioni fornire informazioni su:
- accesso alle cure in caso di riacutizzazione, inclusi i recapiti di un professionista sanitario di riferimento;
- self management: es. esercizi, stretching e protezione articolare;
- trattamento del dolore e dell’astenia;
- potenziali modifiche della terapia farmacologica;
- modalità per gestire l’impatto dei sintomi sulla vita quotidiana e sull’attività lavorativa.
[Raccomandazione basata sull’esperienza e l’opinione del GDG]
- Nella gestione delle riacutizzazioni nell’ambito delle cure primarie richiedere un consulto specialistico se necessario, in particolare per i pazienti che:
- hanno riacutizzazioni ricorrenti o persistenti;
- assumono DMARD biologici;
- presentano comorbidità che potrebbero influenzare la terapia delle spondiloartriti o delle sue riacutizzazioni.
[Raccomandazione basata sull’esperienza e l’opinione del GDG]
6. Complicanze a lungo termine
Sulla valutazione delle complicanze a lungo termine delle spondiloartriti e dei relativi trattamenti farmacologici esistono evidenze limitate, che rendono impossibile sviluppare un piano standardizzato di assistenza a lungo termine. Tuttavia, la LG rileva specifiche criticità e sottolinea la necessità di un percorso assistenziale coordinato.
- Nell’ambito delle cure primarie considerare gli effetti avversi associati ai FANS, ai DMARD standard e a quelli biologici durante il follow-up delle spondiloartriti. [Raccomandazione basata su evidenze di bassa qualità da studi di coorte]
- Informare i pazienti che il trattamento con alfa-inibitori del fattore di necrosi tumorale (TNF) può aumentare il rischio di neoplasie. [Raccomandazione basata su evidenze di qualità molto bassa da studi di coorte]
- Discutere con tutti i pazienti con diagnosi di spondiloartrite dei fattori di rischio per le comorbidità cardiovascolari. [Raccomandazione basata su evidenze di bassa qualità da studi di coorte]
- Nei pazienti con spondiloartriti assiali considerare valutazioni periodiche dell’osteoporosi (ogni due anni) tenendo conto che con la densitometria a raggi x a doppia energia (DEXA) spinale la densità minerale ossea potrebbe risultare elevata, a causa della presenza di sindesmofiti e calcificazioni legamentose, mentre le misurazioni a livello dell’anca potrebbero essere più affidabili. [Raccomandazione basata sull’esperienza e l’opinione del GDG]
- Informare i pazienti con spondiloartriti assiali che hanno un rischio aumentato di fratture e che dovrebbero rivolgersi ad un professionista sanitario dopo una caduta o un trauma, in particolare se aumenta il dolore muscoloscheletrico. [Raccomandazione basata sull’esperienza e l’opinione del GDG]
7. Organizzazione dei servizi
-
- I policy maker dovrebbero garantire accordi locali per coordinare i servizi di assistenza primaria e specialistica, relativamente a:
- prescrizione e monitoraggio di FANS e DMARD standard e biologici;
- trattamento delle riacutizzazioni;
- accesso immediato al consulto reumatologico quando necessario;
- accesso immediato ad altri servizi specialistici per il trattamento di comorbidità e sintomi extra-articolari.
- I policy maker dovrebbero garantire accordi locali per coordinare i servizi di assistenza primaria e specialistica, relativamente a:
[Raccomandazione basata sull’esperienza e l’opinione del GDG]
- Garantire ai pazienti con spondiloartrite un accesso all’assistenza specialistica in setting di cure primarie o secondarie, durante tutto il corso della malattia, al fine di garantire un trattamento ottimale a lungo termine. [Raccomandazione basata sull’esperienza e l’opinione del GDG]
8. Raccomandazioni per la ricerca futura
- Quali sono i criteri ottimali per la richiesta di consulto specialistico nelle persone con sospetta spondiloartrite assiale?
- Qual è l’incidenza di complicanze a lungo termine, in particolare osteoporosi, malattie cardiovascolari e sindrome metabolica, in pazienti con spondiloartriti vs popolazione generale?
- Esistono specifiche caratteristiche delle spondiloartriti o fattori di rischio associati all’incidenza e agli outcome di queste complicanze?
- Qual è l’efficacia e la costo-efficacia degli interventi formativi per i professionisti sanitari, finalizzati ad aumentare la tempestività della diagnosi di spondiloartrite?
- Qual è l’efficacia comparativa e la costo-efficacia dei DMARD standard per il trattamento delle spondiloartriti periferiche? L’efficacia è influenzata dalle differenze nei protocolli di incremento graduale della dose?
- Qual è l’efficacia e la costo-efficacia dei DMARD biologici in pazienti con spondiloartriti periferiche persistenti (esclusa l’artrite psoriasica) o con spondiloartriti indifferenziate?
Bologna, controlli sull’esercizio abusivo della professione sanitaria. 22 persone denunciate. Sotto sequestro due strutture sanitarie del valore complessivo di 1 milione di euro

Continua l’attività di vigilanza dei Carabinieri del N.A.S. di Bologna allo scopo di contrastare l’insidioso fenomeno dell’esercizio abusivo delle professioni sanitarie,perpetrato diffusamente da spregiudicati millantatori.
I diffusi controlli eseguiti nel corso del secondo semestre dello scorso anno e proseguiti fino ad oggi, che hanno interessato oltre 60 strutture (studi medici, poliambulatori, studi dentistici, studi fisioterapici) nelle province di Bologna, Ferrara, Ravenna, Forlì-Cesena e Rimini, hanno permesso di individuare situazioni di non conformità con risvolti di rilevanza penale e amministrativa:
- pseudo dietologi che prescrivevano diete dimagranti;
- odontotecnici e assistenti alla poltrona colti nello svolgimento di mansioni di esclusiva pertinenza dell’odontoiatra;
- pseudo fisioterapisti, che agivano su pazienti con difficoltà motorie;
- pseudo infermieri.
Complessivamente sono 22 le persone denunciate a piede libero per avere svolto o tollerato l’esercizio abusivo della professione medica, nello specifico:
- 5 persone operanti nel ferrarese, svolgevano, all’interno di due strutture ricettive per anziani, la professione sanitaria di infermiere in assenza di titoli di abilitazione dello Stato;
- 13 persone denunciate nel bolognese, dove venivano scoperti falsi dentisti operare nel cavo orale dei loro pazienti con la complicità del medico – dentista, un falso medico – biologo prescrivere, presso un centro estetico, piani alimentari e diete dimagranti, un fisioterapista praticare massaggi terapeutici, laser terapia e tecarterapia in assenza di titoli abilitativi, un medico chirurgo per aver sottratto e fatto uso improprio di farmaci ad azione anestetizzante,
- 4 persone denunciate nella provincia di Forlì – Cesena, dove venivano scoperti degli odontotecnici svolgere mansioni riservate prettamente al medico – dentista, truffando gli ignari pazienti. Sottoposte a sequestro due strutture sanitarie del valore complessivo di 1 milione di euro, in quanto prive dei requisiti organizzativi e strutturali previsti dalla normativa vigente.
GDPR Day, state calmi e seguite le istruzioni!

25 maggio 2018: alla fine siamo arrivati al GPDR Day!!!
Il nuovo regolamento europeo in materia di protezione dei dati personali(Gdpr), entrato in vigore il 25 maggio 2016, si applica in tutti gli Stati Membri a partire da oggi, 25 maggio 2018. Il Regolamento intende dare vita ad un quadro più solido e coerente in materia di privacy, affiancato da efficaci misure di attuazione e rafforzare la certezza giuridica e operativa tanto per le persone fisiche quanto per gli operatori economici che per le autorità pubbliche.
Il Regolamento UE si articola in 11 capi per un totale di 99 articoli. Ai fini dell’adeguamento della disciplina italiana nelle meterie oggeto del Regolamento il Governo Gentiloni ha varato un apposito decreto legislativo che è stato trasmesso per i parei alle Commissioni speciali di Camera e Senato o scorso 10 maggio (vedi altro articolo).
Per quanto riguarda la sanità il decreto legislativo se ne occupa all’articolo 6 dello che detta disposizioni specifiche per il trattamento dei dati personali in ambito sanitario, intervenendo sugli articoli da 75 a 94 del Codice della privacy. Innanzitutto, nel Capo I, relativo ai principi generali, con la modifica dell’articolo 75, la riforma delinea la cornice di liceità del trattamento dati effettuato per finalità di tutela della salute e dell’incolumità fisica dell’interessato, di terzi o della collettività, richiamando le pertinenti disposizioni del Regolamento UE e della parte generale del Codice.
Tale trattamento può riguardare dati particolari (es. origine razziale o etnica, convinzioni religiose, dati genetici, dati biometrici intesi a identificare in modo univoco una persona fisica, dati relativi alla salute o alla vita sessuale o all’orientamento sessuale della persona) purché:
• il trattamento sia necessario per finalità di medicina preventiva o di medicina del lavoro, di valutazione della capacità lavorativa del dipendente, di diagnosi, assistenza o terapia sanitaria o sociale ovvero gestione dei sistemi e servizi sanitari o sociali sulla base del diritto dell’Unione o degli Stati membri o conformemente al contratto con un professionista della sanità (art. 9, par. 2, lett. h) del Regolamento UE). Tale professionista deve essere soggetto al segreto professionale (art. 9, par. 3, del regolamento UE);
• il trattamento sia necessario per motivi di interesse pubblico nel settore della sanità pubblica, quali la protezione da gravi minacce per la salute a carattere transfrontaliero o la garanzia di parametri elevati di qualità e sicurezza dell’assistenza sanitaria e dei medicinali e dei dispositivi medici, sulla base del diritto dell’Unione o degli Stati membri (art. 9, par. 2, lett. i) del Regolamento UE).
Quando ricorrono queste condizioni il consenso dell’interessato non è richiesto.
Il trattamento dati in ambito sanitario, inoltre, deve rispettare le misure di garanzia per i dati genetici, biometrici e relativi alla salute. In base a tale disposizione, spetta al Garante adottare misure di garanzia ed eventualmente ulteriori condizioni sulla base delle quali il trattamento è consentito. Questa possibilità è offerta agli Stati dall’art. 9, par. 4, del Regolamento UE che, per questi dati – oltre che per i dati biometrici e genetici – consente di mantenere o introdurre ulteriori condizioni e limitazioni. Dalla lettura dell’art. 2-septies, comma 6, che consente al Garante in relazione ai dati genetici ed ai dati sanitari, diagnostici e relativi alle prescrizioni di medicinali di “individuare in caso di particolare ed elevato livello di rischio, il consenso come ulteriore misura di protezione dei diritti dell’interessato“, si desume che il Garante potrà reintrodurre il consenso per il trattamento di alcuni specifici dati relativi alla salute e per i dati genetici.
In presenza di questi presupposti e requisiti il trattamento dati è lecito e, in base al nuovo comma 2 dell’articolo 75, l’interessato non può esercitare il diritto all’oblio (articolo 17 del Regolamento) e il diritto alla portabilità dei dati (articolo 20 del Regolamento). Tali limitazioni ai diritti sono espressamente fondate sull’articolo 23 del Regolamento che le consente per salvaguardare la sanità pubblica (par. 1, lett. e).
Coerentemente con l’eliminazione del requisito del consenso, la riforma abroga l’articolo 76 del Codice che distingue, per la sanità pubblica, i trattamenti dati che possono essere effettuati anche senza il consenso dell’interessato, ma previa autorizzazione da parte del Garante, da quelli che necessitano del consenso.
Il Capo II è dedicato alle modalità particolari per informare l’interessato del trattamento dati e per trattare i dati stessi. Si tratta di disposizioni che dovranno applicare tutti gli esercenti professioni sanitarie e le strutture sanitarie e socio-sanitarie tanto pubbliche quanto private, nonché gli altri soggetti pubblici operanti in ambito sanitario o della protezione e sicurezza sociale in base all’art. 80 del Codice. Tutti questi soggetti dovranno, anzitutto, informare l’interessato del trattamento dati.
Anche dall’articolo 77 è eliminato ogni riferimento al consenso dell’interessato.
L’articolo 78, relativo alle informazioni che devono rendere il medico di medicina generale o il pediatra, è coordinato con la modifica dell’articolo 77, e dunque con il rinvio alle informazioni previste dagli articoli 13 e 14 del Regolamento, che questi medici potranno rendere con un’unica informativa, relativa al complesso del rapporto medico/paziente che si protrarrà nel tempo.
È inoltre integrato l’elenco dei trattamenti rispetto ai quali le informazioni devono evidenziare specifici rischi per i diritti e le libertà fondamentali: alla ricerca scientifica, alla teleassistenza o telemedicina ed ai servizi resi attraverso la comunicazione elettronica si aggiungono ora il fascicolo sanitario elettronico e i sistemi di sorveglianza ed i registri nel settore sanitario (disciplinati dall’art. 12 del decreto-legge n. 179 del 2012).
Il fascicolo sanitario elettronico (FSE) è l’insieme dei dati e documenti digitali di tipo sanitario e socio-sanitario generati da eventi clinici presenti e trascorsi, riguardanti l’assistito. Il FSE – che deve consentire anche l’accesso da parte del cittadino ai servizi sanitari on line – è istituito dalle regioni e province autonome, a fini di prevenzione, diagnosi, cura e riabilitazione; studio e ricerca scientifica in campo medico, biomedico ed epidemiologico; programmazione sanitaria, verifica delle qualità delle cure e valutazione dell’assistenza sanitaria. Al fascicolo sanitario elettronico si accompagna il dossier farmaceutico, aggiornato a cura della farmacia che effettua la dispensazione.
I sistemi di sorveglianza e i registri di mortalità, di tumori e di altre patologie, di trattamenti costituiti da trapianti di cellule e tessuti e trattamenti a base di medicinali per terapie avanzate o prodotti di ingegneria tessutale e di impianti protesici sono istituiti ai fini di prevenzione, diagnosi, cura e riabilitazione, programmazione sanitaria, verifica della qualità delle cure, valutazione dell’assistenza sanitaria e di ricerca scientifica in ambito medico, biomedico ed epidemiologico allo scopo di garantire un sistema attivo di raccolta sistematica di dati anagrafici, sanitari ed epidemiologici per registrare e caratterizzare tutti i casi di rischio per la salute, di una particolare malattia o di una condizione di salute rilevante in una popolazione definita.
Con queste due integrazioni all’articolo 78, lo schema di decreto legislativo può procedere all’abrogazione degli articoli 91 e 94 del Codice, rispettivamente relativi ai dati trattati mediante carte e ai registri in ambito sanitario.
Finalità di coordinamento normativo hanno anche le modifiche all’articolo 79 del Codice, in relazione alle informazioni che devono rendere le strutture sanitarie pubbliche e private, e all’articolo 80 del Codice, in relazione agli altri soggetti pubblici operanti in ambito sanitario o della protezione e sicurezza sociale: anche queste strutture potranno utilizzare un’unica informativa, in riferimento a una pluralità di prestazioni erogate da distinti reparti o articolazioni della struttura.
L’articolo 81 del Codice, relativo alla prestazione del consenso, è abrogato.
L’articolo 82, relativo alla possibilità di rendere le informazioni sul trattamento dati successivamente all’erogazione della prestazione sanitaria – in presenza di una emergenza – è coordinato con la previsione delle informazioni di cui agli articoli 13 e 14 del Regolamento ed è integrato, quanto alla possibilità di rendere le informazioni ai congiunti, da un richiamo alle unioni civili (legge n. 86 del 2016) e al fiduciario disciplinato nell’ambito delle disposizioni anticipate di trattamento (legge n. 219 del 2017, art. 4).
Gli articoli 83 e 84, che specificano alcune cautele a tutela della privacy da osservare da parte degli organismi sanitari e degli esercenti professioni sanitarie nell’organizzazione delle prestazioni e dei servizi, nonché nella comunicazione di diagnosi o referti all’interessato, sono abrogati. In merito interviene ora l’articolo 2-septies del Codice, che individua misure di garanzia per il trattamento dei dati genetici, biometrici e relativi alla salute e che prescrive al Garante, nel provvedimento che ogni due anni delinea le misure di garanzia, di individuare anche cautele relativamente a “b) profili organizzativi e gestionali in ambito sanitario; c) modalità di comunicazione diretta all’interessato delle diagnosi e dei dati relativi alla propria salute” (comma 4).
Il Capo III del titolo dedicato ai trattamenti in ambito sanitario, composto dagli articoli 85 e 86 del Codice, che attribuiscono la qualifica di rilevante interesse pubblico a una serie di attività del Servizio sanitario nazionale e alle attività amministrative inerenti a maternità, tossicodipendenze e handicap, è abrogato. Le corrispondenti qualificazioni sono sostanzialmente contenute ora nell’articolo 2-sexies del Codice, con particolare riferimento alle lettere q), r) ed s).
La riforma abroga gli articoli 87, 88 e 89 del Codice, che disciplinano le prescrizioni mediche. Viene infatti inserito un nuovo articolo 89-bis, per disciplinare il caso in cui la prescrizione di medicinali non richieda l’inserimento del nominativo dell’interessato. In tal caso si rinvia comunque alle cautele particolari che dovrà dettare il Garante nell’ambito del provvedimento contenente le misure di garanzia in base all’articolo 2- septies.
La riforma abroga il Capo V, composto dal solo articolo 90, relativo ai dati genetici. Si tratta della disposizione che oggi consente il trattamento di tali dati solo previa autorizzazione rilasciata dal Garante sentito il Ministro della salute e con il parere del Consiglio superiore di sanità.
A seguito dell’abrogazione, si applica il Regolamento UE, che anzitutto definisce i dati genetici come “i dati personali relativi alle caratteristiche genetiche ereditarie o acquisite di una persona fisica che forniscono informazioni univoche sulla fisiologia o sulla salute di detta persona fisica, e che risultano in particolare dall’analisi di un campione biologico della persona fisica in questione”. Si tratta di dati personali particolari (art. 9 del Regolamento) che possono essere trattati solo con il consenso espresso dell’interessato ovvero se ricorrono altri presupposti di liceità espressamente elencati dall’art. 9, par. 2, del regolamento (come, ad esempio, esigenze di diagnosi in ambito sanitario). Inoltre, in base al par. 4 dell’art. 9 “Gli Stati membri possono mantenere o introdurre ulteriori condizioni, comprese limitazioni, con riguardo al trattamento di dati genetici, dati biometrici o dati relativi alla salute”.
In merito, interviene l’articolo 2-septies del Codice che, fermo il divieto di diffusione dei dati genetici, consente al Garante di dettare – per i dati genetici e sanitari – misure di garanzia, sentito il Ministro della salute che, a tal fine, acquisisce il parere del Consiglio superiore di sanità, che possono spingersi fino a prevedere il consenso come ulteriore misura di protezione dei diritti dell’interessato (comma 6).
Infine, quanto al Capo VI, che reca disposizioni varie, la riforma:
– abroga l’articolo 91, sui dati trattati mediante carte anche non elettroniche. L’abrogazione è compensata dall’introduzione del richiamo dal fascicolo sanitario elettronico all’articolo 78;
– apporta limitati interventi di coordinamento all’articolo 92, sulle cartelle cliniche;
– non modifica l’articolo 93 sul certificato di assistenza al parto;
– abroga l’articolo 94, su banche dati, registri e schedari in ambito sanitario. Anche questa abrogazione è compensata dall’inserimento nell’articolo 78 di un riferimento ai sistemi di sorveglianza ed ai registri di cui all’art. 12 del decreto-legge n. 179 del 2012.
In relazione al trattamento dati in ambito sanitario, il nuovo articolo 166 del Codice, sanziona la violazione degli obblighi di tenuta delle cartelle cliniche (art. 92) e di redazione del certificato di assistenza al parto con la possibile applicazione della sanzione amministrativa pecuniaria fino a 10 milioni di euro o, per le imprese, fino al 2% del fatturato mondiale totale annuo dell’esercizio precedente, se superiore.
Aifi e il caso Umbria, l’associazione replica: “Inaccettabile l’attacco alla professione”

ROMA – Un “inaccettabile attacco alla professione” del fisioterapista, che “mette a repentaglio i corretti percorsi di salute dei cittadini, esposti a false definizioni di competenze” oltre che “affermazioni false e lesive delle norme che regolano l’esercizio della fisioterapia in Italia”. Questo il commento dell’AIFI, l’Associazione italiana fisioterapisti, all’audizione in commissione Sanità e Servizi sociali della Regione Umbria del presidente dell’Istituto ‘Enrico Fermi’ di Perugia, Fabrizio Fornari. Audizione in 3 Commissione
Al centro delle discussioni, la delibera di giunta 1031/2017 con cui si stabilisce che ‘a partire dal prossimo piano di formazione 2018-2020 e fino a un intervento di disciplina nazionale tramite accordo Stato-Regioni, non si procederà ad autorizzare la formazione di massaggiatore masso-fisioterapista e di massaggiatore sportivo‘.
Secondo AIFI “probabilmente il timore di vedere toccati i propri interessi ha spinto Fornari a definire la nostra associazione, rappresentativa della professione del fisioterapista e riconosciuta con decreto ministeriale, come ‘nemico storico‘ e a rilasciare una falsa e gravissima affermazione secondo cui ‘i nostri diplomati fanno riabilitazione ortopedica e i fisioterapisti agiscono in quella neurologica, dove servono le competenze dei laureati’”.
AIFI, quindi, “diffida Fornari, e chiunque altro portatore di interessi particolari, a fornire affermazioni false e lesive delle norme che regolano l’esercizio della fisioterapia in Italia, che mai affermano una cosa simile. Tali affermazioni, infondate e strumentali, oltre a generare sdegno per essere state proferite nel palazzo che rappresenta le istituzioni umbre, mettono a repentaglio i corretti percorsi di salute dei cittadini che ricevono false definizioni di competenze. Il fisioterapista, infatti, è il professionista che non solo opera in campo ortopedico e neurologico, ma come riportato nel profilo professionale “nelle aree della motricità, delle funzioni corticali superiori, e di quelle viscerali conseguenti ad eventi patologici, a varia eziologia, congenita od acquisita” e cioè in campo cardiorespiratorio, reumatologico, nella riabilitazione del pavimento pelvico, disordini muscolo-scheletrici, in ambito pediatrico, geriatrico, sportivo, palliativo e preventivo.
Per il presidente dell’AIFI, Mauro Tavarnelli, “non serve commentare ulteriormente se non per aggiungere che l’Associazione italiana fisioterapisti tutelerà la propria immagine e il diritto dei propri iscritti e di tutti i professionisti nelle sedi deputate. AIFI- conclude- è nemica solo dell’arrogante ignoranza di chi contribuisce a rendere peggiore questo Paese oltre che confondere il diritto di parola con il rispetto della legge”.
Bologna, controlli a tappeto dei Nas sull’esercizio abusivo della professione sanitaria

Continua l’attività di vigilanza dei Carabinieri del N.A.S. di Bologna allo scopo di contrastare l’insidioso fenomeno dell’esercizio abusivo delle professioni sanitarie, perpetrato diffusamente da spregiudicati millantatori. I diffusi controlli eseguiti nel corso del secondo semestre dello scorso anno e proseguiti fino ad oggi, che hanno interessato oltre 60 strutture (studi medici, poliambulatori, studi dentistici, studi fisioterapici) nelle province di Bologna, Ferrara, Ravenna, Forlì-Cesena e Rimini, hanno permesso di individuare situazioni di non conformità con risvolti di rilevanza penale e amministrativa: pseudo dietologi che prescrivevano diete dimagranti; odontotecnici e assistenti alla poltrona colti nello svolgimento di mansioni di esclusiva pertinenza dell’odontoiatra; pseudo fisioterapisti, che agivano su pazienti con difficoltà motorie; pseudo infermieri.
Complessivamente sono 22 le persone denunciate a piede libero per avere svolto o tollerato l’esercizio abusivo della professione medica, nello specifico: – 5 persone operanti nel ferrarese, svolgevano, all’interno di due strutture ricettive per anziani, la professione sanitaria di infermiere in assenza di titoli di abilitazione dello Stato;
– 13 persone denunciate nel bolognese, dove venivano scoperti falsi dentisti operare nel cavo orale dei loro pazienti con la complicità del medico – dentista, un falso medico – biologo prescrivere, presso un centro estetico, piani alimentari e diete dimagranti, un fisioterapista praticare massaggi terapeutici, laser terapia e tecarterapia in assenza di titoli abilitativi, un medico chirurgo per aver sottratto e fatto uso improprio di farmaci ad azione anestetizzante,
– 4 persone denunciate nella provincia di Forlì – Cesena, dove venivano scoperti degli odontotecnici svolgere mansioni riservate prettamente al medico – dentista, truffando gli ignari pazienti. Sottoposte a sequestro due strutture sanitarie del valore complessivo di 1 milione di euro, in quanto prive dei requisiti organizzativi e strutturali previsti dalla normativa vigente.
La coppettazione fa bene?

È una novità?
In cosa consiste la coppettazione?
Perché la coppettazione dovrebbe far bene?
Quali evidenze abbiamo che la coppettazione sia efficace
Occorre premettere che per un trattamento utilizzato per un numero così ampio di disturbi e patologie non è facile giungere a conclusioni certe riguardo la sua efficacia. Possiamo dire che, a oggi, non sono state prodotte prove scientifiche che dimostrino che la coppettazione sia efficace nel trattamento del mal di schiena, così come di qualsiasi altro disturbo. Uno studio sistematico dei risultati delle ricerche svolte dal 1980 al 2013 e pubblicate su riviste comprese nella banca dati più conosciuta in ambito biomedico (Medline) ha reperito 29 studi di cui solo uno era una sperimentazione controllata randomizzata. La maggior parte degli articoli riportava singoli casi di pazienti trattati. Gli autori della revisione sono giunti alla conclusione che le evidenze sono troppo deboli per avere una certezza dell’utilità di questa pratica (Huang, et al 2013). Uno studio pubblicato sulla rivista PLoS Medicine ha analizzato solo sperimentazioni controllate randomizzate (il tipo di metodo di studio che dovrebbe promettere, se non garantire, risultati più solidi) svolte tra il 1992 e il 2010 (Cao & Liu, 2012). La coppettazione era sperimentata per il trattamento dei disturbi di più varia origine, dal dolore lombare all’acne, dalla dispnea all’herpes zoster. Ebbene, anche in questo caso le conclusioni degli autori non sono state incoraggianti soprattutto a causa della scarsa qualità della metodologia degli studi svolti. Un’altra ricerca su circa 60 pazienti ha messo a confronto la coppettazione con un massaggio rilassante per valutare l’efficacia delle due strategie nel ridurre il dolore del tratto cervicale della colonna vertebrale (Lauche et al. 2013). Non sono state rilevate differenze tra i due trattamenti.
Possiamo fidarci della coppettazione perché in fondo non fa male?
Una revisione sistematica di studi svolti in Corea suggerisce che gli effetti avversi possano essere evitati affidandosi a operatori esperti e siano, comunque, di lieve entità (Kim et al. 2014).
Bibliografia
- 1. Cao H, Li X, Liu J (2012) An Updated Review of the Efficacy of Cupping Therapy. PLoS ONE7(2): e31793.
- 2. Chen B, Li MY, Liu PD, Guo Y, Chen ZL. Alternative medicine: an update on cupping therapy. QJM: An International Journal of Medicine. 2014 Nov 15;108:523-5.
- 3. Gao SZ, Liu B. Study on standardization of cupping technique: elucidation on the establishment of the National
- 4. Standard Standardized Manipulation of Acupuncture and Moxibustion, Part V, Cupping. Zhongguo zhen jiu. Chinese acupuncture & moxibustion. 2010 Feb;30:157-9.
- 5. Huang C, Choong M, Li T. Effectiveness of cupping therapy for low back pain: a systematic review. Acupuncture in Medicine 2013;31:336-7.
- 6. Lauche R, Materdey S, Cramer H, Haller H, Stange R, Dobos G, Rampp T. Effectiveness of home-based cupping massage compared to progressive muscle relaxation in patients with chronic neck pain—a randomized controlled trial.
- 7. PloS one 2013 Jun 7;8:e65378.
- 8. Kim TH, Kim KH, Choi JY, Lee MS. Adverse events related to cupping therapy in studies conducted in Korea: a systematic review. European Journal of Integrative Medicine 2014 Aug 31;6:434-40.
- 9. Panciera N. Che cos’è la coppettazione. Wired 2016; 6 agosto.
Ordini medici: omeopatia non ha basi scientifiche, è un placebo

“ALLO stato attuale non ci sono prove scientifiche né plausibilità biologica che dimostrino la fondatezza delle teorie omeopatiche secondo i canoni classici della ricerca scientifica”. Da questa mattina sul sito di Fnomceo, la Federazione che unisce tutti gli Ordini dei medici italiani, c’è una presa di posizione molto netta, destinata a far nascere polemiche da parte di chi prescrive e di chi utilizza la disciplina inventata nell’Ottocento dal medico tedesco Samuel Hahnemann, seguita da tantissimi italiani e praticata da molti dottori ai quali non piacerà quanto sostenuto dall’organismo che tine l’albo professionale al quale sono iscritti.
• LA SCHEDA ON LINE
La scheda sull’omeopatia si trova nella sezione del sito di Fnomceo recentemente creata e intitolata “Dottore, ma è vero che…?”. Si tratta di uno spazio dove si vuole fare chiarezza su una serie di falsi miti legati alla medicina con l’aiuto di esperti che valutano la credibilità scientifica di varie teorie e credenze, con risposte a domande tipo “L’olio di palma fa male” o “Gli esami preveccinali possono prevenire gli effetti collaterali dei vaccini?”. Riguardo all’omeopatia, tra l’altro, la Federazione in fondo al testo annuncia una novità per il futuro. “Il Consiglio Nazionale del 24 marzo 2018 ha accolto la richiesta del presidente Anelli di istituire una commissione che riveda la posizione della Fnomceo in tema di omeopatia”. A cosa questo preluda, si capirà nei prossimi mesi, di certo c’è che l’Europa nel 2000 ha chiesto di regolamentare questa pratica e successivamente sono stati presi provvedimenti anche in Italia e si è pure inserito un articolo nel codice deontologico medico dedicato a “Sistemi e metodi di prevenzione, diagnosi e cura non convenzionali” dove si spiega tra l’altro che “il medico può prescrivere e adottare, sotto la sua diretta responsabilità, sistemi e metodi di prevenzione, diagnosi e cura non convenzionali nel rispetto del decoro e della dignità della professione. Il medico non deve sottrarre la persona assistita a trattamenti scientificamente fondati e di comprovata efficacia”.
La nuova scheda sul sito è stata scritta da Salvo Di Grazia, ginecologo da anni impegnato a smascherare le bufale sanitarie attraverso il suo sito Medbunker e pure con alcuni libri, e la sua pubblicazione ha richiesto un po’ di tempo visto la delicatezza del tema. Nel testo si spiega che “diversi studi condotti con una metodologia rigorosa hanno evidenziato che nessuna patologia ottiene miglioramenti o guarigioni grazie ai rimedi omeopatici. Nella migliore delle ipotesi gli effetti sono simili a quelli che si ottengono con un placebo (una sostanza inerte)”.
• EFFETTO PLACEBO
Riguardo al fatto che ci siano persone sicure di aver tratto benefici dall’utilizzo dell’omeopatia, “questi potrebbero essere facilmente spiegabili con l’effetto placebo, con il normale decorso della malattia o con l’aspettativa del paziente. L’effetto placebo è conosciuto da tempo, ha una base neurofisiologica nota e funziona anche su animali e bambini, ma il suo uso in terapia è eticamente discutibile e oggetto di dibattito”. Nella scheda si fa anche notare come i presunti meccanismi di funzionamento “sono contrari alle leggi della fisica e della chimica” e si ricorda come l’utilizzo da parte dei cittadini di questa tecnica è in diminuzione continua. C’è poi un chiarimento proprio sul fatto che l’ordine si è espresso su questo tema a suo tempo inserendo il passaggio nel codice deontologico. Nel 2013 c’era stata una presa di posizione dello Stato-Regioni in base alla quale presso gli Ordini provinciali dei medici devono essere tenuti gli elenchi dei professionisti che esercitano l’omeopatia. “In Italia l’omeopatia può essere praticata solo da medici chirurghi abilitati alla professione – si ribadisce ora sul sito – Questa norma non intende attribuire una base scientifica a questa pratica, ma solo garantire da una parte il diritto alla libertà di scelta terapeutica da parte del cittadino e dall’altro un uso integrativo e limitato alla cura di disturbi poco gravi e autolimitanti, evitando il rischio di ritardare una diagnosi più seria o che il paziente stesso sia sottratto a cure di provata efficacia”. I medici comunque in base al codice deontologico devono “specificare che il prodotto non agisce su basi scientificamente provate e raccogliere il consenso da parte del cittadino”. Non risulta che i dottori che praticano l’omeopatia oggi facciano compilare il consenso informato
POS, niente sanzioni per chi non l’ha. Il parere del Consiglio di Stato

Commercianti e professionisti hanno l’obbligo di accettare pagamenti con carta di debito e di credito, ma la sanzione da 30 euro prevista in mancanza di POS vìola il principio della “riserva di legge”, perché non è adeguatamente regolamentato da una norma primaria. La scelta del ministero di aggirare il problema rifacendosi alle sanzioni previste dall’articolo 693 del codice di procedura penale, dunque, non è sufficiente a garantire la correttezza formale della disciplina sanzionatoria, anche perché di fatto comporta l’applicazione di una sanzione precedente alla norma relativa all’obbligo da rispettare.
Proprio per questo il ministero ha predisposto un provvedimento che fornisce un’interpretazione limitata della delega, non prevedendo nuove sanzioni ma applicando quelle già previste dall’articolo 693 del codice di procedura penale, che sanziona il rifiuto di un esercente di accettare monete aventi corso legale. In base a questa norma, se un negoziante o un professionista non accetta un pagamento con bancomat o carta di credito, rischia una sanzione di 30 euro. Il Consiglio di Stato nel parere richiesto sottolinea l’importanza della misura di obbligo di POS ai fini della lotta al riciclaggio, all’evasione e all’elusione fiscale. Ma, aggiunge, l’obiettivo deve: “necessariamente essere conseguito con l’adozione di provvedimenti rispettosi, sotto l’aspetto formale e sostanziale, dei principi fondamentali dell’ordinamento giuridico”. E in questo specifico caso, si evidenzia: “l’assenza di un’esplicita previsione legislativa di taluni parametri necessari per la individuazione degli elementi essenziali ai fini della individuazione della sanzione da irrogare”. Cosa che ha indotto il ministero a: “prospettare come unico riferimento normativo “assimilabile” al rifiuto di accettazione di pagamenti con carte di debito e carte di credito la condotta considerata dall’articolo 693 c.p. e conseguente applicazione, in via estensiva, della sanzione ivi prevista”.
Non è dunque possibile prescindere dalla verifica della compatibilità della norma con riferimento, innanzitutto, all’articolo 23 della Costituzione, in base al quale “nessuna prestazione personale o patrimoniale può essere imposta se non in base alla legge”. Tecnicamente, questa è la garanzia della riserva di legge che, anche in base a pronunce della Corte Costituzionale (sentenza 350/2007), richiede che: “la concreta entità della prestazione imposta sia desumibile chiaramente dagli interventi legislativi che riguardano l’attività dell’amministrazione”.
Il principio della legalità è ulteriormente ribadito dall’articolo 1 della legge 689/1981, secondo cui: “nessuno può essere assoggettato a sanzioni amministrative se non in forza di una legge che sia entrata in vigore prima della commissione della violazione”.
In conclusione, l’articolo 15, comma 4, del dl 179/2012, secondo il parere del Consiglio di Stato non rispetta: “il principio costituzionale della riserva di legge in quanto carente di qualsiasi criterio direttivo, sostanziale e procedurale”. Una mancanza di copertura costituzionale riconosciuta dallo stesso ministero nella sua relazione laddove dubita che l’individuazione della sanzione sia: “legittimamente delegata ad un atto secondario la facoltà di introdurre nuove sanzioni in assenza di precisi criteri direttivi già contenuti nella norma primaria”.
Guida alla dichiarazione dei redditi delle persone fisiche relativa all’anno d’imposta 2017: spese che danno diritto a deduzioni dal reddito, a detrazioni d’imposta, crediti d’imposta e altri elementi rilevanti per la compilazione della dichiarazione e per l’apposizione del visto di conformità

Le spese sostenute per le prestazioni sanitarie rese alla persona dalle figure professionali elencate nel DM 29 marzo 2001, sono detraibili senza necessità di una specifica prescrizione medica (ad esempio fisioterapista, dietista) (Circolare 1.06.2012 n. 19, risposta 2.2).
Le prestazioni del massofisioterapista sono detraibili solo se rese da soggetti che hanno conseguito entro il 17 marzo 1999 il diploma di formazione triennale. La detrazione spetta a condizione che, oltre alla descrizione della figura professionale e della prestazione resa, sia attestato il possesso del diploma a tale data (Circolare 24.04.2015 n. 17, risposta 1.1). La detrazione spetta, inoltre, per le prestazioni rese da massofisioterapisti che hanno conseguito entro il 17 marzo 1999 il diploma di formazione biennale, a condizione che il titolo sia considerato equivalente alla laurea di fisioterapista di cui al DM n. 741 del 1994 con Decreto Dirigenziale del Ministero della Salute. Anche relativamente alle prestazioni dei terapisti della riabilitazione, la detrazione spetta solo se resa da soggetti che hanno conseguito il diploma o l’attestato entro il 17 marzo 1999 (entrata in vigore della legge n. 42 del 1999), in quanto tali titoli sono da considerarsi equipollenti ai titoli universitari di fisioterapista, logopedista, terapista della neuro e psicomotricità dell’età evolutiva e terapista occupazionale e pertanto il terapista rientra tra le professioni sanitarie (Parere del Ministero della Salute del 06 marzo 2018). La detrazione spetta a condizione che, oltre alla descrizione della figura professionale e della prestazione resa, sia attestato il possesso del titolo a tale data.
Circolare Agenzia delle Entrate
Aifi: “Noi con gli studenti di Palermo per tutelare i loro diritti

Carabinieri NAS, truffe in sanità. Denunciate 5 persone

I Carabinieri del NAS di Bari, a seguito della denuncia presentata dalla Direzione generale della locale ASL, nel corso di un controllo ispettivo, hanno accertato che presso un centro privato di riabilitazione della provincia, venivano erogate prestazioni sanitarie ambulatoriali e domiciliari, in particolare attività di riabilitazione fisioterapica e psicologica, a pazienti in regime di esenzione totale le cui cure erano a totale carico del Servizio Sanitario Nazionale. Nei confronti della struttura sanitaria privata, tuttavia, già dalla fine del 2017, era intervenuta la revoca dell’accreditamento istituzionale con il Servizio sanitario regionale a causa di reiterate violazioni in materia contributiva e previdenziale. I militari hanno, pertanto, sottoposto a sequestro preventivo il presidio di riabilitazione che potrà erogare unicamente prestazioni sanitarie con oneri a carico dei pazienti nonché documentazione attestante l’esecuzione di trattamenti sanitari a carico del SSR. Il titolare del centro riabilitativo è stato denunciato alla locale Autorità Giudiziaria per tentata truffa ai danni del Servizio sanitario nazionale e inosservanza di un provvedimento dell’autorità.
Il NAS di Campobasso ha condotto un’attività di indagine al termine della quale ha denunciato il Sindaco di un Comune, due dirigenti della Regione Molise e il presidente di una Cooperativa Sociale per concorso in abuso d’ufficio, omissione in atti d’ufficio e frode in pubbliche forniture. I militari hanno accertato che il Sindaco e gli altri pubblici ufficiali avevano deliberatamente omesso di adottare i provvedimenti doverosi e necessari ad interrompere la gestione del servizio socio- assistenziale del Comune svolto illecitamente dalla cooperativa privata senza autorizzazione e senza i requisiti strutturali idonei richiesti dalla normativa di settore. Uno dei dirigenti regionali aveva, altresì, nell’ambito delle sue competenze, concesso al presidente della società gerente la casa di riposo comunale, una proroga illegittima per consentire a questi di provvedere all’adeguamento strutturale. Gli esiti investigativi hanno portato il Comune a disporre la chiusura della struttura socio-assistenziale, trasferendo gli ospiti in un’altra casa di riposo idonea.
La riforma della privacy europea è legge

Pubblicato in Gazzetta UE il regolamento relativo al trattamento e alla libera circolazione dei dati personali delle persone fisiche. Il regolamento entra ufficialmente in vigore il ventesimo giorno successivo alla pubblicazione nella Gazzetta ufficiale dell’Unione europea, data che si identifica nel prossimo 24 maggio, mentre la disciplina troverà piena applicazione a decorrere dal 25 maggio 2018.
Di seguito la guida del garante
Carabinieri NAS di Bologna e di Catania: controlli sull’esercizio abusivo della professione sanitaria, 18 persone denunciate e tre strutture sanitarie sequestrate

Negli ultimi mesi i Carabinieri del NAS di Bologna hanno effettuato numerosi controlli tesi a contrastare l’insidioso fenomeno dell’esercizio abusivo delle professioni sanitarie. Le attività ispettive, che hanno interessato oltre 50 strutture (studi medici, poliambulatori, studi dentistici, studi fisioterapici), hanno permesso di sgominare situazioni di non conformità con risvolti di rilevanza penale e amministrativa. In particolare, è stata rivelata la presenza di:
- pseudo dietologi che prescrivevano diete dimagranti;
- odontotecnici e assistenti alla poltrona colti nello svolgimento di mansioni ad esclusiva pertinenza dell’odontoiatra;
- pseudo fisioterapisti, che agivano su pazienti con difficoltà motorie;
- pseudo infermieri.
Complessivamente sono state denunciate 12 persone a piede libero per aver svolto o tollerato l’esercizio abusivo della professione medica. Nello specifico:
- 2 persone operanti nel ferrarese che svolgevano, all’interno di due strutture ricettive per anziani, la professione sanitaria di infermiere in assenza dei titoli di abilitazione dello Stato;
- 6 persone denunciate nel bolognese, dove sono stati scoperti falsi dentisti mentre operavano nel cavo orale dei loro pazienti con la complicità dell’odontoiatra. Sempre nella stessa provincia, inoltre, sono stati segnalati all’Autorità Giudiziaria un falso medico biologo che prescriveva pani alimentari e diete dimagranti, e un fisioterapista che praticava massaggi terapeutici, laser terapia e tecarterapia in assenza di titoli abilitativi;
- 4 persone denunciate nella provincia di Forlì – Cesena, dove venivano scoperti degli odontotecnici intenti a svolgere mansioni riservate esclusivamente al medico dentista, truffando gli ignari pazienti. Nella medesima provincia, inoltre, sono state sequestrate due strutture sanitarie dal valore complessivo di 1 milione di euro, in quanto prive dei requisiti organizzativi e strutturali previsti dalla normativa vigente.
- Il NAS di Cataniaha deferito in stato di libertà 6 persone per esercizio abusivo della professione sanitaria e attivazione di ambulatorio fisioterapico senza autorizzazione sanitaria. Le indagini dei Carabinieri sono iniziate dall’ispezione di una casa di cura, parte della quale era stata indebitamente destinata ad ospitare degli ambulatori per la riabilitazione, ove esercitavano delle persone sprovviste dei titoli di studio autorizzativi ad effettuare la professione di fisioterapista.
Il complesso universo del “mal di schiena”. Possibili cause e gestione nel lungo periodo, Tre articoli pubblicati sulla prestigiosa rivista The Lancet evidenziano gli aspetti principali per un corretto inquadramento del disturbo

Per mal di schiena si intende innanzitutto un problema di dolore nella parte lombare della schiena con o senza irradiazione agli arti inferiori. Circa la metà delle persone adulte prova tale dolore almeno una volta nella vita. Il mal di schiena colpisce soprattutto le persone dopo i 40 anni e maggiormente il sesso femminile. Dal 1990 al 2015, l’ impatto della disabilitá provocato dal mal di schiena é aumentato del 50% su scala mondiale, soprattutto a causa dell’ aumento della popolazione e dell’ avanzamento dell’età media. I costi di questo disturbo vanno calcolati sia in termini diretti per i sistemi sanitari che indiretti per la perdita di produttività lavorativa, e sono pari ai costi di altre noti disturbi di salute quali le malattie cardiovascolari, i tumori, i disturbi mentali, e le malattie autoimmuni. In generale, le persone con mal di schiena possono provare importanti limitazioni funzionali nella vita di tutti i giorni.
POSSIBILI CAUSE DEL MAL DI SCHIENA
Una vera e propria causa di dolore lombare é riscontrabile solo in pochissime persone con mal di schiena; un esempio può essere la presenza di una frattura ad una vertebra. Nella grande maggioranza dei casi non é invece possibile identificare nessuna causa specifica ed il dolore viene definito come aspecifico. Infatti, diversi studi hanno dimostrato come alterazioni della colonna vertebrale come un’ernia del disco possano essere presenti anche in persone che non hanno dolore lombare. Un’ ernia del disco può invece venire considerata come causa del dolore se si presenta assieme ad un dolore persistente agli arti inferiori.
COME EVOLVE IL MAL DI SCHIENA NEL TEMPO
Diversi studi mostrano come che la maggior parte delle persone con un episodio di mal di schiena migliori in maniera spontanea ma circa 2/3 delle persone continua ad avere un dolore residuo dopo 3 e 12 mesi. Circa la metà delle persone con mal di schiena ha un dolore leggero che é continuo o fluttuante nel corso del tempo. La ricerca ha chiaramente dimostrato che chi ha già avuto un episodio di mal di schiena é a maggior rischio di averne un altro in futuro. Aspetti dello dello stile di vita quali il fumo, l’ obesità ed un basso livello di attività fisica sono associati ad un maggior rischio di sviluppare uno stato di salute generale più precario e, conseguentemente, anche la presenza di mal di schiena.
IL MAL DI SCHIENA É SOLO UN PROBLEMA FISICO?
Se il mal di schiena diventa persistente nel tempo, non é probabilmente causato da un problema fisico ma da una combinazione di fattori fisici, biologici, psicologici, sociali ed altri disturbi di salute. Jan Hartvigsen, Professore Ordinario di Biomeccanica Clinica e Ricerca Muscoloscheletrica presso la University of Southern Denmark (Danimarca) é l’autore principale del primo articolo apparso su The Lancet e sottolinea la natura multidimensionale del problema: «Il mal di schiena ha anche un impatto profondo sulla vita delle persone che vivono con questo disturbo che possono avere una perdita di identità sociale, una perdita di autostima, problemi famigliari, e mancanza di denaro per pagare le terapie. Per questo motivo é importante migliorare la formazione dei professionisti sanitari che si occupano di gestire questo problema, abbandonando un approccio biomedico per adottare un approccio multidisciplinare che prenda in considerazione le persone da un punto di vista bio-psicosociale».
LE TECNICHE DIAGNOSTICHE PER IMMAGINI
Le Linee Guida internazionali per la gestione del mal di schiena fanno una distinzione tra dolore in fase acuta (cioè presente da meno di 6 settimane) e dolore in fase cronica (presente da almeno 12 settimane). Per l’inquadramento clinico, in entrambe le fasi, non esistono studi che dimostrino come sottoporre una persona con mal di schiena ad indagini radio-diagnostiche (come radiografia o risonanza magnetica) aiuti effettivamente a migliorare il suo dolore lombare, perciò l’ utilizzo di tali indagini in tutte le persone con mal di schiena é fortemente sconsigliato dalla comunità scientifica internazionale.
QUALI TRATTAMENTI SONO CONSIGLIATI
Le Linee Guida internazionali suggeriscono per il mal di schiena in fase acuta di rimanere ’attivi’ nella vita di tutti i giorni e viene sottolineata l’ importanza di una adeguata rassicurazione dei pazienti su questo problema di salute, sulla sua natura aspecifica e sulla probabile prognosi positiva. Come seconda opzione terapeutica, sono suggeriti trattamenti passivi, quali le manipolazioni vertebrali, il massaggio e l’agopuntura, o i farmaci anti-infiammatori non-steroidei (aspirina). Paracetamolo ed altri tipi di farmaci antidolorifici come gli oppiacei (codeina, morfina) non sono consigliati. Per il mal di schiena in fase cronica, oltre al consiglio di rimanere ‘attivi’, vengono anche consigliati l’ esercizio terapeutico e la terapia cognitivo-comportamentale come prime opzioni terapeutiche. Opzioni secondarie sono trattamenti passivi come manipolazioni vertebrali e massaggio, terapie farmacologiche a base di anti-infiammatori non-steroidei, e terapie integrate come la riabilitazione multidisciplinare in cui la persona é seguita da più di un professionista sanitario. La chirurgia é assolutamente sconsigliata per il mal di schiena aspecifico, ma é invece consigliata come seconda opzione nel caso di dolore lombare con irradiazione agli arti in cui chiari disturbi della colonna come un’ ernia del disco vengano riscontrati.
DIFFERENZE TRA RACCOMANDAZIONI SCIENTIFICHE E PRATICA CLINICA
Nadine Foster, Professore Ordinario dell’NIHR in Salute Muscoloscheletrica presso la Keele University (Regno Unito) é l’ autore principale del secondo articolo pubblicato su The Lance ed evidenzia che: «Prendendo in considerazione l’ evidenza scientifica, abbiamo riscontrato che in tutti i paesi ad alto reddito vi é un modo poco utile e poco scientifico di trattare le persone con mal di schiena. Vi é anche evidenza del fatto che i professionisti sanitari tendano ad attribuire il mal di schiena ad una qualche patologia della colonna vertebrale, e che quindi siano necessari per i pazienti riposo, farmaci, indagini radio-diagnostiche e trattamenti invasivi per “aggiustare” la colonna. Abbiamo inoltre riscontrato che diversi sistemi sanitari tendono a finanziare o rimborsare in maniera inadeguata i trattamenti efficaci (educazione, esercizio terapeutico, terapia psicologica), e che tali sistemi tendono invece a finanziare farmaci e trattamenti invasivi come le infiltrazioni e la chirurgia».
COME SI PUÓ MIGLIORARE LA GESTIONE DEL MAL DI SCHIENA
Rachelle Buchbinder, Professore Ordinario di Epidemiologia Clinica presso la Monash University (Australia) é l’ autore principale del terzo articolo che é un vero e proprio invito ad agire affinché venga ridotto il fardello collettivo crescente provocato dal mal di schiena: «Vorremmo che i decisori politici, i professionisti sanitari e la popolazione capiscano meglio il mal di schiena ed il modo migliore per gestirlo. Vorremmo che politica, sanitá pubblica, professionisti sanitari, servizi sociali e datori di lavoro diano una prioritá maggiore a questo disturbo, lavorando in maniera unitaria affinché vengano ridotte le cure di bassa qualitá attualmente imperanti, in quanto superflue, inefficaci ed in alcuni casi anche dannose». La Buchbinder propone anche delle soluzioni, e rivolgendosi alle forze governative dice: «Per i trattamenti che non sono stati ancora testati vorremmo che i governi finanziassero trial clinici di alta qualitá e che garantiscano ai pazienti l’ accesso alle terapie in questi trial; qualora i risultati dei trial dovessero essere negativi, vorremmo che venisse rimosso il finanziamento a quei trattamenti ma se i risultati fossero positivi vorremmo che ogni persona avesse la possibilitá di accedervi». Poi, rivolgendosi in maniera diretta ai pazienti esprime un ulteriore desiderio: «Vorremmo che i pazienti e la popolazione in generale adottassero il concetto di “salute positiva”, secondo cui il mal di schiena può essere autogestito rimanendo attivi e facendo esercizio fisico».
LA SITUAZIONE IN ITALIA
Uno studio condotto dal team di ricerca di Giorgio Della Rocca (Professore Ordinario in Anestesiologia dell’ Universitá di Udine) e focalizzato sull’ accesso al Pronto Soccorso, ha evidenziato come molto spesso le persone con mal di schiena si rechino in pronto soccorso e che, al 72% di loro venga somministrato un farmaco anti-infiammatorio non-steroideo, al 42% un farmaco oppiaceo, ed al 56% venga eseguita un’ indagine radio-diagnostica. Queste procedure terapeutiche (in particolare farmaci oppiacei ed indagini radiologiche) sono apertamente in contrasto con quanto raccomandato dalle Linee Guida internazionali. Lo studio ha anche evidenziato che solo una mnima parte dei pazienti ha richiesto il ricovero ospedaliero: la stragrande maggioranza veniva inviata al proprio medico curante.
INDICAZIONI GENERALI PER CHI SOFFRE DI MAL DI SCHIENA
Paolo Pillastrini, Professore Ordinario presso l’ Universitá di Bologna ed esperto in riabilitazione muscoloscheletrica, fa una sintesi estrema degli articoli pubblicati su The Lancet: «Questa serie di articoli non può non stimolare l’interesse di chi si occupa di riabilitazione muscoloscheletrica. I punti chiave da seguire per orientare i cittadini e il personale sanitario interessati da questa patologia sono i seguenti: essere ben informati ed eseguire un autotrattamento sotto supervisione, favorire l’adozione di uno stile di vita corretto, praticare attività fisica generale ed eseguire esercizi terapeutici specifici, senza fare ricorso a terapie fisiche strumentali. Le Linee Guida internazionali inoltre raccomandano di non abusare delle tecniche diagnostiche per immagini, a meno che non siano strettamente necessarie. La persona, quindi, può e deve diventare protagonista nella gestione e nel trattamento del proprio mal di schiena, con il sostegno di professionisti sanitari qualificati e competenti».
Gazzetta Ufficiale, è stato pubblicato il decreto che istituisce gli Albi delle professioni sanitarie tecniche, della riabilitazione e della prevenzione.

Esercizio abusivo della professione: cosa cambia con la legge Lorenzin

Con l’approvazione della Riforma Lorenzin sono intervenuti dei cambiamenti importanti in merito all’ esercizio abusivo della professione. Ecco quali
Con la definitiva approvazione della Riforma Lorenzin molte cose sono cambiate e, tra queste, anche il reato di esercizio abusivo della professione.
Un tema molto sentito anche in sanità, dove reati di questo tipo sono purtroppo molto frequenti.
La legge, infatti, si occupa anche di aggravanti specifiche per reati commessi da falsi medici. Così come di chi esercita abusivamente un’arte ausiliaria e di chi detiene farmaci scaduti.
Con l’approvazione della riforma Lorenzin, il reato di esercizio abusivo della professione ha assunto nuovi connotati, che passano anche per l’introduzione di previsioni particolarmente stringenti per i falsi medici.
La legge varata nei giorni scorsi ha apportato diverse novità.
Innanzitutto ha riscritto l’articolo 348 del codice penale. Inoltre ha previsto delle aggravanti speciali per alcuni reati se commessi da chi esercita abusivamente una professione sanitaria.
Ma vediamo nel dettaglio cosa cambia nel nuovo reato di esercizio abusivo della professione.
Innanzitutto, il nuovo articolo 348 del codice penale prevede la reclusione da sei mesi a tre anni e la multa da 10mila a 50mila euro per chi esercita abusivamente una professione per la quale è richiesta una speciale abilitazione dello Stato.
Alla condanna seguono poi la pubblicazione della sentenza e la confisca delle cose che furono destinate a commettere il reato.
Laddove il reo eserciti regolarmente una professione o un’attività, è prevista anche la trasmissione della sentenza di condanna al competente ordine, albo o registro. Quest’ultimo applicherà l’interdizione da uno a tre anni dalla professione o dall’attività regolarmente esercitata.
La disposizione si occupa anche di chi ha determinato altri a esercitare una professione in maniera abusiva e di chi ha diretto l’attività delle persone che sono concorse nel reato. Per tali soggetti, è prevista la reclusione da uno a cinque anni e la multa da 15mila a 75mila euro.
L’articolo in commento si applica anche a chi esercita l’attività di mediazione in assenza di iscrizione nell’apposito ruolo ed è già stato sanzionato amministrativamente in forza di quanto previsto dall’articolo 8 della legge numero 39/1989.
Prima che la legge fosse varata, per la rilevanza penale della condotta era necessario essere incorsi nella sanzione amministrativa almeno tre volte, mentre oggi è sufficiente una sola reiterazione.
Quanto ai beni immobili confiscati ora è prevista una speciale destinazione, in quanto utilizzati per la commissione del reato di esercizio abusivo della professione.
In caso di condanna o di applicazione della pena su richiesta delle parti, in particolare, tali beni sono trasferiti al patrimonio del Comune ove sono siti, per essere poi destinati a finalità sociali e assistenziali.
Ci sono poi delle nuove aggravanti.
In particolare, quelle per l’omicidio colposo e per le lesioni personali colpose nel caso in cui il fatto sia commesso nell’esercizio abusivo di una professione per la quale è richiesta una speciale abilitazione dello Stato o di un’arte sanitaria.
Nel primo caso, la pena aggravata è quella della reclusione da tre a dieci anni. Nel secondo, è quella della reclusione da sei mesi a due anni per le lesioni gravi. Prevista invece la reclusione da un anno e sei mesi a quattro anni per le lesioni gravissime.
Qualora l’abuso riguardi un’arte ausiliaria delle professioni sanitarie, esercitata senza la licenza prescritta dall’articolo 140 del regio decreto numero 1265/1934 o senza l’attestato di abilitazione richiesto dalla normativa vigente, la sanzione è quella amministrativa pecuniaria da 2.500 euro a 7.500 euro.
Infine, la riforma Lorenzin si occupa anche del caso in cui in una farmacia siano detenuti medicinali scaduti, guasti o imperfetti.
La novità è che la sanzione non è più quella penale prevista dall’articolo 443 del codice penale (rubricato “commercio o somministrazione di medicinali guasti”).
Adesso la sanzione è solo amministrativa pecuniaria e va da 1.500 a 3.000 euro. Questo però se sussistono alcune condizioni. Ovvero, se la modesta quantità di farmaci, le modalità di conservazione e l’ammontare complessivo delle riserve facciano escludere che i medicinali siano destinati al commercio.
Massofisioterapisti. Consiglio di Stato: “Sono operatori di interesse sanitario con funzioni ausiliarie”

Dopo una prima comunicazione ex art. 10 bis L. 241/90, il Ministero della Salute adottava nei loro confronti rispettivi provvedimenti di diniego all’equivalenza – conseguente all’inammissibilità delle domande, valutata dalla Conferenza di servizi, sentito il parere del rappresentante dell’Associazione Italiana Fisioterapisti, AIFI – così motivati: “risulta che la S.V. abbia svolto il relativo percorso formativo biennale negli anni scolastici 1996/1997 e 1997/1998, in violazione di quanto prescritto dal comma 3 dell’art. 1 e dal comma I art. 5 dell’Accordo Stato Regioni 10.2.2011, recepito nel DPCM 26.7.2011“.
Tali provvedimenti venivano impugnati dinanzi al Tar Lazio, che – con sentenza n. 929/2016 – respingeva il ricorso, dichiarandolo inammissibile ed infondato.
il Ministero della Salute puntualizza che, nel giudizio di primo grado, è stata posta la questione di inammissibilità del ricorso, “in quanto i motivi del diniego al riconoscimento dell’equivalenza risiedevano nelle disposizioni contenute nel citato DPCM 26 luglio 2011” (di recepimento dell’accordo Stato Regioni 10 febbraio 2011), tra cui “quelle relative al periodo in cui si è svolto il corso di massofisioterapista frequentato dagli istanti, oltre il termine stabilito dal DPCM medesimo (31.12.1995)”;
La permanente validità dei corsi di formazione regionale, per il mancato riordino della figura professionale, non implica che al massofisioterapista possa essere riconosciuta – come anche nella specie gli appellanti sostengono – l’equivalenza del titolo al di fuori dello stretto ambito prescritto per il periodo transitorio (non oltre due anni dal 1° gennaio 1994).
Infatti, la richiamata (e condivisa) dal Collegio sentenza n. 3325/2013 ha, altresì, avuto modo di precisare (cfr. capo 26.3) che l’ordinamento prevede una categoria, quella degli “operatori di interesse sanitario”, nell’ambito della quale possono trovare posto attività di interesse sanitario sprovviste delle caratteristiche della professione sanitaria in senso proprio, che si connotano per la mancanza di autonomia professionale ed alle quali corrisponde una formazione di livello inferiore.
Poiché le attività sanitarie (in senso lato) non mediche sono tutte comprese nell’art. 1 della l. n. 43 del 2006 [che reca “Disposizioni in materia di professioni sanitarie infermieristiche, ostetrica, riabilitative, tecnico-sanitarie e della prevenzione e delega al Governo per l’istituzione dei relativi ordini professionali”, prevedendo – accanto alle professioni sanitarie infermieristiche, riabilitative, tecnico-sanitarie e della prevenzione (comma 1) – anche (comma 2), “i profili di operatori di interesse sanitario non riconducibili alle professioni sanitarie come definite nel comma 1”], occorre, quindi, concludere che quella del massofisioterapista – non espressamente soppressa come attività o figura professionale e che si connota per la mancanza di autonomia professionale e per una formazione di livello inferiore – sopravvive e trova collocazione nell’ambito della predetta categoria di “operatori”.
Si deve desumere dall’eterogeneo quadro normativo, stratificatosi nel tempo – prosegue il capo 27 di detta sentenza – che la figura del massofisioterapista, il quale abbia conseguito solo un titolo di formazione regionale, ben può rientrare nel novero degli operatori di interesse sanitario, con funzioni ausiliarie.
Non essendo stato però prontamente riordinato il quadro normativo, la situazione formativa è rimasta invariata nei termini del vecchio ordinamento, con conservazione dei pregressi corsi di formazione: alla luce di tale prospettiva, il mantenimento “di fatto” dei corsi regionali per la formazione dei massofisioterapisti deve essere necessariamente contestualizzato all’interno di un quadro giuridico/normativo che in generale prevede ormai, anche per l’esercizio delle professioni sanitarie (non mediche), il conseguimento del diploma universitario a livello statale.
Master Universitario gratuito: Riabilitazione domiciliare e a distanza supportata dalle tecnologie

Università di Genova promuove il Master universitario gratuito di I livello “Riabilitazione domiciliare e a distanza supportata dalle tecnologie”. Il Master fa parte di 21 Master universitari gratuiti finanziati da Regione Liguria tramite Fondo Sociale Europeo ed è destinato a laureati, inoccupati o occupati, in Fisioterapia.
Il Master ha l’obiettivo di formare fisioterapisti specializzati nella riabilitazione domiciliare e a distanza, attraverso lo sviluppo di competenze specifiche intese al supporto e alla terapia di persone con disabilità acute o croniche utilizzando strumenti innovativi basati sulle tecnologie dell’informazione e della comunicazione (ICT) per il monitoraggio e l’assistenza a distanza.
Titoli di studio all’estero e tirocini

La questione genera parecchia confusione, perché di solito i percorsi effettuati in altri Paesi non sono spendibili nel nostro, o addirittura vengono considerati non validi, costringendo a intraprendere ulteriori strade formative. Per questo l’AIFI, l’Associazione italiana fisioterapisti, vuole fare chiarezza compilando una breve guida per i futuri colleghi sui titoli di studio esteri.
Prima di tutto va ricordato che la legge 4 del 1999 prevede la cosiddetta ‘filiazione’, secondo cui “università o istituti superiori di insegnamento a livello universitario aventi sedi nel territorio di Stati esteri ed ivi riconosciuti giuridicamente quali enti senza scopo di lucro possono svolgere in Italia parte dei propri corsi (intesi come materie, e non interi corsi di laurea, compresi i periodi di tirocinio) se prima dell’inizio della loro attività in Italia trasmettono al ministero dell’Università, al ministero dell’Interno e al ministero degli Esteri “copia dell’atto con cui è stato deliberato l’insediamento in Italia, copia dello statuto e ogni altra documentazione legalizzata dalla rappresentanza diplomatica o consolare italiana competente per territorio”.
L’attività della filiazione è autorizzata con decreto del ministro dell’Università e si intende concessa trascorsi 90 giorni dal ricevimento della comunicazione”. Solo in questo caso, autorizzata cioè la filiazione, un Ateneo è legittimato a far svolgere il tirocinio formativo presso le strutture sanitarie italiane: in caso contrario, il tirocinio svolto potrebbe non essere valutato come utile ai fini didattici. Ne conseguirebbe l’impossibilità per il titolo formativo rilasciato dall’Università di ambire al riconoscimento perché non sufficientemente in grado di attestare “un livello di qualifica professionale equivalente al livello immediatamente precedente a quella prevista dalle normative nazionale”. Allo stesso modo va ricordato che le strutture sanitarie utilizzate dall’Università straniera devono essere convenzionate con il Servizio Sanitario Nazionale, pena la non riconoscibilità del titolo.
Attualmente, sulla base delle informazioni diffuse dall’apposita Conferenza di Servizi istituita presso il ministero della Salute, risulta che nessuna università abbia richiesto la necessaria autorizzazione. Inoltre, alcuni Consolati e Ambasciate italiane all’estero hanno dichiarato con certezza che i periodi di tirocinio svolti in Italia, in assenza dell’autorizzazione prescritta, sono da considerare al di fuori del curriculum di studi: ne consegue che il monte ore del percorso di studi è inferiore a quello previsto in Italia, il che rappresenta presupposto per applicare una misura compensativa, ovvero un ulteriore periodo di tirocinio o il superamento di una prova di esame, per i quali deve essere corrisposta una somma che varia in relazione alla misura compensativa applicata. In alcuni casi, le Autorità competenti del Paese di origine del titolo (ovvero le istituzioni che hanno la competenza su quella specifica professione) hanno dichiarato che determinate Università (private) non hanno avuto l’autorizzazione neanche nel Paese di origine. Le situazioni più critiche riguardano al momento università della Repubblica Ceca, dell’Ungheria, della Slovenia e della Spagna.
Neanche l’Unione europea segue una strada univoca: nel caso della professione del fisioterapista, infatti, le Direttive comunitarie sul riconoscimento dei titoli non prevedono un riconoscimento automatico. L’istanza deve quindi essere presentata al ministero della Salute, che valuterà ogni singolo caso per la decisione finale, così come previsto dalle normative.
Per concludere, AIFI raccomanda estrema attenzione nella scelta dell’università, considerati anche gli elevati costi da affrontare. Ecco perché il consiglio è quello di richiedere informazioni dettagliate alle Autorità competenti (di solito i ministeri della Sanità), per verificare che le università in questione siano effettivamente riconosciute come tali ed autorizzate, e che la formazione non preveda un titolo il cui percorso formativo viene svolto in un terzo Paese.
Disturbi posturali. Arrivano dal Ministero della Salute le linee guida per individuarli e prevenirli

Ad oggi, non si hanno dati certi sul peso epidemiologico dei disturbi posturali, così come mancano percorsi ben codificati per la presa in carico degli individui affetti da tali disfunzioni. Dal Ministero arrivano indicazioni sulla classificazione, inquadramento e misurazione della postura e delle relative disfunzioni.
Ad oggi, non si hanno dati certi sul peso epidemiologico dei disturbi posturali, così come mancano percorsi ben codificati per la presa in carico degli individui affetti da tali disfunzioni.
Il Ministero della salute ha promosso l’elaborazione del documento Linee guida nazionali sulla classificazione, inquadramento e misurazione della postura e delle relative disfunzioni, per fornire alle diverse professionalità sanitarie coinvolte nella prevenzione, diagnosi e cura del disturbo posturale, indicazioni univoche, condivise e basate sulle migliori evidenze scientifiche disponibili.
In considerazione dello stato dell’arte, si e deciso, in prima istanza, di procedere ad un inquadramento generale della tematica, sulla base dei dati ad oggi disponibili in letteratura, con particolare attenzione a quali sono le modalità anamnestiche e obiettivo-cliniche da adottare per identificare un individuo con sospetta disfunzione posturale.
Il documento è stato prodotto da un apposito Gruppo di lavoro, composto da figure scientifiche, accademiche e laiche coinvolte nei processi di prevenzione, diagnosi, assistenza e cura delle problematiche oggetto delle presenti Linee Guida.
Gli esperti che hanno preso parte al gruppo di lavoro, sono stati nominati con Decreto Ministeriale (D.M.) del 23 novembre 2016 e D.M. del 27 gennaio 2017.
Il documento prodotto è stato sottoposto al vaglio del Consiglio Superiore di Sanità che ha espresso parere favorevole in merito ai contenuti tecnici ed alla qualità metodologica utilizzata per la stesura dello stesso.
Massofisioterapista post 99: l’esaurimento dei posti disponibili ben potrebbe impedire l’iscrizione al relativo corso di laurea a coloro che non abbiano regolarmente superato il test di ingresso

Non può, invece, essere accolta la richiesta relativa all’accertamento della fondatezza della pretesa in quanto non può esser valutato con compiutezza il numero dei crediti formativi riconducibili al pregresso diploma; tale valutazione, infatti, è oggetto di una valutazione tecnico-discrezionale dell’ateneo.
Inoltre, non è nota al Tribunale la situazione relativa all’eventuale esistenza di posti disponibili nel corso di laurea a cui si pretende di iscriversi. Come si è avuto modo di affermare in decisioni afferenti alla stessa materia, infatti, trattandosi di facoltà cd. “a numero chiuso”, l’esaurimento dei posti disponibili ben potrebbe impedire l’iscrizione al relativo corso di laurea a coloro che non abbiano regolarmente superato il test di ingresso (v. tra le altre, Sent. n. 04170/2017, ord. caut. nn. 1488/2017 e 01981/2017).
La delibazione della fondatezza della pretesa, quindi, è esclusa (art. 31 co. 3 c.p.a.) per la ricorrenza di “ulteriori margini di esercizio della discrezionalità” e per la necessità di ulteriori “adempimenti istruttori” (questi ultimi relativi alla presenza di posti disponibili).
L’identikit del fisioterapista, un professionista per la cronicità

di Mauro Tavernelli (presidente nazionale Aifi -Associazione italiana Fisioterapisti)
La normativa italiana che regola l’esercizio professionale è costituita da diverse leggi che hanno come parole chiave distintive responsabilità, autonomia e competenze. Prima di tutto, però, stabiliamo qual è l’identikit del fisioterapista. Si tratta del professionista sanitario che, in via autonoma o in collaborazione con altre figure sanitarie, identifica e adotta le migliori strategie per la prevenzione, la cura, la valutazione funzionale, l’abilitazione, la riabilitazione e la palliazione di disfunzioni di vari sistemi, in particolare quelli neuromuscoloscheletrico, nervoso, cognitivo, cardiocircolatorio, respiratorio, digerente e genito-urinario. Tutto questo avviene in conseguenza di patologie, congenite o acquisite, permanenti o transitorie, di interventi chirurgici oppure in seguito a condizioni che determinino sovrautilizzo o sovraccarico in pazienti in età evolutiva, adulta, nell’anziano così come nello sportivo. L’obiettivo generale dell’intervento fisioterapico è contribuire a migliorare la qualità della vita della persona e dei suoi familiari o care givers, promuovendone anche la tutela dei diritti, la dignità e la partecipazione in ogni ambito di vita sociale e in ogni momento della giornata.
La legge 42/99 ha stabilito che il campo proprio di attività e di responsabilità delle professioni sanitarie è determinato dai contenuti dei decreti ministeriali istitutivi dei relativi profili professionali e degli ordinamenti didattici dei rispettivi corsi di laurea e di formazione post-base, nonché degli specifici codici deontologici. Nel contempo la normativa sulla formazione professionale si è evoluta tanto da arrivare a definire che il percorso che abilita il professionista è unicamente un Corso di Laurea triennale, che si conclude con un esame finale abilitante e che si svolge alla presenza dei rappresentanti di ministero della Salute e Miur e, soprattutto, alla presenza dei rappresentanti dell’Aifi in quanto unica Associazione rappresentativa per decreto ministeriale. In questo quadro di riferimento si inserisce il lavoro sul Corecompetence iniziato nel 2003, per arrivare attraverso una serie complessa e complicata di collaborazioni, alla pubblicazione nel 2012 del volume “La formazione core del fisioterapista”. Questo testo definisce le competenze ritenute irrinunciabili per definire il professionista, tanto che le colloca come necessarie a definire il neo laureato. Nella stesura del volume sono stati coniugati tutti i contenuti del Core curriculum con i relativi ambiti di competenza, in modo che sia chiaro quali conoscenze servono come base per la costruzione delle competenze. Inoltre si è data la giusta rilevanza al contesto naturale e adatto di apprendimento per le competenze, che è il tirocinio, andando a delinearne le caratteristiche principali affinché sia perseguita la maggior uniformità metodologica nei corsi di laurea dei diversi Atenei italiani. L’importanza del Core competence sta nel fatto che questo documento è entrato a far parte degli Ordinamenti didattici dei Corsi di Laurea – come citato dalla legge 42 – andando a definire le competenze del futuro professionista, dando maggiore forza a quanto indicato nel profilo. Nella fattispecie è fondamentale ricordare che gli ambiti di competenza individuati sono otto, in un rapporto circolare e non gerarchico tra loro.
Il fisioterapista è colui che svolge il suo ruolo distintivo di cura e riabilitazione della persona secondo le migliori evidenze scientifiche, assumendosi la piena responsabilità del proprio operato, avendo cura di comunicare correttamente con la persona, la famiglia e i colleghi con cui collabora, promuovendo la corretta educazione sanitaria della persona e avendo cura della prevenzione sia primaria che secondaria, gestendo il contesto di lavoro e curando costantemente la propria formazione. Ognuno degli ambiti citati è dettagliato in tutte le singole componenti per andare a descrivere le abilità che il professionista deve costruire e gli atteggiamenti che estrinsecano nel quotidiano il proprio operato. Questo documento ha un altro valore fondamentale che consiste nel quadro di riferimento che è quello epidemiologico italiano partendo dai problemi prioritari di salute. L’impegno costante di Aifi è quello di permettere al fisioterapista di essere sempre coerente con le modifiche della popolazione in termini di invecchiamento e di cambiamenti epidemiologici e garantire un professionista in grado di rispondere ai reali bisogni di salute del cittadino, che sono al centro dell’operato del fisioterapista.
Le leggi 24/2017 e 3/2018 costituiscono un’ulteriore spinta in questo processo di adeguamento costante e progressivo alle mutate necessità di salute, nel pieno rispetto di un’identità del fisioterapista già consolidata e ben supportata anche dallo sviluppo scientifico della professione.
Chi è il fisioterapista? Quali sono i suoi campi di intervento volti a soddisfare i bisogni di salute dei cittadini? Sono domande a cui si possono dare risposte certe e chiare.
Legge Lorenzin: da oggi 15 febbraio 2018 in vigore, cosa cambia per il reato di esercizio abusivo di professione sanitaria: fino a 3 anni di carcere e 50mila euro di multa oltre la confisca dei beni.

Rischia fino a 3 anni di carcere e 50mila euro di multa chi esercita abusivamente una professione. È quanto prevede la riforma Lorenzin (legge n. 3/2018 sotto allegata), in vigore dal 15 febbraio 2018. La nuova legge in particolare ha novellato l’art. 348 del codice penale, inasprendo le pene previste per il reato e introducendo anche aggravanti specifiche per i delitti commessi da falsi medici, da chi esercita abusivamente un’arte sanitaria e da chi detiene farmaci scaduti.
Reato esercizio abusivo professioni: il nuovo art. 348 c.p.
L’art. 12 della legge ha riscritto l’art. 348 c.p., sull’Esercizio abusivo di una professione), aumentandone notevolmente le pene previste. Nello specifico secondo il nuovo testo, “chiunque abusivamente esercita una professione per la quale è richiesta una speciale abilitazione dello Stato è punito con la reclusione da sei mesi a tre anni e con la multa da euro 10.000 a euro 50.000″.
Non solo. La condanna comporta la pubblicazione della sentenza e la “confisca delle cose che servirono o furono destinate a commettere il reato e, nel caso in cui il soggetto che ha commesso il reato eserciti regolarmente una professione o attività, la trasmissione della sentenza medesima al competente Ordine, albo o registro ai fini dell’applicazione dell’interdizione da uno a tre anni dalla professione o attività regolarmente esercitata”.
Ex comma 3, inoltre, “si applica la pena della reclusione da uno a cinque anni e della multa da euro 15.000 a euro 75.000 nei confronti del professionista che ha determinato altri a commettere il reato -ovvero – ha diretto l’attività’ delle persone che sono concorse nel reato medesimo.
Beni immobili confiscati
La legge inoltre prevede (art. 86-ter) che i beni immobili confiscati, in quanto usati per la commissione del reato di esercizio abusivo della professione, nel caso di condanna o di applicazione della pena su richiesta delle parti ex art. 444 del codice, siano trasferiti al patrimonio del Comune ove sono siti “per essere destinati a finalità sociali e assistenziali”.
Omicidio colposo e lesioni gravi: le aggravanti
La riforma prevede, altresì, delle nuove aggravanti in caso di omicidio colposo e lesioni personali colpose commesso nell’esercizio abusivo di una professione per la quale è richiesta una speciale abilitazione dello Stato o di un’arte sanitaria.
Nello specifico, la pena ora prevista è, per il primo caso, la reclusione da tre a dieci anni (art. 589, comma 2, c.p.); per il secondo, da sei mesi a due anni e da un anno e sei mesi a quattro anni di reclusione se le lesioni sono gravissime.
In attesa della istituzione dell’ordine è buona regola chiedere la visione del certificato di laurea del Vs terapeuta rilasciato da una facoltà di medicina e chirurgia, rammentiamo essere le ricevute rilasciate da un professionista sanitario non abusivo esenti IVA e detraibili ai fini fiscali oltre che rimborsabili dalle assicurazioni.
Il business del mal di schiena

Negli ultimi 8 anni sembra che l’Italia sia travolta da un incurabile mal di schiena: quasi 30.000 interventi di artrodesi nel 2016. Stiamo parlando di un intervento chirurgico in cui vengono bloccate con viti e placche le ossa del tratto lombare, e che dovrebbe essere l’ultima soluzione, quando falliscono tutte le altre: fisioterapia, infiltrazioni, radiofrequenza, ozonoterapia e procedure mini-invasive, per le quali però non è previsto alcun rimborso dal servizio sanitario nazionale. L’artrodesi invece è rimborsata fino a 19.000 euro, e quindi piace particolarmente agli ospedali privati convenzionati. In Italia, se su 8 milioni e 800 mila ricoveri, il 26% è svolto dal sistema privato accreditato, nel caso dell’artrodesi la percentuale si ribalta. Nel 2016 su 28.907 operazioni, 16.289 vengono eseguite nel privato (56%). Succede perché i privati sono più bravi? Quello che è certo è che quando stai male non aspetti le lunghe liste d’attesa del pubblico, ma ti rivolgi a chi ti visita prima, di solito il privato.
Agli ospedali privati convenzionati piace l’artrodesi
Vediamo i dati: in Lombardia ogni 100 ricoveri solo 35 vengono svolti da strutture private convenzionate (tutti gli altri nel pubblico); ma se prendiamo in considerazione l’artrodesi sono 65 su 100. In Toscana il rapporto pubblico/privato è dell’11% contro il 61% per l’artrodesi; in Emilia Romagna il 19% contro il 68%; in Veneto il 19% contro il 40%; fino ad arrivare al 99% del Molise. Insomma più il privato fa interventi di artrodesi, più in quella Regione ci sono pazienti che per il mal di schiena finiscono sotto i ferri. Ma è possibile che i pazienti dell’Emilia Romagna si ammalino più di quelli della Lombardia? E i toscani più dei veneti, mentre nel Molise se ne salva solo uno? L’incidenza in teoria dovrebbe essere simile (anche al netto della mobilità interregionale). Vi è invece una forte variabilità: segnale univoco, in qualsiasi analisi statistica sanitaria, di rischio di inappropriatezza. Lo studio pubblicato nel 2012 da The Open Orthopaedics Journal — Spinal Fusion in the Treatment of Chronic Low Back Pain — parla chiaro: «L’intervento va considerato l’ultimo step per chi soffre di problemi alla colonna vertebrale, ovvero nei casi eccezionali in cui la stabilità articolare è compromessa, come per traumi e fratture importanti».
L’impennata di interventi chirurgici
La Regione Emilia Romagna nel 2015 si è posta il problema, ed ha incaricato una commissione di esperti per studiare il fenomeno a partire dal 2009, anno in cui è stato introdotto il rimborso. Dall’analisi delle schede di dimissione ospedaliera è emerso che gli interventi di artrodesi vertebrali sono passati da 2.147 nel 2009, a 4.030 nel 2015 (più 88%), con relativo aumento degli incassi (da circa 26 milioni nel 2009 a quasi 50 milioni nel 2015). Ma l’impennata è proprio nel privato accreditato: + 378% in 6 anni, passando da 712 interventi nel 2009 a 2.695 nel 2015. Il report dei clinici alla fine rileva errori di codificazione (classificati, e incassati come artrodesi, interventi più semplici), ma soprattutto un 20% di interventi non necessari. Se consideriamo che la commissione aveva informato gli ospedali di preparare un certo numero di cartelle su cui fare approfondimenti e verifiche, la domanda maliziosa è: quale sarebbe stata la percentuale se fossero state acquisite a sorpresa? La commissione ha poi definito le linee guida, ma nel cambio di Direzione Generale nelle politica sanitaria regionale, si sono perse nel nulla. Sta di fatto che nel 2017, ospedali privati come villa Erbosa di Bologna, e Villa Maria di Ravenna, hanno avuto in 2 anni un incremento di interventi del 100% . In generale in Italia, mentre negli ospedali pubblici il numero di interventi di artrodesi è rimasto costante, nel privato è costante un aumento annuo a due cifre.
Le soluzioni meno invasive, ma meno remunerative.
Spiega Federico De Iure, alla guida della Chirurgia vertebrale dell’ospedale Maggiore di Bologna: «L’impennata di interventi di artrodesi nelle strutture private convenzionate è un dato di fatto. La maggior parte dei pazienti che io visito non necessitano dell’intervento. Così spiego loro che il dolore non è destinato a passare del tutto con l’operazione, ma semplicemente a diminuire un po’ in quel tratto lombare e che potrebbe ripresentarsi in altre parti del rachide. Ma non tutti cercano di dissuadere i pazienti dall’operarsi: non bisogna dimenticare che il rimborso che la struttura riceve per l’artrodesi è appetibile e il chirurgo che lavora negli ospedali privati accreditati solitamente prende anche una percentuale che va dall’8 al 14% sull’intervento». Dello stesso parere Stefano Boriani, considerato un luminare della colonna: «Su 10 pazienti che visito perché soffrono di mal di schiena, 9 non sono da operare». Quindi alla fine che succede se viene inchiodata la schiena di un 40enne che non ne ha davvero bisogno? «Non si torna più indietro, e se ha ancora dolore a quel punto non puoi fare altro che rioperare».
ll perverso meccanismo dei rimborsi.
Questo modello di pagamento (che si chiama Drg) lo abbiamo importato nel 1995 dagli Stati Uniti , dove il sistema sanitario è privato, e innestato dentro al nostro servizio sanitario pubblico. Un meccanismo che si presta a storture, scrive il secondo Rapporto sulla sostenibilità del Servizio sanitario nazionale della Fondazione Gimbe e indica «le perverse logiche di finanziamento e incentivazione di aziende e professionisti basate sulla produzione (non sull’appropriatezza) delle prestazioni». In conclusione: se non si corregge velocemente il tiro, si andrà via via svuotando quel «sistema sanitario pubblico» che tutto il mondo ci invidia, perché la politica del doppio binario sta facendo esplodere la spesa, senza portare alcun beneficio al cittadino… quando non lo danneggia.
Pescara, falso fisioterapista denunciato dai Nas

PESCARA. Effettuava pratiche fisioterapiche con l’impiego di apparecchi elettrostimolatori, nonostante non avesse mai conseguito il diploma di laurea in fisioterapia. Per questo i carabinieri del Nas di Pescara hanno denunciato per esercizio abusivo della professione un 40enne, nel corso di un’ispezione in un centro medico del capoluogo adriatico. Quando i militari per la tutela della salute sono entrati nella struttura hanno sorpreso l’operatore che effettuava le pratiche fisioterapiche su un paziente. I militari hanno proceduto al sequestro penale di cinque apparecchi ed elettrodi – per un valore di circa 15 mila euro – rinvenuti all’interno dello studio dove il falso fisioterapista operava. L’attività rientra nell’ambito di una serie di controlli sul fenomeno dell’abusivismo sanitario: la scorsa settimana i Nas avevano scoperto altri due casi a Teramo.
Da Milano ai Grigioni per studiare Fisioterapia, truffati!

Spariti fisicamente i vertici, chiuse le porte, a spasso i professori, introvabile la documentazione
LUGANO – Partivano da Milano, destinazione Disentis (GR). La meta? Il corso di studi in Fisioterapia alla «Unipolisi», Istituto di studi universitari con retta annua di circa 9 mila franchi che di colpo si è dissolto nel nulla. «Spariti fisicamente i vertici, chiuse le porte, a spasso i professori, introvabile la documentazione», scrive il Corriere della Sera che racconta la disavventura di diversi ragazzi caduti nella truffa.
I ragazzi si erano rivolti a un istituto estero in quanto in Italia non erano riusciti a superare il test a numero chiuso. Dopo lunghe e accurate verifiche l’opzione «Unipolisi», per loro, si era profilata come la più sensata, anche se onerosa. Oltre alla retta, infatti, i giovani dovevano affrontare le spese di viaggio e quelle di vitto e soggiorno.
Dal centro di Milano la cittadina della regione grigionese della Surselva dista ben 240 chilometri. Le lezioni e gli esami si svolgevano in un palazzo al civico 18 di via Sursilvana, a pochi passi dagli uffici della segreteria dell’università. Chiamare questa segreteria, ora, è impossibile. Al telefono e alle email non risponde nessuno. Uno dei responsabili della struttura – secondo il quotidiano italiano – sarebbe stato arrestato.
Lo scandalo coinvolge due corsi della «Unipolisi»: Fisioterapia e Scienze infermieristiche; Specialità, queste, che avrebbero solo italiani fra gli iscritti.
«Il corpo docenti era di livello alto – racconta una mamma truffata -. Sono nomi con significativi curricula e con una larga esperienza maturata nel settore. Il mio ragazzo vuole fermamente diventare fisioterapista, abbiamo voluto sostenerlo. Gli mancavano quattro esami e si sarebbe laureato. Andava spesso a Disentis e lì si fermava a dormire, per il tempo necessario quando c’erano da frequentare le lezioni, ed erano altri soldi da spendere. Ora, a noi interessa trovare un’università che possa riconoscere l’intero percorso superato alla “Unipolisi”».
Peccato che la «Unipolisi» non abbia mai operato un «apparentamento» con un’altra università all’interno dell’Unione europea. Questo significa che non è possibile il passaggio in un altro ateneo riconosciuto dalla Ue.
Casi in Ticino – In Ticino i precedenti di presunte Università che attiravano studenti dall’Italia non mancano. Gli ultimi casi riguardano istituti come l’Issea, l’Euraka e l’IPUS, condannati in Ticino a seguito della legge cantonale che tutela la qualità degli studi accademici per l’uso non autorizzato del titolo accademia, alta scuola, università, politecnico o simili.
Difficoltà motorie? Quasi il 70% degli italiani ricorre subito al fisioterapista o al chinesiterapista. Depressione? Va dallo specialista solo il 28% di che ne soffre.

Il dato emerge ancora una volta dal rapporto Istat sulle condizioni di salute e ricorso ai servizi sanitari in Italia e nell’Unione europea di cui abbiamo già parlato ampiamente. E offre interessanti spunti di riflessione su come gli italiani si comportino diversamente rispetto a patologie e problematiche di salute ambedue, seppur in modo diferente, invalidanti.
Depressione e difficoltà motorie. Due problematiche che gli italiani affrontano in modo molto diverso in termini di assistenza. Se nel primo caso è una minoranza quella che decide di affrontare di petto il suo stato depressivo andando da uno specialista, nel secondo è invece la maggioranza a scegliere di ricorrere subito a fisioterapisti o chinesiterapisti.
Lo rilevano ancora una volta i dati Istat contenuti nel rapporto sulle condizioni di salute e ricorso ai servizi sanitari in Italia e nell’Unione europea, di cui abbiamo già parlato in diverse occasioni (vedi nota a fondo pagina), da cui è emerso che dei circa 8,5 milioni di persone che hanno difficoltà motorie, di cui 3,7 milioni gravi, chi ricorre al fisioterapista o al chinesiterapista (sono queste le due figure professionali prese in esame dall’Istat) per una terapia del movimento, utilizzo di massaggi o altri mezzi fisici (ad esempio acqua, freddo, calore, luce, ultrasuoni, idroterapia), sono quasi 6 milioni di persone, vale a dure quasi il 70% di chi ha accusato i problemi di movimento.
Se invece parliamo di depressione solo 832mila persone dei 2,8 milioni che ne soffrono: poco più del 29% di chi ne ha bisogno.
Al fisioterapista o chinesiterapista ricorrono un po’ di più gli ultrasessantacinquenni, ma la fascia di età tra 55 e 64 anni e over 75 è abbastanza bilanciata stavolta, con la prima che conta 1.029 persone e la seconda 1.044. Entrambi superate dalla fascia più giovane 45-54 anni che di persone ne conta secondo l’Istat 1.101.
E tra 65 e 74 anni invece chi ha fatto ricorso a questo tipo di professionisti nell’anno precedente la rilevazione Istat sono 896mila individui, vicini come numero alla fascia di età 25-44 anni con 734 persone.
In sostanza la ricerca di aiuto nelle difficoltà motorie è meno legata all’età di quanto non lo siano tutte le precedenti rilevazioni, anche se è proprio l’età più avanzata, sopra i 65 24,2% di limitazioni moderate e 23,1% gravi), ma soprattutto sopra i 75 anni (28,7% moderate e 36,2% gravi) quella in cui si manifesta la percentuale maggiore di problemi.
E sono comunque le persone con un titolo di studio più alto, in tutte le fasce di età, quelle che di più fanno ricorso a questi professionisti, anche se a livello di reddito le fasce di età si differenziano dai 15 anni in su dove quelle più ricche frequentano di più fisioterapisti e chinesiterapisti, me non oltre i 65 anni, quando la differenza tra fasce di reddito è minima e comunque le percentuali al primo e al quinto quintile quasi sovrapponibili: 15,3% e 15,5 per cento.
Un po’ diverso il discorso sul ricorso a psicologo, psicoterapeuta e psichiatra.
Dal punto di vista delle fasce di età, anche in questo caso la differenza non è forte a partire dai 45 anni in su, ma le percentuali maggiori si riscontrano tra over 75 (2,9%) e nelle fasce 55-64 e più di 65 (2,1%). Nelle altre si va dall’1,5% in giù fino allo 0,8% della fascia tra 25 e 44 anni.
In questo caso il titolo di studio ha una funzione inversa: chi ce l’ha più basso frequenta di più questi professionisti (2,1%) di chi ce l’ha più alto (1,2%) e anche sul reddito si nota un andamento pressoché simile con il primo quintile sia da 15 anni i su che da 65 in su che presenta le percentuali più elevate (2 e 2,4%), che scendono progressivamente (specie dopo i 15 anni) andando verso i quintili più elevati di reddito.
A livello di genere, sia per quanto riguarda il ricorso a fisioterapisti e chinesiterapisti che a psicologi, psicoterapeuti e psichiatri, le donne sono in vantaggio sugli uomini.
Per le cure motorie la percentuale è rispettivamente del 12,2% e del 10,1%, con una differenza decisamente più marcata in funzione dell’età in cui le over 75 raggiungono il 18,3% e gli over 75 l’11,8 per cento.
Per le cure psicologiche, a livello generale le donne sono all’1,8% e gli uomini all’1,3% di media, ma quando si parla degli over 75 la differenza balza verso l’alto con il 3,4% delle donne che ricorrono a questi professionisti contro una media di uomini che l’Istat giudica nelle rilevazione “non significativa”, tanto da non riportarne neppure il valore.

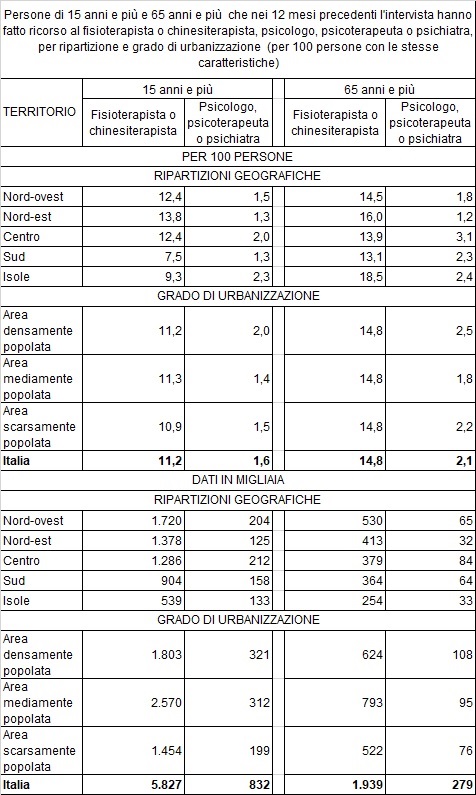

Le prove dimostrano che i chiropratici fanno più male che bene
in diverse centinaia di casi i pazienti sono stati seriamente danneggiati e spesso in modo permanente.

Edzard Ernst è professore emerito di medicina complementare presso l’Università di Exeter.
Confermato dal CdS lo status di semplice operatore d’interesse sanitario del massofisioterapista che ha conseguito l’attestato dopo il 17 marzo 1999.

Questa Sezione ha già avuto modo di ribadire che la scelta legislativa statale di riformare le professioni sanitarie, “elevando” le originarie funzioni di terapista della riabilitazione al rango di un’attività – la fisioterapia – subordinata ora al conseguimento di un titolo di studio universitario, impedisce di attribuire alle scuole professionali regionali l’attitudine al rilascio di diplomi di studio equipollenti, salvo soltanto quanto specificamente disposto dalla disciplina transitoria.
Nel caso dei massiofisioterapisti, vale precisare che la l. n. 403 del 1971, istitutiva di tale professione sanitaria ausiliaria, non detta norme sul relativo percorso formativo, di talché – una volta trasferita alla Regioni la relativa competenza – lo stesso è stato disciplinato in modo difforme sul territorio nazionale.
In concreto, il titolo in questione risultava quindi rilasciato, a seconda dei casi, sulla base di corsi dalla durata indifferentemente triennale o biennale e con un monte ore di insegnamento teorico-pratico conseguentemente variabile. Ai sensi dell’art. 7 del d. lgs. 7 dicembre 1993 n. 517, modificativo dell’art. 6, co. 3, del d. lgs. n. 502 del 1992, il quale disciplina la formazione del personale della riabilitazione, il Ministro della Sanità avrebbe dovuto individuare le figure professionali da formare ed i relativi profili, con conseguente soppressione, entro due anni dal 1 gennaio 1994, dei corsi di studio relativi alle figure professionali così individuate e previste dal precedente ordinamento, che non fossero stati già riordinati ai sensi dell’art. 9 della l. 19 novembre 1990 n. 341.
Non essendo però intervenuto un atto di individuazione della figura del massofisioterapista, come una di quelle da riordinare, né essendo intervenuti atti di riordinamento del relativo corso di formazione o di esplicita soppressione, quella professione (e relativa abilitazione) è in sostanza rimasta configurata nei termini del vecchio ordinamento, con conseguente conservazione dei relativi corsi di formazione.
La permanente validità dei corsi di formazione regionale, per il mancato riordino della figura professionale, non autorizza, tuttavia, le conclusioni alle quali pervengono gli appellanti e non implica che al massofisioterapista possa essere riconosciuta, come essi affermano, l’equivalenza del titolo al di fuori dello stretto ambito prescritto per il periodo transitorio (non oltre due anni dal 1° gennaio 1994). In particolare, sulla base di una interpretazione sistematica, deve dirsi che l’equipollenza può operare in via automatica solo se il relativo diploma sia stato conseguito all’esito di un corso già regolamentato a livello nazionale e cioè solo in presenza di moduli formativi la cui uniformità ed equivalenza fosse già stata riconosciuta nel regime pregresso.
Né tale conclusione collide con i principi di giustizia, di libero esercizio delle professioni e di eguaglianza invocati nel motivo terzo ter, che qui si esamina per motivi logico-sistematici.
Con la sentenza n. 3325/2013 si è avuto modo di precisare, infatti, che l’ordinamento prevede una categoria, quella degli “operatori di interesse sanitario”, nell’ambito della quale possono trovare posto attività di interesse sanitario sprovviste delle caratteristiche della professione sanitaria in senso proprio, che si connotano per la mancanza di autonomia professionale ed alle quali corrisponde una formazione di livello inferiore.
Poiché le attività sanitarie (in senso lato) non mediche sono tutte comprese nell’art. 1 della l. n. 43 del 2006 (che reca “Disposizioni in materia di professioni sanitarie infermieristiche, ostetrica, riabilitative, tecnico-sanitarie e della prevenzione e delega al Governo per l’istituzione dei relativi ordini professionali”, prevedendo – accanto alle professioni sanitarie infermieristiche, riabilitative, tecnico-sanitarie e della prevenzione (co. 1) -, anche (co. 2), “i profili di operatori di interesse sanitario non riconducibili alle professioni sanitarie come definite nel comma 1”), quindi, occorre concludere che quella del massofisioterapista – non espressamente soppressa come attività o figura professionale e che si connota per la mancanza di autonomia professionale e per una formazione di livello inferiore – sopravvive e trova collocazione nell’ambito della predetta categoria di “operatori”.
Si deve desumere dall’eterogeneo quadro normativo, stratificatosi nel tempo, che la figura del massofisioterapista, il quale abbia conseguito solo un titolo di formazione regionale, ben può rientrare nel novero degli operatori di interesse sanitario, con funzioni ausiliarie.
Linee guida per la valutazione e il trattamento di lombalgia e sciatalgia

La lombalgia è la principale causa di disabilità a lungo termine nel mondo (1); la sua incidenza nel corso della vita è del 58-84% (2) e l’11% degli uomini ed il 16% delle donne sono affetti da lombalgia cronica (3). Il 7% dei consulti dei medici di medicina generale (MMG) è riferibile alla lombalgia, che ogni anno determina la perdita di 4,1 milioni di giornate lavorative (2). Oltre il 30% dei pazienti con sciatalgia presentano sintomi clinicamente significativi ad un anno dall’insorgenza (4).
Questa linea guida (LG) del National Institute for Health and Care Excellence (NICE) aggiorna la precedente espandendone l’ambito e sintetizza le raccomandazioni per la valutazione e il trattamento di lombalgia e sciatalgia negli adulti (5). La LG mira a superare la variabilità dei percorsi assistenziali per la lombalgia e la gestione del dolore (6), oltre che la loro limitata implementazione dovuta alla convinzione dei medici che le precedenti raccomandazioni fossero troppo restrittive (7).
Le raccomandazioni del NICE sono basate su una revisione sistematica delle migliori evidenze disponibili e sull’esplicita considerazione della costo-efficacia degli interventi sanitari. Quando le evidenze sono limitate, le raccomandazioni si basano sull’esperienza del gruppo che ha prodotto la linea guida — Guidelines Development Group (GDG) — e sulle norme di buona pratica clinica. I livelli di evidenza delle raccomandazioni cliniche sono indicati in corsivo tra parentesi quadre.
1. Valutazione di lombalgia e sciatalgia
Porre diagnosi di lombalgia e sciatalgia in presenza di sintomi e segni clinici e utilizzare i test di imaging solo in setting specialistici quando il loro risultato può influenzare il trattamento. Considerare la possibilità di una patologia grave e la stratificazione del rischio per informare la discussione sulle opzioni terapeutiche.
-
- Considerare diagnosi alternative in sede di valutazione o rivalutazione dei pazienti con lombalgia, soprattutto in caso di modifica della sintomatologia o di insorgenza di nuovi sintomi. Escludere cause specifiche di lombalgia (es. neoplasie, infezioni, traumi, malattie infiammatorie quali spondiloartriti).[Raccomandazione basata sull’esperienza e l’opinione del GDG]
- Al fine di informare il processo decisionale condiviso, considerare la stratificazione del rischio con strumenti validati — es. STarT Back (box 1) — in occasione del primo consulto di ogni nuovo episodio di lombalgia con o senza sciatalgia. [Raccomandazione basata su evidenze di qualità da bassa a molto bassa da trial randomizzati controllati e sull’esperienza e l’opinione del GDG]
- In relazione alla stratificazione del rischio, considerare:
- supporto semplice e meno intensivo per i pazienti con lombalgia ± sciatalgia che potrebbero migliorare rapidamente ed avere un esito favorevole (es. rassicurare, consigliare di mantenersi in attività, fornire indicazioni per il self management);
- supporto complesso e intensivo per i pazienti con lombalgia ± sciatalgia con un rischio più elevato di esito sfavorevole (es. programmi di esercizio ± terapia manuale o approccio psicologico).
[Raccomandazione basata sull’esperienza e l’opinione del GDG
- Non prescrivere di routine esami strumentali in setting non specialistici per i pazienti con lombalgia ± sciatalgia. [Raccomandazione basata su evidenze di qualità da bassa a molto bassa da trial randomizzati controllati e studi di coorte e sull’esperienza e l’opinione del GDG]
- Spiegare ai pazienti con lombalgia ± sciatalgia che, in caso di consulto specialistico, le indagini strumentali potrebbero non essere necessarie. [Raccomandazione basata su evidenze di qualità da bassa a molto bassa da trial randomizzati controllati e studi di coorte e sull’esperienza e l’opinione del GDG]
| Box 1: STarT Screening Tool (creato dalla Keele University)
Per gli items 1-8, assegnare 1 punto in caso di accordo, 0 in caso di disaccordo:
Per nulla (0), leggermente (0), moderatamente (0), molto (1), in maniera estrema (1) Score STarT Back: 0-3 basso rischio; > 3 medio rischio; ≥ 4 agli item da 5 a 9 alto rischio |
2. Trattamenti non invasivi per lombalgia e sciatalgia
2.1. Programmi di esercizio fisico
Ai pazienti con prognosi favorevole può essere offerto un supporto semplice e meno intensivo, come il consiglio di rimanere attivi e raccomandazioni per il self management. I programmi di esercizio fisico costituiscono la base dei trattamenti raccomandati dal GDG, per la loro efficacia e per la possibilità di essere protratti oltre l’episodio di lombalgia in quanto offrono benefici a lungo termine, a differenza di quelli passivi come la terapia manuale. Trattamenti più intensivi potrebbero includere un approccio cognitivo-comportamentale, la terapia manuale, e componenti educazionali per integrare l’esercizio fisico.
- Fornire ai pazienti consigli e informazioni adeguati alle loro esigenze e capacità, per migliorare il self-management di lombalgia ± sciatalgia, in tutte le fasi del percorso di trattamento, includendo:
- informazioni sulle cause di lombalgia e sciatalgia;
- incoraggiamento a continuare le normali attività.
[Raccomandazione basata sull’esperienza e l’opinione del GDG]
- Considerare un programma di esercizi di gruppo (biomeccanici, aerobici, mente-corpo, o una loro combinazione) per i pazienti con specifico episodio o riacutizzazione di lombalgia ± sciatalgia. Scegliere il tipo di esercizio considerando le specifiche esigenze del paziente, le sue preferenze e capacità. [Raccomandazione basata su evidenze di qualità da moderata a molto bassa da trial randomizzati controllati e sull’esperienza e l’opinione del GDG]
- Considerare la terapia manuale (manipolazioni, mobilizzazioni o tecniche sui tessuti molli come il massaggio) o la psicoterapia con approccio cognitivo-comportamentale, o entrambe, per gestire la lombalgia ± sciatalgia, ma solo in associazione agli esercizi. [Raccomandazione basata su evidenze di qualità da alta a molto bassa da trial randomizzati controllati e sull’esperienza e l’opinione del GDG]
- Considerare un programma di trattamento fisico e di psicoterapia che includa un approccio cognitivo-comportamentale (preferibilmente in un contesto di gruppo che tenga in considerazione le esigenze e le capacità del singolo) per i pazienti con lombalgia ± sciatalgia persistente:
- in caso di rilevanti ostacoli psicosociali al recupero (es. pazienti che evitano le normali attività per false convinzioni sulla loro condizione);
- in caso di fallimento dei trattamenti precedenti.
[Raccomandazione basata su evidenze di qualità da moderata a molto bassa da trial randomizzati controllati e sull’esperienza e l’opinione del GDG]
- Non prescrivere l’agopuntura per il trattamento della lombalgia ± sciatalgia. [Raccomandazione basata su evidenze di qualità da alta a molto bassa da trial randomizzati controllati]
2.2. Farmaci
Rivalutare periodicamente l’analgesia, mantenendo solo i farmaci efficaci, minimizzando gli effetti collaterali — es. tossicità gastrointestinale, cardiaca e renale nel caso di farmaci anti-infiammatori non steroidei (FANS), confusione o dipendenza per gli oppiacei.
- Considerare i FANS per via orale per il trattamento della lombalgia, tenendo conto delle potenziali differenze nella tossicità gastrointestinale, epatica, cardiaca e renale e i fattori di rischio individuali inclusa l’età. [Raccomandazione basata su evidenze di qualità da moderata a molto bassa da trial randomizzati controllati e sull’esperienza e l’opinione del GDG]
- Considerare oppiacei deboli (con o senza paracetamolo) per il trattamento della lombalgia acuta solo se i FANS sono controindicati, non tollerati o sono risultati inefficaci. [Raccomandazione basata sull’esperienza e l’opinione del GDG]
- Non prescrivere oppiacei per il trattamento della lombalgia cronica. [Raccomandazione basata su evidenze di qualità da moderata a molto bassa da trial randomizzati controllati]
- Non prescrivere paracetamolo in monoterapia per trattare la lombalgia. [Raccomandazione basata su evidenze di qualità da bassa a molto bassa da trial randomizzati controllati]
3. Ulteriori trattamenti per la sciatalgia
Il percorso assistenziale per la sciatalgia prevede ulteriori opzioni terapeutiche rispetto ai trattamenti non invasivi di cui sopra. Tempi e sequenza delle seguenti opzioni dipendono dalle variabili cliniche.
- Considerare:
- trattamento farmacologico della sciatalgia, come sintetizzato nella LG NICE sul dolore neuropatico negli adulti (8);
- infiltrazioni epidurali di anestetico locale e steroidi nei pazienti con sciatalgia acuta e severa.
[Raccomandazioni basate su evidenze di qualità da alta a molto bassa da trial randomizzati controllati e sull’esperienza e l’opinione del GDG]
- Decompressione spinale per i pazienti con sciatalgia quando gli interventi conservativi non hanno migliorato il dolore o la funzione e i risultati dei test di imaging sono compatibili con i sintomi della sciatalgia. [Raccomandazione basata su evidenze di qualità da bassa a molto bassa da trial randomizzati controllati e studi di coorte e sull’esperienza e l’opinione del GDG]
- Non lasciarsi influenzare dall’indice di massa corporea del paziente, dalla sua assuefazione al fumo o dallo stress psicologico per decidere se richiedere un consulto chirurgico per la sciatalgia. [Raccomandazione basata su evidenze di qualità da bassa a molto bassa da studi di coorte e sull’esperienza e l’opinione del GDG]
4. Ulteriori trattamenti per la lombalgia
La denervazione con radiofrequenza è efficace per i pazienti con lombalgia severa localizzata derivante da strutture innervate dai nervi del ramo mediale, quando altre terapie conservative non sono risultate efficaci.
- Considerare il consulto specialistico per l’utilizzo della denervazione con radiofrequenza nei pazienti con lombalgia cronica. [Raccomandazione basata su evidenze di qualità da moderata a molto bassa da trial randomizzati controllati, su un’analisi costo efficacia e sull’esperienza e l’opinione del GDG]
5. Lombalgia persistente
Ad un anno dall’episodio di lombalgia circa il 20% dei pazienti sono ancora sintomatici (2) e il 3% si assenta dal lavoro (9). La LG raccomanda di ponderare adeguatamente rischi e benefici e di continuare approfondimenti diagnostici e trattamenti in caso di benefici limitati. In questi casi, i pazienti dovrebbero essere gestiti nell’ambito delle cure primarie, facendo ricorso alla terapia del dolore se necessario.
6. Raccomandazioni per la ricerca futura
Il GDG ha identificato le seguenti priorità di ricerca:
- Nei pazienti con lombalgia aspecifica in fase acuta qual è l’efficacia e la costo-efficacia delle benzodiazepine?
- Nei pazienti con lombalgia aspecifica in fase acuta qual è l’efficacia e la costo-efficacia della codeina con o senza paracetamolo?
- Nei pazienti con lombalgia aspecifica cronica qual è l’efficacia a lungo termine e la costo-efficacia della denervazione con radiofrequenza?
- Nei pazienti con sciatalgia acuta qual è l’efficacia e la costo-efficacia delle infiltrazioni epidurali guidate con tecniche di imaging vs quelle non guidate?
- Nei pazienti con lombalgia aspecifica quali sono il ruolo, i tempi e la costo-efficacia della fusione spinale? Antonino Cartabellotta, Stefano Salvioli
Evidence 2017;9(4): e1000165 doi: 10.4470/E1000165
Copyright: © 2017 Cartabellotta et al. Questo è un articolo open-access, distribuito con licenza Creative Commons Attribution, che ne consente l’utilizzo, la distribuzione e la riproduzione su qualsiasi supporto esclusivamente per fini non commerciali, a condizione di riportare sempre autore e citazione originale. - Fondazione GIMBE
Carabinieri NAS Milano, diete in palestra. Denunciati due personal trainer per esercizio abusivo della professione di dietologo

I Carabinieri del NAS di Milano, nell’ambito dei controlli nel settore del fitness e delle palestre, hanno scoperto che due personal trainer, titolari di una palestra del mantovano, erano soliti prescrivere ai propri numerosi clienti diete alimentari personalizzate dietro compenso economico, pur non avendo alcun titolo professionale ed abilitativo ed esponendo gli sportivi a potenziali rischi per la salute.
I Carabinieri del NAS ricordano che per intraprendere una dieta o un particolare regime alimentare occorre rivolgersi a figure professionali competenti – dietologi, dietisti e biologi nutrizionisti – abilitate all’esercizio della professione sanitaria.
Abusivismo professionale. Intervento dei Nas a Mantova, Padova e Roma

In provincia di Mantova scoperto uno studio odontoiatrico dove un odontotecnico eseguiva prestazioni e trattamenti ortodontici su ignari pazienti. A Padova nel mirino un ottico che svolgeva abusivamente la professione di oculista. Nella Capitale i Nas hanno accertato che all’interno di una casa di cura privata accreditata, dal 2013 al 2017, una parte dei trattamenti riabilitativi di fisioterapia in regime di convenzione era stata affidata al personale infermieristico non titolato, chiedendo anche un indebito rimborso al Ssr per circa 30 mila euro.
Non si fermano i controlli dei Carabinieri del Nas finalizzati al contrasto dell’abusivismo nelle professioni sanitarie.
In provincia di Mantova, i Carabinieri del Nas di Milano hanno denunciato all’Autorità Giudiziaria il titolare di uno studio odontoiatrico, “il quale con la complicità del direttore sanitario, eseguiva prestazioni e trattamenti ortodontici su ignari pazienti, pur essendo solo un odontotecnico privo dei prescritti titoli abilitativi (laurea in medicina e chirurgia o in odontoiatria)”, spiegano i Nas in una nota.
I Carabinieri del Nas di Padova nel corso di indagini di polizia giudiziaria, hanno invece scoperto che un ottico svolgeva abusivamente la professione di oculista senza aver mai conseguito il titolo di laurea abilitativo. Insieme al falso oculista i militari hanno denunciato all’Autorità giudiziaria anche il suo fornitore di apparecchiature sanitarie e diagnostiche “la cui cessione è consentita dalla legge esclusivamente agli iscritti agli albi professionali degli esercenti la professione sanitaria”.
I Carabinieri del Nas di Roma, nel corso di attività investigativa, hanno accertato che all’interno di una casa di cura privata accreditata della Capitale, dal 2013 al 2017, una parte dei trattamenti riabilitativi di fisioterapia in regime di convenzione, era stata affidata al personale infermieristico non titolato, richiedendo comunque un indebito rimborso al Servizio Sanitario Regionale per circa 30 mila euro. I militari hanno denunciato il direttore sanitario della struttura per truffa e proceduto al sequestro della cartelle cliniche per la successiva identificazione degli operatori socio-sanitari, autori del reato di esercizio abusivo della professione di infermiere.
Il dry needling è “atto medico”. Ecco il parere del Consiglio superiore di Sanità che esclude i fisioterapisti dalla pratica per evitare rischi per la salute

Per il Css la pratica, che prevede l’utilizzo sui muscoli di un ago da agopuntura per combattere contratture e dolori muscolari, è per sua natura invasiva, necessita di competenze anatomiche e fisiopatologiche e sfocia “comunque in un atto medico, al quale il fisioterapista non è abilitato mancando di quella formazione specialistica, relativa all’utilizzo di strumenti invasivi da inserire in distretti muscolari connessi a vasi sanguigni e nervi”. IL PARERE.
”La pratica del dry needling, pur con le già riferite limitazioni scientifiche, sia ad esclusivo uso medico chirurgo abilitato all’esercizio della professione ed in possesso di specifica formazione post laurea conseguita con le stesse modalità previste dell’Accordo Stato Regioni del 7 febbraio 2013, in quanto consideralo alto medico”.
Sono queste le conclusioni a cui è giunto il Consiglio superiore di Sanità, nel suo parere sulla competenza del fisioterapista all’esecuzione della tecnica del “dry needling”, l’utilizzo sui muscoli di un ago da agopuntura, che aiuta a combattere contratture e dolori muscolari, particolarmente comuni tra runner e podisti.
Il parere al Css è stato chiesto dal ministero della Salute a inizio 2016, dopo che il Consiglio si era già espresso in materia nel 2013 sulla “Competenza del fisioterapista all’esecuzione della tecnica del dry needling” su richiesta della Direzione generale delle Professioni sanitarie e delle risorse umane del Servizio sanitario nazionale.
In quell’occasione, come ricorda il nuovo parere, il Consiglio superiore di sanità ha espresso parere non favorevole alla pratica autonoma, da parte del fisioterapista, della tecnica manuale del “dry needling”, perché in Italia la sua figura professionale “non è supportata da adeguata preparazione specialistica sia per la pratica di terapie che, diverse da quelle manuali proprie di tale figura professionale, sfociano nella pratica della clinica medica, sia per il riconoscimento e trattamento d’urgenza delle loro possibili complicanze”.
Si era detto invece favorevole all’esecuzione della pratica, da parte del fisioterapista, condizionata alla indicazione medica e all’esecuzione in struttura dove sia presente il medico abilitato e aveva auspicato che nella formazione dei fisioterapisti, così come avviene per altre figure professionali, fossero inclusi corsi di preparazione/specializzazione per l’utilizzo di dispositivi medici e di presidi medici invasivi, compresa la preparazione per riconoscere eventuali complicanze determinate dal loro uso.
Il Css sottolinea nel parere l’importanza che la pratica, per la sua natura invasiva e la necessità delle competenze anatomiche e fisiopatologiche, “sfoci comunque in un atto medico, al quale il fisioterapista non è abilitato mancando di quella formazione specialistica, relativa all’utilizzo di strumenti invasivi da inserire in distretti muscolari connessi a vasi sanguigni e nervi”.
Per quanto riguarda la sicurezza del dry needling, il parere sottolinea che le possibili complicanze sono del sovrapponibili a quelle dell’agopuntura, soprattutto quando viene eseguito in profondità. “Sono stati, infatti , riportati casi di infezioni, sanguinamenti locali, lesione di nervi, dolore e rigidità muscolare”, sottolinea il Css.
Il parere ricorda a questo proposito un caso recente in Italia di un nuotatore professionista con pneumotorace dopo l’applicazione di dry needling da parte di un fisioterapista per il trattamento di una patologia miotensiva della spalla. Il caso clinico riporta che durante l’applicazione dell’ago tra la scapola sinistra e la colonna il paziente ha avvertito malessere, dolori all’emitorace sinistro con difficoltà respiratorie, sudorazione, sintomi attribuibili da parte del fisioterapista a una crisi vagale. Ma “per il persistere della sintomatologia a due giorni del trattamento, una TC sul paziente ha evidenziato una condizione di pneumotorace, risolta a seguito di intervento chirurgico di pleurotomia e drenaggio pleurico sinistro con prognosi di 40 giorni”.
La pratica del dry needling secondo il Consiglio superiore di Sanità è quindi da considerare atto medico perché può presentare diverse complicanze, anche gravi ed è quindi necessario “attivare misure di cautela al fine di garantire un massimo livello di protezione della salute”.
QS
Falsi medici. A Catania scoperto centro di riabilitazione abusivo

L’ambulatorio medico abusivo era stato ricavato all’interno di un fabbricato industriale. Lì i pazienti venivano sottoposti a trattamenti riabilitativi da parte di operatori privi dei titoli professionali abilitanti, mediante l’utilizzo di apparecchiature elettromedicali e attrezzature medico-fisiatriche.
A Catania, i Carabinieri del locale NAS, nell’ambito di una complessa indagine, in esecuzione di un decreto di perquisizione e sequestro rilasciato dalla locale Autorità Giudiziaria, hanno sottoposto a vincolo preventivo un immobile ricavato all’interno di un fabbricato industriale, adibito, senza la prescritta autorizzazione sanitaria, ad ambulatorio medico. Lo riferisce una nota dei Nas. I militari hanno, inoltre, accertato che all’interno dello studio medico abusivo i pazienti venivano sottoposti a trattamenti riabilitativi da parte di operatori privi dei titoli professionali abilitanti, mediante l’utilizzo di apparecchiature elettromedicali, attrezzature medico-fisiatriche anch’esse sottoposte a sequestro per un valore complessivo di circa un milione di euro. L’amministratore ed il socio della società gestrice il centro medico sono stati denunciati all’Autorità Giudiziaria per concorso in esercizio abusivo della professione sanitaria.
Chiuse tre strutture per anziani abusive

PESCARA, 23 OTT – Tre strutture chiuse perché abusive, nove persone segnalate all’autorità amministrativa e sanitaria, cinque segnalate all’autorità giudiziaria e circa 200 kg di alimenti sottoposti a blocco sanitario. E’ il bilancio dei controlli che i Carabinieri del Nas di Pescara hanno eseguito in nove strutture ricettive per utenti anziani bisognosi di ‘assistenza di bassa intensità’ in tutto l’Abruzzo. In provincia di Pescara i militari, agli ordini del maggiore Domenico Candelli, hanno ispezionato una struttura indicata come casa famiglia, ma completamente abusiva. In provincia di Teramo altra struttura ricettiva priva di autorizzazione, con anziani ospitati in situazioni di sovraffollamento e in ambienti fatiscenti. Un’altra struttura ricettiva abusiva è stata individuata in provincia dell’Aquila: era totalmente priva di autorizzazione al funzionamento. Immediata l’adozione del provvedimento di chiusura da parte del sindaco.
Quando un ospedale fa finta di curarti

Un interessante servizio di Nadia Toffa andato in onda il primo ottobre 2017 a Le Iene, svela qualcosa di particolare sulla sanità pubblica italiana. E’ possibile che si faccia finta di curare dei pazienti con i macchinarti spenti? All’interno di un policlinico della Brianza la fisioterapia viene effettuata con macchinari rotti e i medici ne sono consapevoli. I pazienti non se ne accorgono, poiché i dottori gli spiegano che durante la terapia non devono sentire nulla. La corrente dai macchinari non passa e per tutti i pazienti accade sempre la stessa cosa. Tutti conoscono questa verità all’interno della struttura, tanto che è proprio un’infermiera a prendere la decisione di chiamare Le Iene per far conoscere cosa realmente accade. Le macchine vengono tenute spente. L’infermiera intervistata spiega che alcuni parti del macchinario non funzionano e i pazienti se ne renderebbero conto. E’ proprio questo il motivo per cui non vengono neppure accese. Quando qualcuno ha qualche dubbio sulla fisioterapia, i dottori li tranquillizzano. Nadia Toffa ha così deciso di far luce su questa situazione che potrebbe nuocere alla salute di moltissimi pazienti, i quali si fidano della struttura. L’infermiera ha scelto di chiamare Le Iene poiché i pazienti sono convinti di curarsi. Le spese per effettuare queste cure vengono pagate dai pazienti e possono anche essere abbastanza elevate. I responsabili dell’ospedale sono coscienti di questo problema. Nel reparto sono ormai tutti rassegnati. I macchinari non vengono portati in assistenza perché si perderebbe molto lavoro e gli appuntamenti verrebbero così annullati. Le spugnette utilizzate per la ionoforesi non vengono sterilizzate. Quando vengono chiesti dei disinfettanti, i responsabili rispondono che utilizzandoli poi le spugnette si usurano troppo e così dovrebbero essere acquistate più spesso. Con un po’ di detersivo per pavimento vengono semplicemente lavate in un calderone. Queste testimonianze vengono poi mostrate ad un dottore esperto di fisioterapia, Fabrizio Gardina. Quest’ultimo ammette di non aver mai visto una situazione così imbarazzante. I pazienti dovrebbero avvertire, durante le terapie, un dei pizzicori diffusi. Invece, nell’ospedale della Brianza, i pazienti non avvertono assolutamente niente. Ciò che avviene in questa struttura è davvero molto pericoloso, poiché dei cavi sono pure fusi. Nadia Toffa decide di parlarne con il direttore del policlinico. L’uomo ammette che c’è qualche macchinario non funzionano e che il resto è tutto funzionante. Il responsabile confessa di non essere a conoscenza di ciò che accade durante le fisioterapie. Il direttore, qualche giorno dopo il servizio de Le Iene, decide di iniziare una causa civile contro il programma.
DDL Lorenzin a breve in Aula, passano le modifiche contro l’abusivismo. Pesanti pene anche per il prestanome.

Via libera della Commissione Affari Sociali al Ddl Lorenzin che dovrebbe approdare in Aula già nelle prossime settimane. Tra gli emendamenti approvati, che modificano il testo licenziato dal Senato, anche quello che modifica l’art. 348 del c.p. inasprendo le sanzioni per chi esercita, senza averne i titoli, una qualsiasi professione regolamentata con aggravanti per gli abusivi in campo sanitario. Il testo approvato al Senato riguardava solo i professionisti della sanità.
Secondo quanto approvato in Commissione “chiunque abusivamente esercita una professione, per la quale è richiesta una speciale abilitazione dello Stato, è punito con la reclusione da sei mesi a tre anni e con la multa da 10.000 euro a 50.000 euro”. La condanna comporta la pubblicazione della sentenza e la confisca dei beni utilizzato per commettere il rato.
Nel testo vengono introdotte pesanti sanzioni per il professionista che “consente” l’esercizio abusivo di una professione prevedendo una multa da 15.000 euro a 75.000 euro e l’interdizione dalla professione da 1 a 3 anni.
Se l’abusivo provoca lesioni gravi è prevista una reclusione da sei mesi a due anni mentre se le lesioni sono gravissime la pena è della reclusione da un anno e sei mesi a quattro anni.
Pene anche per chi esercita abusivamente un’arte ausiliaria delle professioni sanitarie, punito con la sanzione amministrativa pecuniaria da 2.500 euro a 7.500 euro.
“Siamo ovviamente soddisfatti della decisione presa dalla Commissione Affari Sociali visto che era stata ANDI a sollecitare l’inserimento di un articolo specifico nel Ddl Lorenzin”, commenta il presidente Gianfranco Prada, “è una storica battaglia di ANDI e speriamo ora che la Camera approvi al più presto il testo. Non vederlo tramutato in legge sarebbe l’ennesima beffa ai danni dei tanti pazienti giornalmente truffati e danneggiati dai finti dentisti e dai prestanome che con la loro azione svendono e squalificano la nostra professione”.
Soddisfatto anche il presidente ANTLO Massimo Maculan che ricorda come il passaggio sul prestanomismo sia stato richiesto da ANTLO durante le audizioni proprio alla Commissione Affari Sociali della Camera. “Siamo ovviamente soddisfatti che venga punito il padre dell’abusivismo, il prestanome”, dice Maculan ad Odontoaitria33.
Fumata nera invece per gli emendamenti che avrebbero introdotto il nuovo profilo dell’odontotecnico e quello che puntava a regolamentare l’assetto societario delle società odontoiatriche. Emendamenti neppure discussi in quanto ritirati dai relatori.
Dopo l’eventuale approvazione della Camera il testo dovrà tornare nuovamente al Senato per l’approvazione definitiva.
Università, non entri a Medicina? Vai in Albania. L’esodo degli italiani: “Qui il test è più facile, poi torno a lavorare in Italia”

“Perché scegliere di studiare Medicina in Albania deve essere un tabù? Per me è un’opportunità, se a Roma non passo il test d’ingresso mi gioco un’altra carta là, così non perdo l’anno”. Giacomo ha 19 anni e un grande sogno, quello di fare il medico. A tutti i costi. La valigia per volare a Tirana è già pronta. La data della prova di ammissione è fissata per il 28 settembre. Non sarà l’unico a partire da Salerno. “Ci andrò con un amico. La voce ormai si sta diffondendo, sono stati altri amici in comune a dirci di questa possibilità, anche loro hanno fatto così”. Basta avere i soldi. All’università cattolica “Nostra signora del buon consiglio” di Tirana, l’eldorado dei silurati italiani, la retta annua costa circa ottomila euro. Alla facoltà di Medicina insegnano professori esclusivamente italiani, gli stessi dell’Università Tor Vergata di Roma grazie a una convenzione tra l’ateneo italiano e quello albanese, che è privato.
“In pratica è come fare l’università in Italia con la differenza che qui il test è più facile”, ci racconta Giuseppe, 23 anni, napoletano, che sta per iniziare il terzo anno. “Non ci sono domande di cultura generale, né di logica. Io in Italia avevo tentato l’esame tre volte senza superarlo”. Le matricole italiane nel Paese delle aquile aumentano poco alla volta. Erano cento nel 2015, 105 nel 2016 e almeno 500 quelli che si sono presentati per sostenere la prova di ingresso.
Che la fuga nei Balcani sia una scorciatoia per evitare i temuti quiz del numero chiuso dei nostri atenei è evidente. In molti infatti già dal primo anno chiedono il trasferimento in patria. Nell’anno accademico 2015/2016 sono rientrati complessivamente 111 studenti (di cui 31 iscritti al primo anno e 40 al secondo). In quello successivo 53 (di cui 4 al primo anno e 32 al secondo). Il titolo di studio rilasciato in Albania comunque è valido anche da noi. “Ma se dico che mi sono laureato là la gente pensa male, c’è ancora il pregiudizio. Per questo forse farò gli ultimi due anni in Italia – ci confida Giuseppe – la vita a Tirana costa molto meno ma lo stipendio è troppo basso, non mi va di rimanere qui a lavorare”.
Giulio, 23 anni, invece è già tornato a Cosenza e da quest’anno frequenterà i corsi a Roma o a Napoli. “Dipende da quale ateneo per primo accetterà la mia richiesta di trasferimento. La specializzazione ad ogni modo la farò all’estero, da noi ci sono pochi posti e un percorso negli Stati Uniti è più prestigioso”. L’università “Nostra signora del buon consiglio” rappresenta una chance anche per chi non ha passato il test in Odontoiatria, Fisioterapia e Infermieristica.
“A Bari sono stato scartato per due volte di fila, ero stanco. Oggi Tirana è la mia seconda casa”: Giammarco si è laureato in Odontoiatria a giugno. “Mi sono trovato benissimo, eravamo una trentina, pochi e ben seguiti”. Ora sta facendo un master a Bologna. “Potrei lavorare nello studio dentistico di mio padre, ma l’idea è di tornare a Tirana e trovare un posto in una clinica, là va forte la chirurgia plastica e avrei più successo”.
Anche Clelia viene da Bari e dopo sei tentativi falliti di entrare nell’università della sua città, in Albania finalmente ce l’ha fatta. “L’ho vissuta malissimo, avevo perso la speranza, ero disperata giuro. Si sa che se non sei raccomandato a Bari non sempre ti va bene. Quando ho deciso di provare in Albania ho ricevuto molte critiche dai colleghi italiani, mio padre compreso, che è un odontotecnico ed era molto scettico, ma oggi non mi pento della scelta e non me ne frega niente di quello che pensa la gente”. Clelia nel 2016 si è spostata a Milano per frequentare il tirocinio. “Il lavoro a Rimini c’è, il problema è il numero chiuso, per questo me ne sono andata in Albania”: Aurela, albanese di origine ma cresciuta in Romagna, è iscritta all’ultimo anno di Fisioterapia. “In classe siamo metà italiani e metà albanesi. Per fortuna esiste questa alternativa, diversamente non avrei potuto studiare quello che volevo”.
Un’altra meta, meno gettonata ma sempre più attrattiva per gli aspiranti medici silurati in Italia, è la Bulgaria. Chiara è chiusa in una stanza di hotel a Sofia e si sta preparando al test per entrare all’università “San Clemente di Ocrida“. “Sarà in lingua inglese e riguarderà solo chimica e biologia. Non sono qui da sola, sto ripassando con un gruppetto di italiani”. Tutti seguiti da un tutor che ha organizzato la trasferta. “In Italia purtroppo mi è andata male: ho provato il test due volte, alla Sapienza e al Campus biomedico, ma non mi hanno presa”.
Mentre Giuseppe è ormai al quinto anno. “Pago settemila euro di tasse l’anno e no, non mi pesa. Voglio diventare un chirurgo ma in Italia per pochi punti non mi hanno preso, ho provato l’esame due volte a Napoli e una volta a Siena”. In Bulgaria la storia cambia: “Il quiz non ha domande trabocchetto, una preparazione liceale è sufficiente per ottenere un buon punteggio”. Di rientrare nel suo Paese lui non ne ha nessuna voglia. “Pochi posti e poi c’è la lobby dei baroni, in pratica inizi a operare quando hai già i capelli bianchi. Punto a una carriera in America, in Germania o in Francia”.
Francesco si è classificato terzo a Sofia. A Catanzaro invece era fuori dalla lista degli ammessi. Oggi è rientrato in Italia. Sta concludendo il quarto anno all’università “Luigi Vanvitelli” di Napoli (“dove i corsi sono in inglese”), “perché se in Bulgaria rimani indietro con gli esami ti fanno perdere l’anno e a me non andava di sprecare altro tempo”. A chi gli rinfaccia di aver trovato una scappatoia per entrare a Medicina risponde: “Andare all’estero e studiare in inglese non è una passeggiata e dei commenti degli altri non mi importa niente”. In Bulgaria l’altra speranza per gli italiani silurati si chiama Medical university of Sofia. A Elisabetta manca un anno per laurearsi in questo istituto, che le costa ottomila euro l’anno di tasse. “Senza dubbio qui la prova d’ingresso è meno complicata. In Italia chissà quando lo avrei superato quel maledetto test, non volevo più aspettare”.
Il ministero dell’Istruzione preferisce non commentare la fuga nell’Europa dell’Est dei nostri giovani per bypassare le selezioni in Medicina negli atenei della Repubblica. Nemmeno davanti all’emorragia di neodiplomati in Romania per saltare a piè pari i quiz e magari essere riammessi dopo qualche mese o anno in una delle università italiane. Lorenzo, scartato a Milano, ha studiato due anni a Targu Mures, nel cuore della Transilvania, punto di riferimento per la Medicina da ottomila euro l’anno: “Per essere ammesso devi sostenere una conversazione in inglese di venti minuti, ti fanno delle domandine stupide, del tipo ‘dove sei andato in vacanza’ e ‘quali sono i tuoi hobby’. Ma se non stai al passo con gli esami ti fanno saltare l’anno, come è capitato a me. Ne ho approfittato per girarmi la Romania e intanto ho chiesto il trasferimento in Italia, all’università Vanvitelli”.
Serena dice di aver pianto dalla gioia quando ha scoperto che in Romania poteva coronare il suo sogno: “In Italia non ho passato il test, ero arrabbiatissima. Da qui non me ne voglio più andare”. A Paola è addirittura bastato un colloquio in inglese via Skype per essere ammessa alla facoltà di Odontoiatria: “I prof sono preparatissimi e gli esami non li regalano, io ne rifatti tre. Se ho fatto bene a lasciare l’Italia? Sono stata praticamente costretta”.
Ecm, per recuperare i deficit formativi c’è tempo fino a fine anno. Ecco come procedere

Non è più un “carrozzone” con tanti difetti. Ora la formazione continua andrebbe paragonata a una fuoriserie. Almeno tra i medici. Aumento dei corsi di formazione a distanza del 70% rispetto al triennio 2011-2013; 50 mila professionisti coinvolti in più; e non soltanto: altri numeri li anticipa Sergio Bovenga segretario Fnomceo alla vigilia del consiglio nazionale in programma a Bari e dedicato al tema dell’aggiornamento dei medici. «Sul triennio appena trascorso, 2014-16, abbiamo primi dati incoraggianti. C’è stata una crescita complessiva del 20% di attività formative e un aumento di oltre il 10% dei medici e odontoiatri che si sono certificati», sottolinea Bovenga.
«Ma i dati miglioreranno di sicuro visto che, grazie a una norma della Commissione Nazionale Formazione Continua ci sarà tempo ancora fino al prossimo 31 dicembre per chi vuole recuperare un eventuale deficit formativo (entro il limite del 50%) dello scorso triennio». Per ottenere la possibilità di calcolare nel 2017 crediti di recupero per gli anni passati bisognerà rivolgersi al proprio Omceo o scrivere al back office del Consorzio Gestione Anagrafica delle professioni sanitarie -Cogeaps (ecm@cogeaps.it) indicando i corsi e le altre situazioni che danno crediti nel 2017 che si intendono trasferire al 2016. Bovenga lo conferma, e conferma che Bari, ospitando un Consiglio Nazionale monotematico sull’Ecm e un convegno di due giorni sulla formazione continua, si profila evento speciale. La Federazione torna protagonista dell’Ecm? «Credo che la Fnomceo sia uno dei fondamentali protagonisti del sistema Ecm sin dalla sua istituzione, sia per ruolo (per legge il Presidente ricopre la carica di vicepresidente Cnfc) sia soprattutto per le azioni messe concretamente in campo per favorire e sostenere la formazione continua dei medici e degli odontoiatri. Ma forse -afferma Bovenga- il più grosso contributo della Fnomceo è stato mettere i professionisti al centro del sistema, e non il contrario. In altre parole, favorire l’offerta formativa e semplificare le regole del gioco per andare incontro alle effettive necessità di aggiornamento. L’azione Fnomceo parte da lontano, avendo prodotto e messo a disposizione dei professionisti una notevole quantità di corsi di formazione a distanza che hanno visto ad oggi oltre 400.000 partecipazioni grazie ad una offerta su temi di carattere trasversale alla professione ovvero di attualità contingente rispetto al momento in cui sono stati prodotti (ad esempio il corso sui vaccini). Questo impegno è stato ‘premiato’, oltre che dal gradimento dei tanti partecipanti, anche dal recente riconoscimento a luglio di provider con accreditamento standard da parte di Agenas».
Quanto all’evento di Bari, «è un appuntamento ormai classico visto che da qualche anno qui si svolgono proprio le ”Giornate di Bari sulla formazione’. Il Consiglio nazionale e il Convegno saranno interamente dedicati all’ECM in considerazione delle molte novità introdotte nel triennio appena iniziato, sia a livello normativo ma, ancor più, sostanziale. L’Ecm, infatti, nella formazione post lauream, sta sempre più uscendo da quello che poteva essere un ruolo “accessorio” per diventare requisito essenziale dell’esercizio professionale, come peraltro previsto dalla legge. Volendo trovare un cambio di paradigma, è proprio il sistema Ecm ad essere cresciuto e ad essere finalmente protagonista, del percorso di crescita professionale di medici e odontoiatri».
Ditta protesi corrompeva medici, 21 arresti in Lombardia

Nell’indagine condotta dal Nucleo di Polizia Tributaria di Milano sarebbero coinvolti diversi ortopedici e medici di base, indagati per associazione per delinquere, corruzione e falso in atti pubblici
Master universitari aperti solo ed esclusivamente a professionisti sanitari laureati

In Italia 100mila falsi fisioterapisti. Ecco come evitarli

Sono stimati in circa 100mila i fisioterapisti abusivi in Italia. Il dato viene fornito dall’Aifi, l’associazione italiana fisioterapisti, che lancia la campagna #LeManiGiuste per consentire ai cittadini di riconoscere i veri professionisti. «È difficile tracciare un numero preciso dei fisioterapisti abusivi, si stima che possano essere circa il doppio rispetto ai veri professionisti che, dai dati in nostro possesso, sono circa 60-65mila», ha rivelato il presidente Aifi, Mauro Tavarnelli, mettendo in guardia dalla «quantità abnorme di pubblicità ingannevole, le locandine sui pali della luce che promettono di curare tutti i mali, millantando fantomatici corsi». Così, in vista della Giornata mondiale della fisioterapia, che si celebra l’8 settembre, l’Aifi, «l’unico ente certificatore privato» del settore, ha deciso di mettere in campo una azione straordinaria contro gli abusivi, che si affianca al lavoro che viene già svolto abitualmente. «Se un cittadino non è in grado di effettuare il controllo sui titoli di studio – ha spiegato ancora Tavarnelli – può rivolgersi alla nostra associazione, verificando anche sul nostro sito. Accade spesso anche con amministrazioni pubbliche o enti assicurativi che ci contattano per verificare se un titolo è valido». L’operazione però «spesso è complicata, soprattutto quando si tratta di titoli vecchi o stranieri, per questo – ha detto ancora il presidente dell’Aifi – chiediamo a gran voce un Ordine professionale». Intanto, però, i cittadini che hanno bisogno di cure possono contare su #LeManiGiuste, nome scelto perché «deve dare l’idea di affidarsi alle mani più corrette per risolvere la nostra problematica, senza cadere nella rete di personaggi non abilitati a farlo. L’obiettivo è far capire alle persone che cosa fanno le “mani giuste” e come riconoscerle». «La fisioterapia – ha ricordato ancora Tavarnelli – è una pratica sanitaria e una persona che si improvvisa professionista può fare danni gravi». L’iniziativa di informazione dell’Aifi si svilupperà su diversi canali di comunicazione, come social network e locandine. Saranno i FisioTipTop, cartoline illustrate distribuite in tutta Italia, ad avere il compito di informare il cittadino con consigli pratici e chiarimenti. «Le cartoline – ha detto la segretaria nazionale Aifi, Alessandra Amici – saranno 58, una per ogni anno dell’associazione. L’8 settembre lanceremo anche un video sui social». Inoltre, l’Aifi ha siglato un accordo con Federfarma, in base al quale «i fisioterapisti che lo vorranno saranno presenti nelle farmacie per spiegare le motivazioni per cui si fa la fisioterapia e illustrare la campagna. Verranno distribuiti opuscoli, consigli sui problemi della schiena nei bambini e su problemi di incontinenza delle donne in seguito a interventi chirurgici».
Detraibilità spese per osteopata e diete del biologo nutrizionista

Una circolare dell’Agenzia delle Entrate ha fornito due importanti risposte in materia di detraibilità delle spese per osteopata e per il biologo nutrizionista. Se nel primo caso il Ministero della Salute, interpellato a riguardo, ha risposto negativamente, nel secondo caso è possibile fruire della detrazione fiscale, ma a determinate condizioni. Le due precisazioni seguono la pubblicazione delle faq su cosa si può detrarre con il modello 730, nelle quali sono fornite anche ulteriori risposte riguardanti le spese mediche detraibili.
La detrazione fiscale del 19%. Prima di entrare nel merito delle due tipologie di spesa, va premesso che attraverso la presentazione della dichiarazione dei redditi, quindi il modello 730 o il modello Unico, il contribuente può dichiarare spese per le quali spetta la detrazione d’imposta del 19% e tra queste una delle più importanti detrazione fiscale è la detrazione per spese sanitarie, da indicare del quadro E – Oneri e Spese del modello 730, più precisamente nel rigo E1. Fruire di tale agevolazione fiscale consente al contribuente di detrarre, o scaricare con il 730, il 19% della spesa sostenuta ed ottenere una riduzione dell’Irpef da pagare annualmente sulla base del proprio reddito. Con il 730 il ricalcolo dell’Irpef, includendo alcune detrazioni fiscali, può portare ad un rimborso che poi viene erogato dal datore di lavoro a partire dalla busta paga di luglio.
Chiarito ciò, vediamo gli specifici casi riguardanti le possibilità di fruizione della detrazione fiscale dell’art. 15 del TUIR (Detrazione per oneri e spese) e più precisamente della detrazioni per spese sanitarie del comma 1, lettera c).
Detraibilità spese per osteopata. L’Agenzia delle Entrate nella circolare n. 11/E del 21 maggio 2014 ha risposto alla domanda riguardante la detraibilità come spese mediche degli importi pagati per le prestazioni rese dall’osteopata. E il Fisco risponde dopo aver interpellato il Ministero della salute. Quest’ultimo, come si legge nella circolare, “ha precisato che a tutt’oggi la figura dell’osteopata non è annoverabile fra le figure sanitarie riconosciute, il cui elenco è disponibile sul sito istituzionale del Ministero stesso”.
Continua l’Agenzia delle Entrate: “Il Ministero della Salute precisato, altresì, che, in attesa di un eventuale riconoscimento normativo, le attività che in altri Paesi sono svolte dall’osteopata afferiscono in Italia alle professioni sanitarie. In considerazione del parere fornito dal Ministero della Salute, si ritiene che le prestazioni rese dagli osteopati non consentano la fruizione della detrazione di cui all’art. 15, comma 1, lett. c), del TUIR, e che le spese per prestazioni di osteopatia, riconducibili alle competenze sanitarie previste per le professioni sanitarie riconosciute, sono detraibili se rese da iscritti a dette professioni sanitarie”.
Detraibilità spese per biologo nutrizionista. L’altra importante risposta sulla detraibilità delle spese sanitarie riguarda la possibilità di far transitare come spese mediche detraibili (rigo E1 Spese sanitarie del modello 730) anche gli importi pagati per le prestazioni rese dal biologo nutrizionista (Es. le diete).
Il Fisco premette che il biologo non è un medico, né rientra fra le figure professionali sanitarie elencate nel decreto ministeriale 29 marzo 2001, fra cui è ricompresa la figura del dietista. Poi anche in questo caso precisa di aver contattato il Ministero della Salute per chiarimenti, e quindi sulla natura delle prestazioni rese dalla figura professionale del biologo nutrizionista.
L’attività del biologo è un’attività attinente alla salute. L’Agenzia delle Entrate nella circolare precisa: “Il Ministero ha fatto presente che, con pareri del Consiglio Superiore di Sanità sulle competenze in materia di nutrizione delle professioni di medico, biologo e dietista, è stato chiarito che mentre il medico-chirurgo può prescrivere diete a soggetti sani e a soggetti malati, il biologo può autonomamente elaborare e determinare diete nei confronti di soggetti sani, al fine di migliorarne il benessere e, solo previo accertamento delle condizioni fisio-patologiche effettuate dal medico chirurgo, a soggetti malati. Il Ministero sottolinea che in detti pareri è evidenziato che, pur essendo il medico il solo professionista ad avere il titolo per l’effettuazione di diagnosi finalizzate all’elaborazione di diete, la professione di biologo, pur non essendo sanitaria, è inserita nel ruolo sanitario del Servizio Sanitario Nazionale (SSN) e può svolgere attività attinenti alla tutela della salute”.
La detraibilità come spese sanitarie. In considerazione dei chiarimenti forniti dal Ministero della Salute, l’Agenzia delle Entrate ritiene che “le spese sostenute per visite nutrizionali, con conseguente rilascio di diete alimentari personalizzate, eseguite da biologi, siano detraibili ai sensi dell’art. 15, comma 1, lett. c), del TUIR”. Quindi rientrano tra le spese sanitarie detraibili, ossia le spese per le quali spetta la detrazione d’imposta del 19% e che vanno dichiarate nel rigo E1 del quadro E – Oneri e Spese del modello 730.
La documentazione richiesta per fruire della detrazione: non è necessaria la prescrizione medica. Ai fini della detrazione, dal documento di certificazione del corrispettivo rilasciato dal biologo dovranno risultare la specifica attività professionale e la descrizione della prestazione sanitaria resa, mentre non è necessaria la prescrizione medica, analogamente a quanto specificato con la circolare n. 19/E del 2012, par. 2.2.
La non necessità della prescrizione medica va correttamente vista nell’ottica della semplificazione degli adempimenti fiscali per i contribuenti, e non implica, né sul piano normativo, né sul piano del concreto esercizio delle professioni sanitarie, alcuna legittimazione allo svolgimento di attività sanitarie in difformità dalle disposizioni legislative e regolamentari che le disciplinano.
Lavoro senza abilitazione: chiusi estetica, dentista e un osteopata

FRIULI VENEZIA GIULIA – Lavoravano senza abilitazione: chiusi un’estetica e gli studi di un dentista e di un osteopata in Friuli Venezia Giulia. I provvedimenti, dei carabinieri del Nas di Udine, sono stati adottati nei primi sei mesi di quest’anno.
In provincia di Udine è stato sospeso un ambulatorio osteopatico: era condotto da persone sprovviste del titolo abilitante all’esercizio della professione sanitaria; stessa sorte, sempre in provincia di Udine, per un’attività estetica, non in regola con le autorizzazioni. In provincia di Pordenone, sempre per mancanza dell’abilitazione all’esercizio della professione, è stato posto sotto sequestro uno studio dentistico. Disposte, poi, la sospensione di un albergo in provincia di Udine e la chiusura di 8 rivendite di alimenti etnici perché sono state riscontrate gravi carenze igienico-sanitarie.
Sequestri per 10 milioni di euro
Nei primi sei mesi di quest’anno il Nas di Udine ha eseguito oltre 500 ispezioni ad aziende e strutture che operano nel settore alimentare e sanitario, accertando circa 280 violazioni e contestando 435 sanzioni amministrative, per un importo di oltre 400mila euro; 398 le persone segnalate, di cui 200 all’autorità amministrativa e 198 all’autorità giudiziaria; sono stati sequestrati prodotti, attrezzature e locali per un valore di oltre 10 milioni di euro. Bene, invece, i controlli eseguiti in oltre 30 mense delle scuole, tutte in regola.
Esercizio abusivo della professione sanitaria. In Emilia Romagna 14 denunce del Nas

Questo il risultato dei controlli fatti dai Carabinieri del Nas di Bologna nei primi quattro mesi dell’anno su 80 studi professionali e ambulatori. Tra i casi scoperti, un falso dietista che prescriveva diete e integratori alimentari, un naturopata che rilasciava ricette per un rapido dimagrimento, un falso veterinario che visitava senza averne titolo, due falsi fisioterapisti, e alcuni falsi odontoiatri.
Diete prescritte da pseudo specialisti senza titoli, un presunto veterinario che visitava i gatti a domicilio senza laurea, ma anche falsi fisioterapisti
oppure odontotecnici e semplici assistenti sorpresi a comportarsi come se fossero dentisti. È il risultato dei controlli fatti dai Carabinieri del Nas di Bologna nei primi quattro mesi dell’anno su 80 studi professionali e ambulatori dell’Emilia-Romagna: sono state 14 le persone denunciate per aver svolto o tollerato l’esercizio abusivo della professione medica.
Tra i casi scoperti, un falso dietista che a Bologna millantava di avere una laurea e prescriveva diete e integratori alimentari e un naturopata che a Ravenna diceva di avere riconoscimenti internazionali e rilasciava ricette per un rapido dimagrimento. Il falso veterinario sorpreso a Bologna, oltre alle visite senza titoli, non ha neppure saputo spiegare un importante quantitativo di farmaci trovato in casa e sequestrato.
Due falsi fisioterapisti sono stati invece individuati nelle province di Bologna e Forlì-Cesena, dopo verifiche sull’acquisto via web di ‘coupon’ di prestazioni sanitarie a prezzi vantaggiosi. Sono emerse due strutture non autorizzate e altrettanti pseudo professionisti privi dei titoli abilitativi.
Nel Ferrarese è stato trovato un odontoiatra che consentiva alla moglie, ‘assistente alla poltrona’, di fare la pulizia dei denti ai clienti. Nella stessa provincia è stato scoperto anche uno studio abusivamente aperto e gestito da odontotecnici che facevano diagnosi, radiografie, estrazioni e curavano le carie.
Anche nel Ravennate un affermato odontoiatra aveva istruito una dipendente, con licenza media, a pulire i denti dei pazienti; ancora a Bologna, infine, sono stati indagati due odontotecnici che da anni si comportavano da odontoiatri, utilizzando per la prescrizione di farmaci ed esami un timbro di un professionista risultato estraneo ai fatti. In un altro caso, una donna asiatica assunta per pulire locali e attrezzature, si dedicava anche ai denti dei clienti.
Compilava referti e faceva diagnosi : osteopata 28enne denunciato dall’Ordine dei medici di Parma

Rilasciava pareri medici e in alcuni casi emetteva referti con relative diagnosi. L’episodio scatenante è avvenuto in una scuola elementare di Salsomaggiore, che aveva chiesto nell’ora di ginnastica, l’intervento di un medico che potesse dare una lezione posturale ai bambini. Peccato che il 28enne di Fidenza che si era presentato e che ha fatto regolarmente la lezione, non era un vero medico ma un osteopata, non iscritto all’ordine e non abilitato.
Sicuramente la voce della sua attività è arrivata a qualcuno del giro, perchè è partita una denuncia da parte dell‘Ordine dei Medici di Parma che è stata raccolta dai NAS. Il ragazzo faceva dei referti, dava consigli medici e diagnosi senza essere abilitato all’esercizio della professione medica. Il tutto è al vaglio delle forze dell’ordine che hanno interrotto la serie di “visite”.
Castelvetrano, truffa in un centro di riabilitazione, quattro misure cautelari: ecco cosa accade a non avere personale laureato per la riabilitazione

MARSALA. Avrebbero fornito a 106 pazienti prestazioni mediche di fisioterapia coperte dal sistema sanitario nazionale da parte di personale non qualificato, solo per trarne profitto.
E’ stata così scoperta una truffa da mezzo milione in un centro di riabilitazione di Castelvetrano accreditato e contrattualizzato con l’Asp di Trapani. Sono quattro le misure cautelari emesse dal gip: due di divieto di dimora e altrettante di esercitare attività imprenditoriali e uffici direttivi delle persone giuridiche e delle imprese per un anno.
Le indagini sono state condotte dai carabinieri dei Nas di Palermo. Sono indagati l’amministratore unico della società C. R. e G. C., direttore sanitario del centro medico.
Il gip ha accolto le richieste della Procura della Repubblica di Marsala che ha ravvisato, a carico dei due indagati, il reato di truffa aggravata in danno del Servizio nazionale “poiché l’indagine ha fatto emergere come, nel periodo preso in esame (2014-2015), talune prestazioni fisioterapiche eseguite dal Centro medico in regime di convenzione con il S.S.N., venissero rese arbitrariamente nei confronti di 106 pazienti affetti da gravi patologie neurologiche (tetraplegici, paraplegici, emiplegici, ecc.), presso i rispettivi domicili e non in regime ambulatoriale, peraltro da personale non qualificato, in quanto in possesso di diploma di massofisioterapista e non della prevista laurea di fisioterapista, in spregio alle esigenze terapeutiche e di salute degli stessi assistiti, al fine di trarne un costante, considerevole ed ingiusto guadagno”.
In questo modo secondo i Nas è stata rilevata la scarsa qualità nelle prestazioni e l’ “inappropriatezza” dell’assistenza medica di riabilitazione, nonché comportamenti opportunistici, messi in atto dalla stessa struttura sanitaria, per avere attestato ed indotto in errore la pubblica amministrazione sulle prestazioni effettivamente rese.
L’indagine ha fatto emergere come, nel periodo preso in esame (2014-2015), prestazioni fisioterapiche eseguite dal centro medico che si trova a Castelvetrano in regime di convenzione con il Servizio sanitario, venissero rese arbitrariamente nei confronti di 106 pazienti affetti da gravi patologie neurologiche (tetraplegici, paraplegici, emiplegici, ecc.), nei rispettivi domicili e non in regime ambulatoriale, – dicono i carabinieri – peraltro da personale non qualificato, in quanto in possesso di diploma di massofisioterapista e non della prevista laurea di fisioterapista.
Diete in palestra redatte da chi non è abilitato. Si rischia di rispondere del reato di “Esercizio abusivo della professione”.

La Cassazione conferma la condanna di due titolari di palestre del brindisino che avevano predisposto schede alimentari ai propri utenti.
Un fenomeno diffusissimo negli ambienti delle palestre e comunque in ambito sportivo quello di fornire il servizio di redazione di diete personalizzate da parte di soggetti sprovvisti di titoli abilitanti, come quello di dietista o biologo, che la Cassazione ritiene suscettibile di sanzione penale per “esercizio abusivo della professione” proprio per le possibili ricadute in termini di salute nei confronti degli utenti. A stabilirlo la Sesta Sezione Penale della Suprema Corte che con la sentenza numero 20281/17 pubblicata il 28 aprile 2017, ha confermato la condanna della Corte di Appello di Lecce per il reato di cui all’articolo 348 codice penale, nei confronti di due titolari di palestre del brindisino che erano stati indagati a seguito di un’apposita inchiesta della guardia di finanza dopo che erano state rinvenute schede alimentari per i propri utenti in una più vasta operazione volta al contrasto di tali fenomeni. Nella fattispecie, già in primo grado il Tribunale di Brindisi aveva appurato come nessuno dei due ricorrenti fosse in possesso di un titolo abilitativo di dietista o biologo, ritenuto indispensabile per prestazioni di questo tipo nonostante, come detto, fossero state rinvenute presso i centri gestiti dagli imputati «plurime schede alimentari personalizzate, con indicazione delle caratteristiche fisiche di ogni cliente sottoposto a valutazione, espresso diario alimentare con limitazione temporale di validità di tali indicazioni e previsione di revisione delle prescrizioni alle date indicate». In ragione di tali elementi probatori, la lettura «riduttiva degli eventi» prospettata dagli imputati che evidenziavano l’erronea ricostruzione formulata dal Tribunale prima e dalla Corte d’Appello poi, ritenendo sussistente solo «l’elargizione di generici consigli alimentari», anche per i giudici di legittimità non risulta essere fondata rispetto la differente realtà ricostruita dai giudici territoriali. Nel caso in oggetto, per gli ermellini «l’individuazione dei bisogni alimentari dell’uomo attraverso schemi fissati per il singolo con rigide previsioni e prescrizioni» è prerogativa esclusiva del medico biologo o di altre categorie professionali per le quali è comunque prescritta una specifica abilitazione (medici, farmacisti, dietisti). In nessun caso, quindi, tali competenze possono essere esercitate «proprio per le ricadute in termini di salute pubblica che tali prescrizioni assumono», da persone «prive di competenza in tema sanitario». La natura esemplare della sentenza in commento, per Giovanni D’Agata, presidente dello “Sportello dei Diritti”, dovrebbe far riflettere quanti, tra operatori e utenti di palestre e esercizi sportivi, continuano a perseverare in attività che possono mettere potenzialmente a repentaglio la salute, così com’è già accaduto in casi di cronaca non rari né remoti nel tempo. È, quindi, vivamente consigliabile che diete ed ogni attività cui è riservata una specifica competenza professionale, siano prescritte da soggetti regolarmente abilitati e specificatamente competenti.
Ricorso contro agenzia delle entrate respinto

RIAB INFO, ricorso al Tar Lazio dell’Ist. Fermi contro l’Agenzia delle Entrate non costituitasi in giudizio.
Il Tar Lazio, con Decreto nr. 02150 del 04/05/2017 ha respinto la richiesta di misure cautelari e sospensiva della Circolare dell’Agenzia delle Entrate nr 7/E del 4/4/2017 formulata dall’Istituto E.Fermi , dall’ Associazione Italiana Massofisioterapisti, e dal Comitato Nazionale Massofisioterapisti perché “non sono ravvisabili i presupposti dell’estrema gravità , urgenza ed irreparabilità cui l’art.56 del C.p.a.)”.
Per la richiesta di annullamento della circolare, dove prevede che le prestazioni erogate da Massofisioterapisti diplomati dopo il 17/3/1999 non siano detraibili, rimandata l’istanza alla trattazione collegiale in camera di consiglio del 06 giugno 2017, ma esprime le sue perplessità in ordine all’impugnabilità della circolare che non è un atto amministrativo soggetto alla giurisdizione di un Tribunale Amministrativo.
Nessuna iscrizione del mft post 99 al 3° anno del corso di laurea in fisioterapia

Il CdS riforma la sentenza del Tar e da ragione all’università. Il vizio d’incompetenza assorbe a monte ogni altra censura tanto da comportare il riesame funditus dell’istanza presentata dai ricorrenti da parte del Consiglio di coordinamento didattico.
AVVIO PROCEDIMENTO IN AUTOTUTELA

Oggetto: Comunicazione di avvio del procedimento, ai sensi degli articoli 7 e seguenti della Legge n. 241/90, per l’annullamento d’ufficio in autotutela della delibera del Dipartimento di Scienze Mediche e Chirurgiche del 22.09.2016 (Rep. n. 716/2016) e del Dipartimento di Medicina Clinica e Sperimentale del 20.09.2016 (Rep. n. 734/2016) nonché dei Decreti Direttoriali Rep. nn. 746/2016 e 782/2016
Avvio procedimento in autotutela
Una volta qualcuno scrisse: “equipollenza e bruschi risvegli” …non venne creduto.

Riabilitazione Oggi
Il decreto sull’equipollenza dei titoli pregressi ai Diplomi Universitari vede, non del tutto condivisa, per i fisioterapisti l’equipollenza automatica di circa 500 massofisioterapisti che si sono diplomati in corsi triennali dopo la scuola media superiore in base alla legge 403 del 1971. purtroppo però non tutte le Regioni si sono adeguate a quanto disposto in materia dalla legge 502/92 che prevedeva la soppressione di tali scuole dal primo gennaio 1996 e hanno continuato a formare massofisioterapisti mantenendo in essere un pericoloso doppio canale formativo che ora per legge poteva essere riconosciuto equipollente al D U di fisioterapista. A fare chiarezza e a dare un brusco risveglio dai sogni, è venuta una risposta del Governo ad una interrogazione parlamentare firmata dai Senatori Rebol, Lavagnini,Zilio, Monticone, Montanino e Rescaglio. In sostanza il Governo si dice al corrente che le Regioni Umbria, Marche e Puglia, gli interroganti aggiungevano anche la Lombardia ,per casi nel bresciano e nel bergamasco, e il Piemonte,per una scuola della Croce Rossa, hanno attivato corsi “contra legem” e di conseguenza, i titoli che saranno rilasciati sono da considerarsi irrilevanti ai fini della prescritta abilitazione professionale. In conclusione tali titoli, recita la risposta del Governo, sia quelli eventualmente conseguiti al presente, sia gli altri in via di conseguimento, NON SONO TITOLI ABILITANTI E VALIDI quindi nemmeno equipollenti; ma, aggiungo io, se il Governo sapeva perché ha permesso e continua a permettere che vengano conseguiti inutili pezzi di carta illudendo gli studenti e le loro famiglie che in buona fede si affidano a queste scuole; una di queste pare abbia addirittura contratto un mutuo di quaranta milioni per far studiare i figli. Non c’è complicità in questo? Una di queste scuole un paio di anni fa aveva addirittura diffidato Dario Roat, presidente della federazione naz. coll. dei massofisioterapisti, dall’interessarsi al loro operato. Forse si tratta della stessa che, nel tentativo di aprire una sede di D.U. di fisioterapia privato, si dice al modico costo di 50 milioni, pare abbia qualche grana giudiziaria con una università romana. ( Senato interrogazione n° 412794 – luglio 2000)
Gianni Melotti Fisioterapista e giornalista
…” dall’altro, il mutamento della stessa natura del massofisioterapista, da professione sanitaria ad operatore di interesse sanitario, assieme all’abrogazione di una parte significativa del quadro normativo evocato dal ricorrente (d.m. 7 settembre 1976 e d.m. 17 febbraio 1997, n, 105), con la complessiva conseguenza del superamento della stessa previsione del d.m. 10 luglio 1998 per i fini invocati dal Comitato che oggi agisce in giudizio.
In definitiva, con riguardo a tale ultimo profilo, deve anche ritenersi insussistente – a prescindere da ogni ulteriore considerazione – una norma di legge che costituisca un obbligo di provvedere in capo all’Amministrazione evocata in giudizio.
Le spese seguono la soccombenza e sono liquidate in dispositivo in favore del Ministero intimato, mentre possono essere compensate con l’interveniente.
P.Q.M.
Il Tribunale Amministrativo Regionale per il Lazio (Sezione Terza Quater), definitivamente pronunciando sul ricorso, come in epigrafe proposto, lo dichiara inammissibile e condanna il Comitato Europeo Massofisioterapisti a rifondere al Ministero della salute le spese di giudizio che liquida in complessivi € 2.000,00 (duemila), compensandole invece con l’interventore.
Ordina che la presente sentenza sia eseguita dall’autorità amministrativa”.
Così deciso in Roma nella camera di consiglio del giorno 4 aprile 2017
Detrazione spese sostenute per le prestazioni sanitarie

Le spese sostenute per le prestazioni sanitarie rese alla persona dalle figure professionali elencate nel DM 29 marzo 2001, sono detraibili anch’esse senza necessità di una specifica prescrizione medica (ad esempio fisioterapista, dietista). La prescrizione medica non viene richiesta nell’ottica di semplificare gli adempimenti fiscali per i contribuenti, ma ciò non implica, né sul piano normativo né sul piano del concreto esercizio delle professioni sanitarie, alcuna legittimazione allo svolgimento di attività sanitarie in difformità alle disposizioni legislative e regolamentari che le disciplinano. Ai fini della detrazione, il contribuente deve essere in possesso di un documento di certificazione del corrispettivo rilasciato dal professionista sanitario dal quale risulti la figura professionale che ha reso la prestazione e la descrizione della prestazione sanitaria resa. Le prestazioni del massofisioterapista sono detraibili solo se rese da soggetti che hanno conseguito entro il 17 marzo 1999 il diploma di formazione triennale. La detrazione spetta a condizione che nel documento di spesa, oltre alla descrizione della figura professionale e della prestazione resa, sia SPESE SANITARIE Pag. 28 attestato il possesso del diploma a tale data (Circolare 24.04.2015 n. 17, risposta 1.1). Le prestazioni rese da massofisioterapisti che hanno conseguito il diploma successivamente a tale data non sono detraibili, neanche in presenza di una specifica prescrizione medica.
Circolare Agenzia delle entrate 2017
Il consenso informato non si limita a elencazione di complicanze

Il consenso informato non deve limitarsi ad una elencazione di possibili complicanze, ma da un lato deve spiegarne il significato e dall’altro deve indicare se le stesse siano più o meno probabili in relazione alle concrete condizioni fisiche della paziente. Si tratta, infatti, non di fornire informazioni che potrebbero essere tratte da una pagina di un qualsiasi testo, ma di spiegare al paziente, in relazione alle sue concrete condizioni ed alle caratteristiche della sua patologia il tipo di intervento, i possibili effetti positivi e negativi, i possibili rischi determinati non solo sulla base della generica ricorrenza statistica ma adattati alle sue concrete condizioni fisiche, il tutto spiegato con termini chiari che consentano al paziente di capire, e nel caso che sia redatto un modulo scritto, che consentano al giudicante di ricostruire se quanto prospettato era effettivamente quando doveva essere detto e se ciò che è stato detto corrispondeva alla migliore scienza medica del momento. (Avv. Ennio Grassini)
La fisioterapista cazzara!
Ennesima truffa ai danni del cittadino scoperta dalle IENE, si spacciava per fisioterapista ma non lo era. Rammentiamo essere la laurea in fisioterapia l’unico titolo abilitante la professione sanitaria di fisioterapista, chiedine la visione al tuo terapeuta, chi te la nega è un abusivo senza scrupoli che mette a repentaglio la tua salute.

All’Università di Foggia tornano le regole!

Dopo le sollecitazioni dell’AIFI, il MIUR ha infatti scritto all’ateneo una lettera con la quale si intima all’università di Foggia “di provvedere il più presto al ritiro del provvedimento”.
Il provvedimento consentiva l’accesso al terzo anno di fisioterapia senza aver superato il test di ammissione. Si ringrazia il direttore della Direzione generale per lo studente, lo sviluppo e l’internazionalizzazione della formazione superiore , nella persona della Dott.ssa Maria Letizia Melina, per quanto fatto. Si ringrazia unitamente il Ministero della Salute, che appropriatamente pone fine a una questione che rischiava di fare saltare il sistema dell’accesso programmato ai corsi di Laurea delle professioni sanitarie.
Bisogna, adesso, andare avanti e porre fine ad altre situazioni sconcertanti come quella di Palermo, segnalataci dagli stessi studenti, e quella di Catanzaro che ha accolto direttamente le richieste di iscrizione di 14 massofisioterapisti al corso di laurea in fisioterapia. Sperando di sanare al più presto anche queste vicende, AIFI considera questo un risultato importante che rende giustizia a quanto ha sostenuto per ristabilire regole certe.
Non può essere negata l’autorizzazione all’ampliamento dell’ambulatorio privato

Il rilascio dell’autorizzazione per le imprese in regime privatistico deve prescindere dall’accreditamento e dal fabbisogno complessivo, perché altrimenti ragionando si realizzerebbe uno strumento ablatorio delle prerogative dei soggetti che intendano offrire, in regime privatistico (vale a dire senza rimborsi o sovvenzioni a carico della spesa pubblica, e con corrispettivi a carico unicamente degli utenti), mezzi e strumenti di diagnosi, di cura e di assistenza sul territorio.
L’art. 8 ter del D.Lgs. n. 502 del 1992 e successive modificazioni, infatti, pur ponendo il rilascio dell’autorizzazione di cui è controversia in “rapporto al fabbisogno complessivo e alla localizzazione delle strutture presenti in ambito regionale, anche al fine di meglio garantire l’accessibilità ai servizi e valorizzare le aree di insediamento prioritario di nuove strutture” non condiziona l’espansione del diritto del privato che vuole fornire la prestazioni sanitarie, all’esistenza a monte di un apposito strumento pianificatorio che verifichi le anzidette esigenze.
Rsa, per i malati di Alzheimer la retta è a carico del Ssn

Secondo il giudice della Prima sezione civile, infatti, in base alla riforma sanitaria del 1978 tutti i cittadini hanno diritto alla erogazione gratuita delle prestazioni di carattere sanitario. Mentre l’articolo 30 della legge n. 730 del 1983 dispone anche che «sono a carico del fondo sanitario nazionale gli oneri delle attività di rilievo sanitario connesse con quelle socio assistenziali». La Cassazione, infatti, prosegue la sentenza, ha sempre interpretato tale norma in senso letterale, ritenendo che gli oneri delle attività di rilievo sanitario connesse con quelle assistenziali siano a carico del fondo sanitario. In sostanza, «la norma ha assegnato preminente rilievo alla natura sanitaria (di parte) delle prestazioni erogate, tale da assorbire anche le prestazioni meramente di assistenza e di supporto».Con la sentenza n. 4558 del 2012 i giudici di legittimità hanno esplcitamente sancito che «l’attività prestata in favore di soggetto gravemente affetto da morbo di Alzheimer ricoverato in istituto di cura è qualificabile come attività sanitaria, quindi di competenza del Ssn, non essendo possibile determinare le quote di natura sanitaria e detrarle da quelle di natura assistenziale, stante la loro stretta correlazione, con netta prevalenza delle prime sulle seconde, in quanto comunque dirette alla tutela della salute del cittadino». Da ciò, «ne consegue la non recuperabilità, mediante azione di rivalsa a carico dei parenti del paziente, delle prestazioni di natura assistenziale erogate dal Comune». Una posizione ribadita dalla Cassazione nel 2016 (n. 22776) quando ha affermato che «nel caso in cui oltre alle prestazioni socio-assistenziali siano erogate prestazioni sanitarie, tale attività, in quanto diretta in via prevalente alla tutela della salute, va considerata comunque di rilievo sanitario e, pertanto di competenza del S.S.N».
Così ricostruita la normativa, il Tribunale esamina le condizioni della paziente affetta dal morbo di Alzheimer dal 2003, giunto ad uno stadio «molto grave» nel 2013. La donna dunque «non aveva alcuna autonomia personale», non deambulava né mangiava da sola ed era affetta da piaghe da decubito. Per cui necessitava di un «continuo monitoraggio e di frequente assistenza infermieristica» e doveva essere «mossa spesso». Da tutto ciò, prosegue la sentenza, «si desume che quelle prestate dalla casa di Cura erano prestazioni di carattere prevalentemente sanitario» e come tali «a carico del servizio sanitario». Infine il tribunale ha dichiarato la nullità dell’impegno a pagare la retta giornaliera sottoscritto dalla figlia, e la restituzione degli oltre 2mila euro già versati.
Secondo l’Avvocato Giovanni Franchi che ha difeso gli intimati: «La maggioranza delle RSA continua a chiedere al malato o ai familiari il pagamento di una retta per le prestazioni assistenziali. Ed i Comuni, cui queste strutture se pubbliche fanno capo, continuano quindi a rivalersi, spesso dopo il decesso del paziente, domandando in un’unica soluzione le rette, per ingenti somme di denaro». «Sono, invece, i malati o i loro eredi – conclude Franchi – che hanno pagato per loro, a poter chiedere la restituzione di quanto corrisposto. E la sentenza ottenuta a Monza lo conferma».
Aifi: “Patologia per patologia, le (non) evidenze scientifiche dell’osteopatia”

ROMA – ‘Inesattezze, imprecisioni, affermazioni non supportate da adeguati riferimenti’: sulle presunte evidenze scientifiche dell’osteopatia serve ancora una volta fare chiarezza. E’ la posizione dell’Aifi, l’Associazione italiana fisioterapisti, sulla questione del riconoscimento dell’osteopatia come professione sanitaria. ‘Una tesi che non trova riscontro nei documenti dell’Oms’, spiega Davide Albertoni, consigliere nazionale Aifi con delega alla Promozione della cultura in fisioterapia e referente Gis. ‘Mi dispiace notare che il dibattito sull’osteopatia abbia raggiunto bassi livelli con accuse reciproche tra diversi professionisti. In realtà non c’è alcuna guerra da parte di Aifi contro osteopati o associazioni di esse, ma semplicemente la volontà di verificare le fonti ciò che viene sostenuto ed eventualmente rettificare affermazioni false e/o tendenziose. Recentemente, per esempio, molte testate giornalistiche sono uscite con la notizia dei 10 milioni di italiani che scelgono l’osteopatia (!), sicuramente di impatto, ma ci si è dimenticati di ricordare che questa indagine è stata commissionata dal Roi stesso, e che il campione degli intervistati era di 800 persone, delle quali 1 su 5 si è rivolta, almeno una volta all’osteopata. Quindi 160 persone, che si sono rivolte all’osteopata almeno una volta, sarebbero rappresentative di una scelta di 10 milioni di italiani? Personalmente mi sembra un’affermazione vagamente tendenziosa e quantomeno discutibile’. ‘Ma mi lascia ancora più perplesso- continua- il fatto che una categoria che ambisce a diventare professione sanitaria, ed entrare nell’ambito scientifico, cerchi conferma al proprio riconoscimento nell’opinione pubblica, o nel sostegno da parte di personaggi famosi e gradimento della popolazione generale. Perché cercare credito nella popolazione invece di portare evidenze scientifiche di efficacia e della peculiarità del proprio intervento? Questo purtroppo è tipico delle medicine non convenzionali, che si fanno forti dei numeri ma non hanno sostegno scientifico (vedi omeopatia). Vogliamo parlare del fatto che il numero di italiani che almeno una volta in un anno si sono rivolti a maghi e cartomanti, è passato da 10 milioni nel 2006 a 13 milioni calcolati a fine 2013, con un aumento del 30% in 7 anni (Codacons)? Non voglio mancare di rispetto a nessuno, ma davvero l’aumento della domanda da parte della popolazione generale può essere presa come conferma della validità di una pratica?’ ‘Nell’ambito scientifico- prosegue- ci si occupa di altro, ci si occupa di evidenze. Certo, le varie associazioni di osteopati parlano frequentemente di una grande mole di letteratura scientifica che dimostra chiaramente l’efficacia di dell’osteopatia in svariate patologie, ma nessuno supporta tali affermazioni con riferimenti adeguati. E’ quindi opportuno presentare i risultati delle diverse revisioni sistematiche sull’efficacia del trattamento osteopatico, in modo da valutare la mole di pubblicazioni scientifiche e la qualità delle stesse. Invece di citare qualche articolo singolo, di dubbia validità scientifica, è infatti necessario esaminare le revisioni sistematiche di tutti gli articoli esistenti, inclusi quelli con risultati negativi, ed è possibile presentare i dati suddivisi per patologia’.
– PATOLOGIE CRONICHE –
Una recente revisione sistematica di Cicchitti (2015), ha analizzato gli effetti dell’osteopatia sulle Malattie Infiammatorie Croniche (CID): Asma, Bronco-Pneumopatia Cronico-Ostruttiva (BPCO), Malattia Arteriosa Periferica, Sindrome del Colon Irritabile, Artrite. I risultati sono elencati nei seguenti paragrafi, insieme ad altre revisioni.
– ASMA –
Un solo studio randomizzato e controllato (RCT) ha dimostrato che il trattamento osteopatico determinava un aumento della ventilazione e del picco espiratorio in pazienti asmatici immediatamente dopo il trattamento (Guiney, 2005) mentre un secondo studio (Bockenhauer, 2002) che ha misurato l’effetto a distanza di 15 minuti dal trattamento, non ha registrato alcun miglioramento statisticamente significativo rispetto ad un trattamento simulato. Con questi dati, l’efficacia del trattamento è nullo, oppure, se presente, avrebbe un’efficacia limitata a qualche minuto. Nessuna efficacia nemmeno per l’approccio chiropratico (Balon, 1998).
– BRONCO-PNEUMOPATIA CRONICO-OSTRUTTIVA (BPCO) –
Ci sono solo 3 studi (Noll, 2008 e 2009; Zanotti, 2012) che analizzano l’efficacia del trattamento osteopatico nella BPCO: i due RCT di Noll mostrano in realtà un peggioramento della funzionalità polmonare dopo trattamento osteopatico rispetto al gruppo di controllo, mentre lo studio pilota di Zanotti è il primo che mostra una certa efficacia del trattamento osteopatico sulla funzionalità polmonare, ma in aggiunta alla riabilitazione respiratoria. Cicchitti (2015) ha quindi condotto una meta-analisi su questi tre studi per valutare l’efficacia di ogni tecnica rispetto al gruppo di controllo, ma i risultati non dimostrano alcuna efficacia statisticamente significativa per nessuna delle tecniche utilizzate.
– MALATTIA ARTERIOSA PERIFERICA –
E’ stato pubblicato un solo studio che analizza l’effetto di 6 mesi di trattamento osteopatico sull’arteriopatia periferica (Lombardini, 2009), e che non mostra alcun efficacia a 2 e 4 mesi, mentre è presente lieve miglioramento dei parametri analizzati a 6 mesi. Lo studio è controllato ma non randomizzato e non presenta analisi di ampiezza dell’effetto.
– SINDROME DEL COLON IRRITABILE –
Una revisione sistematica di Muller (2014) ha analizzato 5 studi controllati e randomizzati dell’approccio osteopatico nella sindrome del colon irritabile mostrando una certa efficacia sul dolore, costipazione e funzionalità intestinale nel breve periodo. L’autore conclude che ci sono evidenze preliminari sulla possibile efficacia del trattamento osteopatico ma si richiede cautela nell’interpretazione dei risultati dato lo scarso numero di studi e la ridotta dimensione dei campioni analizzati.
– ARTRITE –
Sull’artrite è stato pubblicato un solo studio (Hallas, 1997) sull’efficacia del trattamento osteopatico, ma è relativo ad artrite indotta artificialmente nei topi. Il trattamento mostra una certa efficacia, ma essendo un unico studio solo su animali, le informazioni non sono sufficienti per sostenere l’efficacia o inefficacia dell’eventuale trattamento sugli essere umani.
– PATOLOGIE GINECOLOGICHE ED OSTETRICHE –
Una revisione di Ruffini (2016) ha analizzato 24 studi sull’efficacia dell’approccio osteopatico nelle patologie ginecologiche ed ostetriche. Il 50% degli studi non aveva un gruppo di controllo, il trattamento di controllo era variabile e l’assegnazione non sempre randomizzata, la durata dei trattamenti variabile, le tecniche osteopatiche utilizzate differenti, gli effetti collaterali spesso non riportati. Sebbene siano riportati alcuni effetti positivi, l’autore conclude che la scarsità degli studi, l’importante eterogeneità e l’elevato rischio di errori sistematici (bias) impedisce di dare qualsiasi indicazione sull’efficacia sull’effetto del trattamento osteopatico.
– PATOLOGIE DEL TRATTO URINARIO –
La revisione di Franke (2013) ha valutato l’efficacia del trattamento osteopatico nei pazienti con problematiche del tratto urinario inferiore ed ha osservato dei risultati positivi rispetto a nessun trattamento, mentre a confronto con altri approcci convenzionali, non mostrava nessuna differenza. Gli studi erano molto eterogenei ma mostrano iniziali evidenze di efficacia, anche se servono ulteriori studi con campioni più ampi e procedure standardizzate nel gruppo di controllo.
– PATOLOGIE PEDIATRICHE –
La revisione sistematica di Posadzki (2013) ha analizzato 17 studi sull’efficacia dell’approccio osteopatico nelle patologie pediatriche. La qualità delle pubblicazioni era molto scarsa con elevato rischio di errori sistematici in diversi parametri e informazioni non riportate: in generale gli studi con campioni più piccoli ed elevato rischio di errore supportavano l’efficacia del trattamento osteopatico mentre gli studi con maggiori pazienti e ridotti rischi di errore non dimostravano alcuna efficacia. L’autore conclude quindi che l’efficacia dell’approccio osteopatico non è dimostrato, che sono necessari ulteriori RCT di buona qualità per rispondere a molti quesiti aperti sull’efficacia di queste tecniche. Un’altra revisione sistematica di Poder (2013) sull’efficacia delle terapie complementari ed alternative nei pazienti pediatrici evidenzia una possibile, anche se preliminare, efficacia dell’ipnosi, musicoterapia ed arteterapia, mentre le evidenze a supporto di agopuntura, chiropratica ed osteopatia sono insufficienti.
La revisione Cochrane di Dobson (2012) ha valutato l’efficacia dell’osteopatia e chiropratica nelle coliche infantili, ma anche questa revisione è inconcludente, visto che gli studi sono solo 6, di scarsa qualità metodologica, e a rischio di errore sistematico.
– OTITE MEDIA –
Una revisione sistematica di Marom (2015) sull’efficacia della Medicina Complementare ed Alternativa (CAM) nell’otite media, relativamente all’osteopatia osserva che sono stati riportati effetti positivi, ma con circa un quarto dei pazienti persi alla valutazione a distanza, rendendo questi risultati molto discutibili. Altri studi inclusi nella revisione mostravano scarsa qualità metodologica, elevati rischi di errori sistematici ed elevato numero di pazienti persi alla valutazione a distanza.
– TERAPIA CRANIOSACRALE –
Una revisione sistematica di Jakel (2011) ha analizzato tutti gli studi sull’efficacia della terapia craniosacrale in varie patologie. Gli studi sono solo 8 e i dati sono troppo eterogenei ed insufficienti per valutarne la reale efficacia. Ricordiamo, inoltre, che della terapia craniosacrale non è ancora stata dimostrata la plausibilità e che nella comunità scientifica viene frequentemente considerata “ciarlataneria”.
– DOLORI MUSCOLOSCHELETRICI –
La revisione sistematica di Posadzki (2011) ha valutato l’efficacia dell’osteopatia nei dolori muscoloscheletrici, identificando 16 studi randomizzati e controllati (RCT): 5 mostravano efficacia del trattamento osteopatico nella riduzione del dolore mente 11 non mostravano alcuna efficacia. L’autore conclude che i dati ottenuti non supportano chiare evidenze di efficacia per questo approccio.
– LOMBALGIA –
Ci sono tre revisioni sull’intervento osteopatico nella lombalgia, una di Licciardone (2005), che viene considerata ad alto rischio di bias (errore sistematico) direttamente da una seconda revisione di Franke (2014), per cui è scarsamente affidabile. Mentre il lavoro di Franke (2014) indica che ci sono alcune prove di efficacia di buona qualità che tecniche di terapia manuale, effettuate da osteopati, siano utili nella lombalgia persistente. Un’altra revisione di Orrock (2013) valuta l’efficacia nella lombalgia cronica, ma evidenzia la presenza solo di due studi: uno non mostra alcuna efficacia, e l’altro efficacia paragonabile ad altri approcci convenzionali. Tutti gli autori affermano che sono necessari ulteriori studi, con campioni più ampi, di alta qualità e con confronti robusti tra i gruppi di trattamento.
– VALIDITÀ DEL PLACEBO NEI TRIAL DI OSTEOPATIA –
Una recente revisione di Cerritelli (2016) analizza la tipologia di placebo utilizzata nei gruppi di controllo degli studi di efficacia dei trattamenti osteopatici, ed evidenzia un’elevata eterogeneità tra i placebo utilizzati negli studi, alcuni manuali ed altri nonmanuali, senza chiara analisi delle differenze intra ed intergruppi. Sulla base di queste osservazioni, gli autori suggeriscono prudenza nel leggere ed interpretare i risultati dei trial clinici randomizzati in osteopatia. Dovrebbero essere quindi prodotte delle linee guida per individuare placebo affidabili allo scopo di aumentare la validità interna ed esterna degli studi. ‘Questa panoramica sulle evidenze in osteopatia- riprende Davide Albertoni, consigliere nazionale Aifi con delega alla promozione della cultura in fisioterapia e referente Gis- mostra che in realtà gli studi sull’efficacia di tale approccio sono pochi, molto eterogenei, di scarsa qualità metodologica, con placebo non adeguati, e i cui risultati spesso non mostrano alcuna efficacia. Siamo quindi lontanissimi dai proclami sull’evidente efficacia dell’osteopatia in svariati problemi di salute, e nonostante gli oltre 100 anni di storia, l’osteopatia ha ancora una letteratura scientifica molto limitata e non è nemmeno riuscita a dimostrare i suoi principi fondamentali. Le procedure diagnostiche, infatti, sono basate esclusivamente sulla valutazione manuale che è stato ampiamente dimostrato essere inaffidabile. Questo non significa che le tecniche osteopatiche siano inutili o completamente inefficaci: qualche preliminare evidenza di efficacia in alcune patologie esiste, ma non è ancora chiaro quali tecniche siano affidabili, utili, oppure completamente inutili o dannose, così come non è chiara l’entità della loro eventuale efficacia. Mancano l’analisi delle Minime Differenze Clinicamente Significative (MCID), di follow-up a distanze ragionevoli, un confronto con altri approcci specifici, studi randomizzati e controllati più robusti e revisioni sistematiche su tanti altri distretti corporei e patologie’. ‘Per condurre ulteriori ricerche- conclude- e ottenere ulteriori prove di efficacia, garantendo allo stesso tempo la sicurezza dei cittadini, è quindi più appropriato che l’osteopatia sia praticata dalle esistenti professioni sanitarie, che lavorano in ospedali e cliniche, che hanno una formazione in medicina convenzionale, riconosciuta dallo Stato, e che sono in possesso delle competenze per poter valutare l’efficacia e i rischi degli approcci non convenzionali rispetto a quelli convenzionali. Istituire invece una nuova professione sanitaria, in medicina non convenzionale, con scarse prove di efficacia, una limitata letteratura scientifica a supporto, formazioni prevalentemente private e gestite da società a scopo di lucro, e pensare persino di equiparare tutte queste formazioni non controllate dallo Stato, ad una laurea universitaria abilitante a curare le persone con disabilità, è una scelta molto, troppo discutibile’.
Obbligo di verifica sui titoli dei collaboratori: abuso della professione

Risponde a titolo di concorso nel delitto di cui all’art. 348 c.p., chiunque consenta o agevoli lo svolgimento da parte di persona non autorizzata di attività professionale per cui è richiesta una specifica abilitazione dello Stato Il responsabile di uno studio medico per la peculiarità della funzione posta a tutela di un bene primario ha l’obbligo di verificare, in via prioritaria, il possesso dei titoli formali dei suoi collaboratori, curando che in relazione ai detti titoli essi svolgano l’attività per cui essi risultano abilitati. Dalla natura di norma penale in bianco dell’art. 348 c.p. deriva che l’ignoranza dei limiti di attività autorizzati dalla legge, in relazione al titolo professionale conseguito, corrisponde ad ignoranza della legge penale, inescusabile per colui il quale, come il titolare, aveva un onere specifico di informazione, oltre che una particolare e specifica preparazione professionale.
Cassazione, per il colpo di frusta basta l’esame medico

La radiografia non è necessaria: Il cambio di rotta giurisprudenziale sul risarcimento del danno da microlesioni
L’esame medico basta per risarcire le microlesioni, parola di Cassazione. Infatti, con la pronuncia numero 18773/2016 la Suprema Corte ha operato un deciso cambio di rotta rispetto agli orientamenti assunti negli ultimi anni in merito al risarcimento del danno derivante da lesioni che determinano un danno biologico sino al 9%, affermando che non sempre la diagnosi strumentale è necessaria.
È il medico legale, piuttosto, che in sede di accertamento è libero di individuare di quali strumenti ha bisogno per valutare un danno e di utilizzare, quindi, strumenti anche diversi dai soli referti per immagini.
Il dibattito in parola è sorto a seguito dell’emanazione del decreto legge n. 1/2012 con il quale si è stabilita la risarcibilità del danno permanente solo in presenza di un “accertamento clinico strumentale obiettivo”, ovverosia, come chiarito dalla Corte costituzionale con la sentenza numero 235/2014 e con l’ordinanza numero 242/2015, di un documento diagnostico per immagini.
Tale condizione e l’interpretazione che ne è stata data dalla Consulta (oltre che ovviamente da quasi tutte le Compagnie di assicurazione), tuttavia, sono state sin da subito criticate dalla dottrina sulla base di argomentazioni tutt’altro che banali. Si pensi ad esempio alla sorte di una donna in gravidanza che, impossibilitata a sottoporsi a radiografia, non potrebbe mai essere risarcita.
La nuova posizione della Cassazione si pone proprio sulla scia delle perplessità sollevate negli anni e le abbraccia, rafforzando il ruolo del medico e la sua abilità di comprendere in quali casi la diagnosi strumentale non può essere evitata.
I giudici, più precisamente, hanno affermato che l’articolo 32, comma 3-ter e 3-quater, del decreto legge n. 1/2012, va letto “in correlazione alla necessità (da sempre viva in siffatto specifico ambito risarcitorio), predicata dagli artt. 138 e 139 cod. ass. (che, a tal riguardo, hanno recepito quanto già presente nel “diritto vivente”), che il danno biologico sia “suscettibile di accertamento medico-legale”, esplicando entrambe le norme (senza differenze sostanziali tra loro) i criteri scientifici di accertamento e valutazione del danno biologico tipici della medicina-legale (ossia il visivo-clinico-strumentale, non gerarchicamente ordinati tra loro, né unitariamente intesi, ma da utilizzarsi secondo le leges artis), siccome conducenti ad una “obiettività” dell’accertamento stesso, che riguardi sia le lesioni, che i relativi postumi (se esistenti)”. Il cambio di rotta posto in essere dalla Cassazione trova un parziale avallo anche in un’altra pronuncia del 2016, la numero 769 del Giudice di Pace di Venezia, con la quale tale ufficio ha sancito che le Compagnie, se un danneggiato produce referti medici e radiografie, non possono pretendere altri accertamenti strumentali come condizione per un congruo risarcimento, altrimenti non sfuggono alla segnalazione all’Ivass
fonte: studio Cataldi
L’equipollenza tra titoli di studio non può essere stabilita dal Giudice
Non è ammissibile ritenere sussistente l’equipollenza tra titoli sulla base di una sorta di “proprietà transitiva” o di equipollenza derivata senza che il suddetto interscambio tra l’una e l’altra specializzazione comporti una “vanificazione” della stessa normativa in tema di equipollenza ed affinità Considerato il carattere eccezionale delle norme che stabiliscono l’equipollenza dei titoli di studio, deve essere esclusa la possibilità che queste siano suscettibili di interpretazione analogica atteso che sia per ritenere un titolo di studio assorbente rispetto ad un altro, o perché quest’altro sia propedeutico rispetto al primo o perché il primo tratti delle stesse, fondamentali materie dell’altro, ma in maniera più approfondita, sia per ritenere l’equipollenza fra più titoli di studio, occorre un atto normativo; l’equipollenza fra titoli di studio può essere infatti stabilita solo dalle norme, primarie o secondarie e non, invece, ad opera dell’Amministrazione o del giudice, in base a valutazioni sull’ampiezza degli esami sostenuti o sull’eventuale assorbenza di un titolo rispetto ad un altro.
Aifi (Fisioterapisti): «Dal Registro Osteopati Italiani affermazioni false, intervenga il Ministero»

«Sorpresi e dispiaciuti». Così i fisioterapisti dell’Aifi nel constatare come il Registro degli Osteopati d’Italia (Roi) attribuisca la colpa del ritardo dell’approvazione del Ddl Lorenzin proprio ai fisioterapisti, «invece sempre stati in prima linea per chiederne l’accelerazione accanto alle professioni sanitarie». Infatti, spiega il presidente Aifi, Mauro Tavarnelli, «contrariamente a quanto sostenuto dal Roi, i fisioterapisti sono molto preoccupati della salute degli italiani e proprio per questo motivo siamo intervenuti nel dibattito sul riconoscimento dell’osteopatia, ovvero per correggere le affermazioni false o tendenziose dei vari osteopati».
In particolare, «ricordo alla presidente Paola Sciomachen che l’esistenza di linee guida del trattamento osteopatico non documenta affatto l’efficacia di una terapia, ma elenca delle raccomandazioni che potrebbero anche non essere supportate da letteratura scientifica. Quindi- rincara Tavarnelli- si continua a parlare di grande efficacia dell’osteopatia ma non si presentano mai prove sufficienti a supporto di tali affermazioni». Riguardo alla continua citazione di dati Istat ed Eurispes sul presunto aumento dell’utilizzo delle medicine non convenzionali in Italia, in cui oggi viene classificata l’osteopatia, «faccio notare che puntualmente non viene fatto alcun riferimento ai dati Istat del 2013 che documentano invece un crollo del ricorso a queste tipologie di trattamento, attestandosi all’8,2% rispetto al 15,8% del 2000».
Per l’Aifi, inoltre, è «quantomeno discutibile l’affermazione di Sciomachen secondo la quale milioni di italiani stanno chiedendo il riconoscimento della figura dell’osteopata”. Infatti «una buona parte di osteopati italiani non concordano nemmeno con questa scelta di regolamentare questa professione come sanitaria e ci sono moltissimi fisioterapisti e medici con formazione in osteopatia che possono già utilizzare tale approccio senza avere bisogno di alcun riconoscimento e, soprattutto, senza esercitare abusivamente una professione sanitaria».
A questo proposito, aggiunge Tavarnelli, «sarebbe interessante chiedere alle rappresentanze dei medici e dei cittadini se condividono realmente le affermazioni del Roi».
Sarebbe quindi ininfluente, secondo l’Aifi, il riferimento ai Paesi dell’Unione europea dove l’osteopatia è già regolamentata (a maggio 2016 sono Finlandia, Francia, Islanda, Malta, Portogallo, Svizzera e Regno Unito – a Malta parliamo in tutto di due osteopati): si tratta di 7 su 28. Per Tavarnelli è «inaccettabile da parte del Roi porre l’osteopata alla stregua delle altre professioni sanitarie senza averne lo status giuridico. Situazione ben diversa è quella invece dei professionisti sanitari, come fisioterapisti e medici, che integrano questo approccio con la medicina convenzionale in scienza e coscienza, così come si dovrebbe fare con tutte le medicine non convenzionali».
A questo punto Aifi ritiene necessario un intervento dei preposti organismi istituzionali deputati al controllo e alla tutela della salute pubblica. «Devono agire con urgenza- sostiene con forza Tavarnelli- per impedire che in Italia persone senza un’abilitazione all’esercizio di professione sanitaria continuino a occuparsi della salute dei cittadini, definendo impropriamente l’osteopatia una professione ‘integrata con le altre, in un sistema di cura che vede la salute del paziente al centro di un lavoro interdisciplinare».
Infine, Tavarnelli puntualizza: «L’osteopatia è una medicina non convenzionale, non una professione, e ai cittadini che si rivolgono a questa tipologia di trattamento consiglio quindi di farlo, se lo ritengono opportuno, recandosi da coloro che professionisti sanitari lo sono davvero e che successivamente si sono formati nella materia, e non da persone che frequentano scuole private con programmi senza alcuna autorizzazione ministeriale».
Ecm. Alla Stato Regioni l’Accordo che rinnova la Formazione continua in medicina. Le novità
Il provvedimento che sarà esaminato dai tecnici nei prossimi giorni nasce dalla necessità di dare uniformità alla disciplina del settore e dare una chiara ripartizione delle competenze amministrative tra Stato e Regioni. Attesi “Manuali” ad hoc stilati dalla Commissione nazionale che completeranno l’operazione di restyling. IL DOCUMENTO

Meno burocrazia, definizione chiara su chi deve fare cosa, uniformità su tutto il territorio nazionale dell’offerta formativa e della qualità dell’assistenza nell’interesse dei pazienti e della collettività. L’Educazione continua in medicina si rifà il look in 97 articoli che ne ridefiniscono i “connotati” a 12 anni dalla sua istituzione.
È stato trasmesso alla Conferenza Stato Regioni lo schema di Accordo sul documento “La formazione continua nel settore salute” che sarà discusso dai tecnici nei prossimi giorni per poi ricevere il via libera definitivo nella prima seduta utile. Un provvedimento che, sottolinea nella premessa il ministero della Salute, nasce da un lato dall’esigenza di “dare organicità alla disciplina del settore” e dall’altro dalla necessità di una “chiara ripartizione delle competenze amministrative tra Stato e Regioni per creare un sistema coerente di regolamentazione amministrativa che assicuri un uniforme miglioramento qualitativo dell’assistenza e della formazione continua su tutto il territorio nazionale”.
Le novità. Con l’Accordo, e con i “Manuali” ad hoc che completeranno l’operazione di restyling (saranno ultimati nelle prossime settimane dalla Commissione nazionale Ecm, ma possiamo anticipare alcuni contenuti), si snelliscono procedure e si eleva la qualità della formazione, rispondendo così alle istanze di provider e professionisti. Grazie al provvedimento, saranno alleggeriti alcuni degli obblighi dei provider nelle procedure di presentazione di documenti. Mentre ci saranno nuovi criteri per l’attribuzione dei crediti agli eventi (ad esempio, un’ora di formazione potrebbe ricevere maggiore credito rispetto all’attuale se i corsi avranno un numero di partecipanti inferiore a 100).
I professionisti potranno invece fare affidamento sul “Dossier formativo”, che andrà a regime con l’Accordo, e grazie la quale sarà possibile, per chi lo vorrà, transitare da una formazione basata solo sulla quantità dei crediti cumulati a quella sulla qualità dei crediti (saranno legati alla professione, alla disciplina e alla specializzazione esercitata dal professionista). In sostanza all’inizio di ogni triennio di formazione il professionista potrà costruire il proprio Dossier formativo indicando quali sono le specifiche necessità formative. Tutti gli eventi ai quali parteciperà saranno registrati dal sistema e verificati dal professionista che al termine del percorso riceverà dei bonus o meglio degli “sconti” sul numero dei crediti da totalizzare. Non solo, il Dossier sarà utile anche ai provider per poter capire quali sono le esigenze formative dei professionisti.
Ma entriamo nello specifico del provvedimento. Sono due i livelli su cui si giocherà la partita: nazionale e regionale. Questo per assicurare omogeneità sul territorio e una chiara definizione di compiti e ambiti di azione.
La governance del sistema sarà prerogativa della Commissione nazionale Ecm (presieduta dal ministro della Salute coadiuvato dal coordinatore della Commissione salute e dal Presidente Fnomceo) e alla quale spetta il compito di determinare standard minimi di qualità e molto altro ancora. La bibbia è il “Manuale nazionale di accreditamento per l’erogazione di eventi Ecm” che la Commissione sta portando a termine (dovrebbe arrivare entro il mese di febbraio) e che conterrà requisiti e regole alle quali attenersi per l’accreditamento dei provider e la disciplina degli eventi formativi. A supporto del Manuale nazionale ci saranno poi i “Manuali regionali di accreditamento per l’erogazione di eventi Ecm”, il “Manuale sulla formazionale continua del professionista sanitario” e quello per “le verifiche dei provider” che dovranno sempre essere approvate dalla Commissione.
Mentre l’attuazione amministrativa sarà in capo alle Regioni e alle Provincie autonome che dovranno programmare la formazione continua in base alle esigenze territoriali “assicurando il raggiungimento e promuovendo il miglioramento dei livelli di qualità formativa definiti quale standard minimo a livello nazionale”. Ma non solo, le Regioni potranno prevedere requisiti di accreditamento ulteriori rispetto agli standard minimi stabiliti nel “Manuale nazionale” purché “oggettivamente idonei a elevare la qualità dell’offerta formativa”.
A verificare che si rispettino le regole, si saranno l’Osservatorio nazionale Ecm e un Comitato di garanzia (che potranno, tra l’altro, anche effettuare visite direttamente nel luogo di svolgimento dell’evento formativo) – oltre alla Segreteria della Commissione nazionale – che a loro volta dovranno attenersi a quanto previsto nel “Manuale delle verifiche”. Anche le Regioni potranno istituire propri organi di verifica o in alternativa stipulare con Agenas accordi a titolo oneroso per lo svolgimento di attività di verifica. Ma sempre previa l’approvazione della Commissione nazionale.
Prevista infine una Consulta nazionale che darò alla Commissione nazionale pareri non vincolanti su questioni di carattere generale.
Le violazioni sono classificate e disciplinate in “molto gravi”, “gravi” e “lievi”. Al provider che incapperà in violazioni molto gravi verrà revocato l’accreditamento e dovrà rimanere in stand by per due anni prima di ripresentare istanza di accreditamento provvisorio. La violazione grave comporterà la temporanea sospensione dell’accreditamento (da un minimo di 15 giorni ad un massimo di un anno in caso di più violazioni). La “pena” per la la violazione lieve si limiterà ad un ammonimento.
I crediti formativi. I criteri per determinare il numero dei crediti da attribuire ai singoli eventi formativi saranno stabiliti nel “Manuale”; il numero dei crediti che i professionisti dovranno conseguire nel triennio formativo saranno stabiliti dalla Commissione nazionale e quelli continueranno a essere registrati in un’unica anagrafe nazionale gestita dal Cogeaps.
Osteopatia e chiropratica: scienza o ciarlataneria?

Intanto bisogna dire che nessuna delle due pratiche ha base scientifica, sono considerate medicine alternative e non esiste un corso di studi ufficiale (una laurea o una specializzazione) per poterle praticare, non è obbligatorio essere medici per praticare queste discipline. Tutto è affidato a corsi privati di durata variabile, a tempo pieno o parziale, senza controllo, che rilasciano dei titoli che non hanno valore accademico o legale, l’accesso ai corsi è praticamente libero, può diventare osteopata qualsiasi persona senza particolari basi mediche nel suo curriculum, basta il diploma di scuola media superiore (o altri tipi, come una laurea in scienze motorie, ex ISEF). Questo vale per la nostra nazione mentre non è così negli Stati Uniti, dove l’osteopata è un medico (DO: doctor in osteopathy) che percorre tutto il corso di studi in medicina e poi si specializza in osteopatia che così diventa bagaglio integrante del suo lavoro di medico. In Italia è invece riconosciuta l’attività di chiropratico ma anche in questo caso non esistono corsi di laurea o specializzazione pubblici e riconosciuti, non esiste neanche un albo professionale. Di fronte a questa differenza se ne osserva un’altra interessante: mentre negli Stati Uniti l’osteopatia è una disciplina medica che però ha visto un calo costante di medici che la praticano e di richieste da parte dei pazienti, in Italia non vi è riconoscimento medico ma il numero degli osteopati è in aumento (le richieste abbastanza stabili). I numeri parlano di circa 40.000 osteopati negli USA e circa 5000 in Italia. Molto interessante anche sapere che una delle associazioni di categoria più note di osteopatia, sostiene che questa può essere definita come:
“un sistema di cura che attraverso la valutazione, la diagnosi e il trattamento, può essere applicato ad una vasta varietà di condizioni cliniche”
Osteopatia e chiropratica sono due discipline distinte, ho deciso comunque di unire in un unico post le due pratiche perché si tratta di varianti di tecniche di manipolazione osteo-articolare, muscolare e dei tessuti, partono da presupposti simili (le malattie provengono da anomalie dello scheletro o delle ossa e tessuti, teorie ottocentesche che non hanno mai avuto riscontro scientifico) ed hanno varianti numerosissime.Molte ricerche, inoltre, studiano gli effetti di queste pratiche riunendoli in un unico gruppo, quello delle “tecniche di manipolazione” ed è quindi difficile analizzarle singolarmente. Anche la terapia cranio-sacrale(usata spesso in neonati e bambini) o i vari tipi di “riallineamento” della colonna vertebrale, pescano a piene mani da queste teorie.
Dice l’associazione britannica di osteopatia che questa disciplina:”si basa sul principio che il benessere di un individuo dipende dal fatto che scheletro, muscoli, legamenti e tessuto connettivo lavorino uniformemente insieme“Definizione riportata anche sul sito del servizio sanitario nazionale inglese. Altre definizioni (usate anche in Italia) parlano di procedure che favoriscono “l’autoregolazione” e “l’autoguarigione” del corpo.
Sempre secondo l’associazione inglese “l’osteopata lavora per ottenere l’equilibrio dell’organismo senza farmaci“.
Ecco invece come definisce l’osteopatia il presidente di un’associazione di osteopati italiana:
Il trattamento manipolativo osteopatico è l’applicazione terapeutica di tecniche manuali con l’obiettivo di migliorare le funzioni fisiologiche e/o di supportare l’omeostasi, che sono state alterate da una disfunzione somatica, definita come una funzione compromessa o alterata delle componenti relative del sistema somatico (struttura corporea): le strutture scheletriche, artrodiali e miofasciali con i relativi elementi vascolari, linfatici e neurali.
Si tratta dei concetti che ho spiegato ma spiegati con termini complicati (le “strutture miofasciali” sarebbero i muscoli con ciò che li circonda).
Come si vede le idee degli osteopati non sono strettamente “pseudoscientifiche” ma della pseudoscienza usano i termini che hanno anche una genericità evidente, parole come “equilibrio” o “autoguarigione”, senza una giusta definizione, sono spesso usati da guaritori e ciarlatani e gli osteopati ne fanno largo uso senza distinguersi da curatori da strada.
Naturalmente bisogna vedere le idee di Still come quelle di un uomo di due secoli fa, quando si conosceva a stento l’anatomia umana ed infatti non c’è nessuna prova che un presunto “malposizionamento” di un osso o di un’articolazione (ammesso esista, anche questa è un’idea un po’ vaga) possa condizionare tutto l’organismo. Un osso “posizionato male” è ovviamente una patologia importante ma che ha sintomi ben precisi (una frattura, una lussazione, sono molto dolorose) e non sarà certo una manipolazione a sistemare un’alterazione ossea o articolare che provoca disturbi a tutto il corpo o almeno nessuno lo ha mai dimostrato. Le teorie di base dell’osteopatia non sono mai state confermate scientificamente né sono plausibili.
È un’altra medicina alternativa che si basa sulle manipolazioni osseo articolari ma è ancora più estrema e mescola concetti medici a vere e proprie superstizioni e credenze, oltre allo scopo terapeutico, il chiropratico sostiene di poter fare anche diagnosi di malattia. Aggiunge filosofia e misticismo nella cura delle malattie. Il centro dei concetti chiropratici è relativo alla cosiddetta “sublussazione“, ovvero ad una lieve “anomalia” di articolazione di un osso che, in questo modo, ostacolerebbe le normali funzioni del corpo e la sua capacità di “autoguarigione”, ostacolerebbe “l’intelligenza innata” dell’organismo ed il suo spirito (come si vede, tutti concetti non scientifici), il concetto di “sublussazione” della chiropratica è diverso da quello della medicina e dal punto di vista strettamente medico si tratta di un’entità inesistente ed inventata. Nonostante questo anche l’OMS ha provato a definire la sublussazione chiropratica in maniera ufficiale. Manipolando ossa e colonna vertebrale si sistemerebbero queste anomalie e si otterrebbe il ripristino delle normali funzioni dell’organismo. Sono previsti non solo massaggi e manipolazioni ma anche l’uso di pietre, oli, aromi e polveri per la cura di praticamente tutte le malattie (per il suo inventore la chiropratica curava qualsiasi malattia), uso di impacchi caldi per “sbloccare” improbabili “blocchi energetici” ed abbondante uso di termini e concetti tipici della pseudoscienza. L’uso maggiormente accettato è comunque quello relativo ai dolori lombari e vertebrali nei quali sembra esserci un lieve miglioramento. Anche la chiropratica è molto più diffusa in altre nazioni che in Italia ma nelle prime sono previsti corsi universitari e studi accademici precisi che rendono questa pratica una medicina complementare accettata ed ufficiale. Le teorie di base della chiropratica non hanno mai avuto conferma scientifica.
Nota a margine può essere dedicata a questo tipo di manipolazioni dedicate ai bambini più piccoli (neonati o lattanti) che, a detta di operatori del settore, subirebbero conseguenze (patologiche) dal tipo di parto che li ha riguardati. L’uso di ventosa ostetrica, il cesareo, manovre degli operatori, sarebbero tutte cose che provocherebbero anomalie ed alterazioni della colonna vertebrale, della testa o di articolazioni. Tutto questo porterebbe a disturbi più o meno gravi che possono essere corretti con una serie di manovre su testa e schiena del neonato, una di queste procedure si chiama “terapia cranio-sacrale“.
Anche in questo caso non ci sono basi scientifiche né prove. Non è dimostrato che (in generale) manovre ostetriche corrette o l’uso normale di ventosa o il cesareo possano provocare anomalie particolari, non è dimostrato (ma non lo spiegano bene nemmeno gli operatori che usano queste pratiche) quali sarebbero queste correzioni apportate dalle manovre sul bambino e non c’è nessuno studio che ne dimostri l’efficacia. In questo caso i pericoli sono molto più elevati, sono segnalati casi di morte o gravissimi danni neurologici per manovre errate (ricordiamo la “fragilità” del corpo di un neonato) conseguenti a “sedute” terapeutiche di questo tipo.
Efficacia
Non vi sono prove scientifiche di efficacia dell’osteopatia e della chiropratica.
Gli studi più accurati dimostrano come le manipolazioni osteopatiche e chiropratiche non abbiano più effetto del placebo ed anche se qualche studio mostra dei benefici su certi tipi di dolore lombare (o della colonna vertebrale), si tratta di dati poco accurati e non controllati.
Per questo motivo si può dire che non vi siano prove sufficienti per sostenere l’efficacia delle manipolazioni ossee e vertebrali nella cura di malattie diverse da quelle osteo-articolari e che la loro efficacia nei casi di dolore è limitata e da verificare. Se a questo aggiungiamo che le idee su cui si poggiano queste pratiche sono poco accurate e non scientificamente corrette, possiamo affermare che osteopatia e chiropratica, sono pratiche senza base scientifica e non efficaci. Gli studi hanno controllato l’efficacia delle manipolazioni nei problemi pediatrici (inefficace), nei dolori mestruali (inefficace), nella cefalea (inefficace) e si sono concentrati sul dolore muscoloscheletrico (quello che, per logica, dovrebbe ricevere maggiore beneficio dalle manipolazioni) ma anche su questo l’efficacia non è per nulla evidente, passando da un effetto nullo ad uno lieve su quello di tipo lombare (e vertebrale: il “mal di schiena“). Anche le infezioni (in questo caso polmonari), spesso riferite come curabili dagli osteopati, non sembrano ottenere nessun beneficio dalle manipolazioni. Qualche studio, al contrario, riporta lievi benefici sul dolore lombare (“mal di schiena, basso”), altri (anche se con qualche limite di metodo) definiscono i risultati buoni, simili a quelli delle cure standard (ed usando meno farmaci) ma anche qui è difficile distinguere il reale apporto della pratica dal semplice effetto placebo e soprattutto si tratta spesso di studi discutibili che contrastano con le conclusioni negative di altri studi più ampi.
Da notare che molti studi includono nel termine “tecniche di manipolazione” o “manipolazione spinale” o “tecniche di manipolazione vertebrale”, tutte quelle tecniche che prevedono l’intervento attivo su ossa, articolazioni o colonna vertebrale (quindi quelle di cui stiamo parlando, osteopatia e chiropratica ma anche altre), anche in questo caso la scuola americana inizia a “staccarsi” dall’unificazione con le altre tecniche di manipolazione cercando una posizione più precisa.
Non ci sono molti dati relativi alla sicurezza delle tecniche di manipolazione, tra gli effetti collaterali di queste pratiche sono segnalati quasi sempre disturbi passeggeri e lievi (senso di tensione, alcuni dolori, stanchezza, debolezza). Incidenti gravi (nel caso dell’osteopatia) non sono frequenti, un po’ più frequenti nel caso di trattamenti chiropratici. Tra gli incidenti più gravi (rarissimi) che si possono verificare in caso di manipolazioni ossee e vertebrali, vi è la rottura letale di un’arteria (tipicamente nelle manipolazioni della testa), più frequente nei bambini (per questo le manipolazioni sono da sconsigliare vivamente negli individui più piccoli) che può causare disabilità permanente o morte. Segnalati anche casi di paralisipermanente in seguito a sedute di chiropratica.
Conclusioni.
L’efficacia di osteopatia e chiropratica è molto dubbia e, quando esistente, limitata al dolore di tipo lombare e forse per alcuni tipi di cefalea, per altre condizioni si sono rivelate pratiche inefficaci o efficaci come un placebo o altri trattamenti fisici. Non ci sono conferme scientifiche per le teorie su cui si basano osteopati e chiropratici.
In generale non sembrano esserci frequenti pericoli nel sottoporsi a manipolazioni vertebrali o corporee tramite l’uso di tecniche osteopatiche o chiropratiche anche se è bene sapere che non si tratta di metodiche senza rischio, anzi, non solo è difficile controllare l’affidabilità degli operatori (visto che non esistono percorsi e registri ufficiali) ma quando esistono complicazioni queste possono essere davvero drammatiche, in linea generale è inoltre fortemente sconsigliato l’uso di queste tecniche su persone in tenera età e per problemi che non siano di natura osteo-articolare. I risultati positivi riportati dagli operatori non hanno trovato grossi riscontri in letteratura scientifica (e quelli riportati da pazienti sono “aneddotici”, esperienze personali smentite dallo studio dei grandi numeri) dalla quale appare evidente un effetto scarso o nullo ed in ogni caso limitato, come detto, ai sintomi dolorosi della colonna vertebrale.
Qualcuno a questo punto si chiederà: ma in caso di problemi osteo-articolari (accertati), a chi bisogna rivolgersi se si vuole un trattamento basato su concetti scientifici? Le figure di riferimento esistono già (le ho nominate): ortopedici e fisioterapisti su tutti (ma anche neurologi quando il problema osteo-articolare riguarda la funzione nervosa), cercare altre vie si fa a proprio rischio e pericolo.
Per questo motivo, prima di affidarsi ad un osteopata o ad un chiropratico rifletteteci tanto e con attenzione.
Esercizio abusivo di professione medica: il caso chiropratica

La Corte di Cassazione ha affermato che “è configurabile il reato di esercizio abusivo della professione, previsto dall´art. 348 c.p., nel caso di attività chiropratica, che implichi il compimento di operazioni riservate alla professione medica, quali l´individuazione e diagnosi delle malattie, la prescrizione delle cure e la somministrazione dei rimedi, anche se diversi da quelli ordinariamente praticati”.
Ha infatti affermato che “E´, infatti, configurabile il reato di esercizio abusivo della professione, previsto dall´art. 348 c.p., nel caso di attività chiropratica, che implichi il compimento di operazioni riservate alla professione medica, quali l´individuazione e diagnosi delle malattie, la prescrizione delle cure e la somministrazione dei rimedi, anche se diversi da quelli ordinariamente praticati – Sez. 6 n. 30590 del 10/4/2003, Bennati, Rv. 225685-; analoga la valutazione per la pratica dell´agopuntura – Sez. 6 n. 22528 del 27/03/2003, Carrabba, Rv. 226199 – e soprattutto, per i massaggi, laddove possa escludersi, come nel caso in esame, che fossero destinati a mantenere il corpo in perfette condizioni fisiche. Infatti, il massaggiatore professionale, istituito con L. 23 giugno 1927, n. 1264 , consegue un titolo per l´esercizio dell´arte ausiliaria della professione sanitaria di massaggiatore, che abilita solo al trattamento per migliorare il benessere personale su un soggetto sano, integro, senza sconfinamenti in competenze mediche, terapeutiche o fisioterapiche – Sez. 6, n. 144 del 24/01/70, Brazzalotto, Rv. 114238 che ha ritenuto la rilevanza penale del massaggio praticato a scopo curativo, dato che in tal caso non può escludersi la pericolosità del metodo di cura adottato, le cui reazioni sulla persona del paziente, in relazione alla patologia da cui è affetto, possono essere valutate soltanto da chi risulta abilitato all´esercizio della professione sanitaria, onde il metodo di cura determina, fra l´altro, la necessità di praticarlo sotto il controllo di un medico.
E´, pertanto, infondata l´eccezione circa la mancata indicazione in sentenza degli atti tipici della professione medica nell´attività della G. e corretta l´argomentazione della Corte circa la sussistenza dei reati di esercizio abusivo della professione medica e di allestimento di un ambulatorio sanitario non autorizzato, frequentato da un foltissimo numero di pazienti”.




